НЕЙРОДЕРМИТ — Медицинский справочник
Содержание страницы
Определение
Нейродермит принято подразделять на атопический и ограниченный.
Нейродермит атопический
Нейродермит атопический — это наследственная болезнь с хронически рецидивирующим течением и определенной эволютивной возрастной динамикой. Характеризуется аномалиями клеточного иммунитета в коже с дисрегуляцией Т-клеточного звена и повышенной чувствительностью ко многим иммунным и неиммунным стимулам.
Он проявляется зудящими воспалительными изменениями кожи с истинным многообразием экзематозно-лихеноидных высыпаний, зависящими от возрастных особенностей и сочетающимися с функциональными расстройствами нервной системы, дисфункцией сосудов и нарушениями барьерных свойств кожи, нередко — с атопическими поражениями респираторных органов (органов дыхания).
Нейродермит ограниченный (лишай хронический простой Видаля)
С самого начала выделения ограниченного лишая Видаля подчеркивалось особое конституциональное предрасположение этой кожной реакции. Л. Брок и Л. Жако (1891 г.) назвали это состояние нейродермитом, характеризуя неврастеническую конституцию этих больных и их постоянную готовность отвечать зудом и расчесыванием на всякое раздражение.
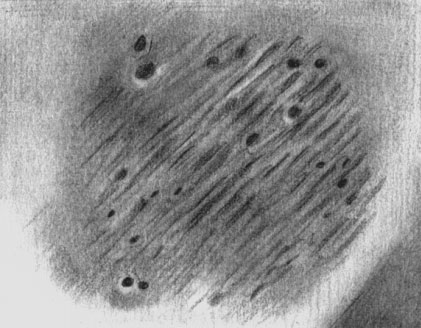
Нейродермит
Отделяя распространенный нейродермит от ограниченного не только по клиническим проявлениям, но и по этиологии, они отметили важную роль особого предрасположения кожи больных с ограниченным нейродермитом в этом своеобразном ответе на механические и другие раздражения; также была отмечена его связь с наследственной предрасположенностью.
Этиология
Атопический дерматит относят к многофакторной патологии. Большое значение имеет наследственность. Факторы внешней среды играют дополнительную роль в проявлении болезни, участвуя в реализации наследственной информации, провоцируя обострения и способствуя хроническому течению болезни.
Восприимчивость к средовым воздействиям зависит от возраста больного, его конституциональных особенностей, таких как функциональные характеристики желудочно-кишечного тракта, эндокринной и нервной систем и т. д.
В грудном и раннем возрасте преобладают нарушения в питании, пищеварении и всасывании. Важная роль принадлежит избытку продуктов, богатых аллергенами, пищевой аллергии, незрелости ферментных систем и дисбактериозу (см.), стафилококковой инфекции кишечника, заболеваниям печени, нарушениям обмена. В более старшем возрасте все большее место занимают аэроаллергены и психоэмоциональные нагрузки, переутомление, нерациональный режим. Их действие усиливается при постинфекционной астенизации, неврозах (см.), у детей — на фоне остаточной микросимптоматики врожденного характера, гидроцефального синдрома, диэнцефальной патологии. Отдается большая роль нарушениям нервной системы.
Развитию атопического дерматита способствуют конституциональные особенности иммунитета, иммунодефицитные состояния, хронические фокальные инфекции, обменные нарушения.
Патогенез и патанатомия
Несмотря на многостороннее изучение факторов, способствующих развитию атопического дерматита, начальные звенья его механизма развития не вполне ясны. В настоящее время специфические и основные звенья механизма развития атопического дерматита связывают с клеточной системой иммунитета кожи и нарушениями иммунной системы, обусловленными наследственностью.
Этими нарушениями объясняют две основные клинические особенности атопического дерматита: повышенную чувствительность кожи к ряду антигенов и частые осложнения, вызванные вторичной инфекцией и обусловленные парциальным (частичным) иммунодефицитом кожного барьера.
Клинические и некоторые лабораторные проявления измененной реактивности у больных атопическим дерматитом были отмечены уже в самых ранних наблюдениях и исследованиях. У многих больных атопическим дерматитом выявили ряд нарушений клеточного и гуморального иммунитета.
Было замечено, что реакцию повышенной чувствительности у больных вызывают не все вещества. Выделили определенный круг веществ, провоцирующих образование атопенов: домашняя пыль, домашняя акварифауна и некоторые другие аэроаллергены (плесень, шерсть животных, их перхоть), некоторые виды пищевых продуктов (прежде всего — в раннем детском возрасте).
Помимо атопенов, вызывающих аллергические реакции, воспалительные поражения кожи могут инициировать или обострять вещества внешней среды, вызывающие псевдоаллергические реакции, как предполагается, без участия атопенов. К таким веществам относятся многие продукты (клубника, земляника, малина, грибы, пряности, копчености, алкоголь, животные и растительные пигменты), некоторые медикаменты, токсины и т. д. Кроме того, микрофлора кожи, проявляющая болезнетворные свойства, может действовать непосредственно на клетки, выделяющие биологически активные вещества в ответ на их экзотоксины без предварительной сенсибилизации.
На основании подобных фактов стали выделять иммунные и неиммунные, аллергические и псевдоаллергические варианты атопического дерматита. Тем не менее в ряде диагностических схем повышение уровня атопенов относили к важным диагностическим критериям атопического дерматита. Вместе с тем повышение общего уровня атопенов не является специфичным для атопического дерматита, так как они обнаруживаются и при других болезнях, особенно с аллергическим компонентом, при паразитарных заболеваниях, некоторых инфекциях, при таких дерматозах (см.), как чесотка (см.), псориаз (см.), Т-клеточная лимфома, фотодерматозы. Однако не у всех больных атопическим дерматитом выявляют повышенный уровень атопенов.
Клинические наблюдения подтверждают, что иммунные нарушения, постоянное травмирование кожного покрова и дисбиоценоз кожи способствуют частым инфекционным осложнениям атопических кожных поражений, периодическому появлению буллезного импетиго (см.), эритемотозно-сквамозной стрептодермии (см.), пустул, фурункулов (см.), дерматита (см.). Многие авторы подчеркивают особенно активное размножение в очагах атопического дерматита и на интактной коже больных золотистого и коагулазонегативного стафилококков, а на некоторых участках кожи — дрожжеподобных грибов, что не только вызывает клинически типичные инфекционные осложнения, но и усиливает атопические поражения посредством выделяемых микроорганизмами токсинов.
Учитывая многочисленные научные факты, полученные в последние годы и уточняющие ряд сторон механизма развития атопического дерматита, можно полагать, что большую роль в хронизации атопического дерматита и формировании непрерывного или часто рецидивирующего типа его течения играет условно-болезнетворная флора, в том числе грибковая, на что раньше обращали гораздо меньше внимания, чем на алиментарные (связанные с питанием) факторы. Снижение устойчивости к микрофлоре еще больше проявляется при наличии фокальных инфекций и паразитарных заболеваний, длительное течение которых может приводить к вторичному иммунодефициту. Подобные сопутствующие заболевания, так же как другие поражения внутренних органов, формируют патологический, отягощающий фон для развития атопического дерматита, но не являются основой формирования этой болезни, имеющей специфический механизм развития.
Патологоанатомическая картина при обычных исследованиях не отличается патогномоничными (свойственными только данному заболеванию) чертами. Отмечают ее подобие банальным воспалительным состояниям, в том числе контактной экземе (см.), находят некоторые черты сходства с псориазом (см.), себорейной экземой, фотоаллергической реакцией и пр.
Обнаруживаются различия в период обострения в хронических очагах.
При хроническом течении в очагах поражения явления отека незначительны. Определяются выраженная гиперплазия акантотического эпидермиса, гиперкератоз, участки паракератоза; в дерме обнаруживается воспалительное образование.
Имеются сообщения о том, что в период обострения в очагах атопического дерматита снижается уровень апоптоза — запрограммированной физиологической гибели клеток эпидермиса. В связи с этим увеличивается толщина эпидермиса. При наступлении ремиссии в пораженных воспалительным процессом участках кожи соотношение в системе «митоз-апоптоз» возвращается к равновесному состоянию и происходит уменьшение толщины эпидермиса. Известно, что митоз (деление соматических клеток) и апоптоз представляют собой противоположные процессы, регулирующие тканевый гомеостаз.
Клиническая картина
Атопический нейродермит
Заболевание чаще проявляется на 3-м месяце, иногда несколько раньше, но никогда не возникает сразу после рождения. Нередки случаи более поздних проявлений в детском возрасте. Допускается возможность первичных явных проявлений в подростковом и юношеском возрасте (не старше 20 лет). Заболевание может продолжаться десятки лет. В детстве поражения обычно более распространенные и острые, рецидивы наступают чаще. У взрослых преобладают локальные формы (поражения на кистях рук, лице, шее), нередко наблюдается полная ремиссия. Раньше считалось, что из числа заболевших в раннем детстве к 40 годам активные проявления остаются у 1—2% больных. Последующие наблюдения показали, что заболевание сохраняется у 40%. При многолетних ремиссиях не исключается возможность рецидива даже в пожилом возрасте. Рецидивы часто приурочены к периодам физиологического и эмоционального напряжения: к 7-летнему возрасту, окончанию школы, наступлению менструаций, беременности (см.) и пр. В детстве улучшение наступает обычно в летнее время, у многих взрослых сезонность не определяется. Прогностически неблагоприятным у ребенка с атопическим дерматитом считаются раннее начало болезни, женский пол, сочетание с респираторной атопией или другой наследственной патологией, ранняя аллергизация, упорные заболевания желудочно-кишечного тракта, фокальные инфекции.
Различают три возрастные фазы болезни: первая (до 2 лет), вторая (от 2 лет до подросткового возраста) и третья (юношеский и зрелый возраст). Основные различия клинических проявлений по возрастным фазам заключаются в локализации очагов поражения и соотношении экссудативных и лихеноидных компонентов. В первой возрастной фазе очаги поражения более экссудативны, локализуются на участках кожи. Назальные поражения (поражения носа) представлены покраснением, нарастающим отеком, нередко везикуляцией (формированием пузырьков), мокнутием с образованием массивных серозных корок. Лихеноидные поражения, трофические изменения кожи с выраженной сухостью появляются позже (спустя несколько недель). На этом фоне у некоторых детей в последующем появляются мелкие пруригинозные (пруриго — почесуха) папулы. Очаги поражения чаще всего появляются на щеках, подбородке, латеральных (боковых) поверхностях голеней, разгибательных поверхностях верхних конечностей, на ягодицах. В дальнейшем поражения могут появиться на груди, животе, спине или развивается эритродермия (атопическая эритродермия Хилла). Границы очагов поражения обычно нечеткие. У детей с инфекционно-паразитарными болезнями кишечника возникают множественные приподнятые, четко отграниченные, яркокрасные, отечные очаги, покрытые корками. У некоторых детей с минимальной церебральной патологией и другими поражениями нервной системы рано развиваются лихенизация (см.), сухость, морщинистость кожи, мучительный зуд и плохой сон.
Во второй возрастной фазе островоспалительные явления менее выражены или кратковременны, но всегда сохраняются покраснение и некоторая отечность в очагах поражения. Высыпные элементы включают лихеноидные плоские полигональные папулы, многочисленные фолликулярные папулы, при обострениях — папуловезикулы и пузырьки. Вторичные элементы представлены геморрагическими корками, чешуйками, лихенизацией, трещинами, эрозиями. Границы очагов поражения нечеткие; они наиболее часто располагаются в крупных складках (локтевых, подколенных), на шее, кистях рук и в области запястий. У многих больных обнаруживается распространенное поражение кожного покрова с наличием сухости, отрубевидного шелушения, мелких экскориаций (расчесов), многочисленных полушаровидных и округлых фолликулярных папул. Эти папулы бледные, обычно цвета кожи и лишь при обострении на короткое время приобретают красную окраску. У многих больных, особенно к концу второй фазы, выражены периоральная (вокруг рта) лихенизация (см.) и хейлит (см.).
В третьей возрастной фазе снижается активность воспалительных проявлений, но нарастают явления лихенизации (см.) и сосудистых дисфункций. Локализация теряет приуроченность к складкам, становится заметной избирательность высыпаний в области верхней половины туловища с распространенными поражениями лица, шеи, верхних конечностей.
Зуд (см.), часто очень сильный и пароксизмальный, является постоянным симптомом во всех возрастных фазах. Он усиливается ночью, при волнении, приеме пищи, которую больной не переносит, и пр. При хроническом течении у многих больных, особенно во второй фазе, выражены дисхромии (изменения окраски кожи) на туловище и плечах в виде крупноочаговых пигментаций и гипопигментаций.
При тяжелом и длительном процессе формируются признаки «атопического лица»: псевдосимптом Хертога, поредение латеральной части бровей вследствие постоянного трения и расчесывания, складки Моргана, или линии Дени (углубленные складки на нижних веках), отечность и синюшность нижних век, шелушение верхних и нижних век, бледность лица или застойная красноватая окраска с отечностью, периоральная лихенизация (см.) и хейлит (см.).
Белый дермографизм отмечается у многих, но не у всех больных; иногда дермографизм отсутствует или он бледно-розовый. Полиморфный рефлекс повышен. В подростковом возрасте часто наблюдаются мраморность кожи, ливедо (сине-фиолетовое окрашивание), акроцианоз, гипергидроз (повышенная влажность) ладоней и подошв. При поражении пальцев рук с трещинами и везикуляцией ногти становятся дистрофичными, с глубокими поперечными бороздами. Волосы при обострениях становятся тусклыми.
Периодически возникающая вторичная кожная инфекция настолько характерна, что может быть включена в основную картину атопического дерматита. Встречаются эритематозно-сквамозная стрептодермия (см.), фолликулиты (см.), гнойные корки, фурункулы (см.), микробная паронихия (см.), дрожжевые поражения.
Часты инфицированные очаги с трещинами и корками в заушных складках. Реже возникает импетиго (см.) или герпетиформная экзема (см.). При упорной или нерационально леченной пиогенной (гнойной) инфекции появляется лимфаденит (см.), особенно в подбородочной области и на шее, повышается температура тела.
Среди сочетанных поражений следует отметить возникающие у некоторых больных уртикарные (аллергические) высыпания и отек Квинке (см.), кореподобные эритемы, вазомоторный ринит (см.), бронхит (см.) с астматическим компонентом, конъюнктивит (см.), иногда бронхиальную астму (см.) или полипоз (см.), реже — атопическую катаракту (см.).
На основании различий в клинической морфологии высыпаний у детей с атопическим дерматитом выделяют формы, свойственные раннему возрасту, в том числе предэкзематозную стадию, а также бляшечную форму, возникающую у детей с тяжелым энтероколитом инфекционно-паразитарного происхождения.
В зависимости от площади вовлеченного в патологический процесс кожного покрова различают локальные (обычно складки, кисти или периоральная лихенизация), распространенные и эритродермические формы.
Выделяют три типа течения атопического дерматита:
- тип I — выздоровление наступает до 2 лет;
- тип II — выраженная манифестация высыпаний до 2 лет с последующими ремиссиями, иногда длительными;
- тип III характеризуется непрерывным течением.
Целесообразно при прогнозировании и назначении лечения учитывать все три степени активности процесса:
- степень — минимальная: локальные поражения, умеренный зуд, лабораторные показатели без отклонений;
- степень — умеренная: более распространенные и выраженные поражения, сильный зуд, нарастание лихенизации (см.) или воспаления, вторичная инфекция, небольшие отклонения лабораторных показателей;
- степень — высокая: усиление остроты воспалительных явлений, отек, распространение высыпаний, значительная лихенизация (см.) с пруригинозными высыпаниями, интенсивный пароксизмальный зуд, тяжелые бактериальные осложнения, выраженные отклонения лабораторных показателей (эозинофилия, анемия, лейкопения или лейкоцитоз, моноцитоз, моноцитопения, повышенная СОЭ, диспротеинемия, патологические печеночные пробы, повышение уровня молекул средней массы, снижение общего числа лимфоцитов, Т-хелперов, показателей фагоцитоза.
В редких случаях регистрируют IV степень тяжести — максимальную: универсальное поражение кожи, сопровождающееся выраженными воспалительными явлениями, маскирующими лихенизацию (см.), мучительный постоянный зуд, вторичная инфекция, лимфаденопатия, лихорадка, плохое самочувствие и тяжелое общее состояние, высокая степень внутренней интоксикации, значительные изменения лабораторных показателей.
Осложнения: анафилактический шок (см.), синдром диссеминированного внутрисосудистого свертывания, герпетиформная экзема (см.) Капоши, длительная и распространенная пиогенная (гнойная) инфекция с лихорадкой и лимфаденопатией, септическое состояние.
Ограниченный нейродермит
Локализованный нейродермит развивается на ограниченном участке кожи, однако он часто причиняет больному мучительные страдания вследствие резко выраженного зуда (см.), чаще проявляющегося вечером или ночью. Вначале кожа в местах зуда внешне не изменена. Со временем под влиянием зуда и расчесов возникают высыпания многоугольных плоских папул плотноватой консистенции, местами покрытых отрубевидными чешуйками.
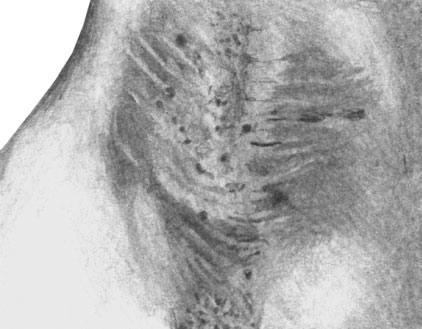
Ограниченный нейродермит
В дальнейшем отдельные папулы сливаются, образуя овальные или округлые плоские бляшки различных размеров (сплошная папулезная инфильтрация), имеющие цвет от бледно-розового до буровато-красного. Постепенно рисунок кожи становится подчеркнутым, утрированным, кожа приобретает шагреневый вид.
В типичных случаях на высоте развития локализованного нейродермита в очагах поражения можно различить 3 зоны: центральную, где имеется лихенизация (см.); среднюю — с изолированными блестящими папулами и периферическую (зона повышенной пигментации). На фоне покраснения неостровоспалительного характера часто наблюдаются экскориации, покрытые геморрагическими корками. При обострении процесса, помимо сгруппированных и слившихся лихеноидных папул, иногда появляются рассеянные пруригинозные элементы, усиливается шелушение, краснота приобретает более яркую окраску. Течение болезни длительное. Излюбленная локализация поражений — задняя и боковая поверхности шеи, аногенитальная область (область заднего прохода и половых органов), внутренние поверхности бедер, межъягодичные складки, разгибательные поверхности предплечий, область лодыжек.
Лечение
Атопический дерматит
При атопическом дерматите лечение многоплановое и индивидуализированное. В тяжелых случаях проводится интенсивная терапия с использованием инфузионных и симптоматических средств (эуфиллин, диуретики), по показаниям назначают гепарин, курантил, стугерон, антибиотики, плазмаферез, гемосорбцию. В более легких случаях используют обычные противовоспалительные и противотоксические средства (антигистаминные препараты, кальций, рутин, глицирам, гипосульфит натрия, пантотенат кальция, сорбенты, спленин, гепатопротекторы).
Клинический опыт дерматологов показывает, что при этом заболевании предпочтительны седативные антигистаминные средства (димедрол, супрастин, пипольфен, тавегил, клемастин). В младенческом возрасте все антигистаминные средства должны применяться с особой осторожностью.
При назначении антигистаминных препаратов следует учитывать не только снижение их терапевтической эффективности через определенное время, диктующее необходимость смены препарата, но и опасность длительного воздействия на иммунитет и нервную систему у детей, снижение внимания. Антигистаминные средства назначают на 3—4 недели в период острого процесса с выраженными воспалительными явлениями. В тяжелых случаях целесообразно применение препаратов в виде инъекций.
В качестве антимедиаторных препаратов рекомендуют кетотифен, пармидин, индометацин и циннаризин, оказывающий антисеротониновое действие. Антигистаминное и антисеротониновое действие оказывают также амизил и ципрогептадин.
Можно применять ингибиторы протеиназ — мефенамовую и аминокапроновую кислоты. Из перечисленных препаратов в практике наиболее часто используют циннаризин, улучшающий микроциркуляцию и оказывающий детоксицирующее и незначительное седативное действие, а также кетотифен. Последний обычно рекомендуют при сочетании атопического дерматита с респираторной атопией или как профилактическое средство; однако некоторым больным он помогает и в активной стадии атопического дерматита, улучшая сон.
Устранение зуда, коррекция вегетативных дисфункций и психологических расстройств — главные задачи при лечении больных атопическим дерматитом. Поэтому большое значение придается разнообразным психо- и вегетотропным средствам. Сильный пароксизмальный зуд, особенно при слабой эритеме или уменьшении воспалительных поражений, но с большим количеством экскориаций и выраженной лихенизацией, является показанием для смены антигистаминных препаратов на психотропные средства с более сильным седативным действием.
Назначают слабые нейролептики в небольших дозах, особенно при наличии навязчивостей — облизывание губ, онихофагия (обкусывание ногтей), псевдосимптом Хертога; сонапакс, хлорпротиксен, эглонил; антидепрессанты — амитриптилин, аурорикс, людиомил. В раннем детском возрасте эффективен фенобарбитал.
С целью получения седативного эффекта используются разнообразные физиотерапевтические методы, в том числе диадинамические токи на паравертебральные симпатические узлы, центральную электроаналгезию аппаратом ЛЭМАР, интраназальный электрофорез димедрола, новокаина, успокаивающие ванны, пунктурную физиотерапию, электросон, гипноз.
В современной терапии значительное место занимают цитокины и интерфероны. Используются иммунотропные свойства ультрафиолетовых и инфракрасных лучей, широко применяются фотохимиотерапия, селективная фототерапия, лазерная терапия. Эти методы назначают в комплексе с иммунокорригирующими и другими средствами: Т-активином, карбонатом лития, задитеном, перитолом, димоцифоном, миелопидом и т. д.
Сильные иммуносупрессоры (глюкокортикостероиды, цитостатики) нецелесообразно использовать в широкой практике. Допускается возможность кратковременного назначения глюкокортикостероидов в крайне тяжелых случаях при распространенных и экссудативных формах атопического дерматита.
В качестве иммуносупрессанта применяют также антибиотик с иммуномодулирующим действием — циклоспорин А (3—5 мг/кг в сутки с последующим снижением дозы до 1 мг/кг в сутки или переходом на интермиттирующую терапию с приемом препарата один раз в 5 дней). Кроме противовоспалительного действия, во время приема циклоспорина А наблюдается заметное снижение зуда. Возможность развития тяжелых, а иногда и необратимых побочных явлений (нефротоксическое и гепатотоксическое действие, артериальная гипертензия, дрожание) исключает широкое применение циклоспорина А при нейродермите. В особо тяжелых случаях он рекомендуется как один из препаратов выбора. Менее опасно наружное использование таких препаратов. Отмечена клиническая эффективность крема с циклоспорином.
Больным с частыми осложнениями, вторичной инфекцией кожных покровов, фокальными инфекциями, дисбактериозом кишечника, паразитозами и плохими показателями иммунограммы, свидетельствующими о вторичном иммунодефиците, назначают метилурацил, нуклеинат натрия, спленин, милдранат, миелопид, дицифон, мипровит, бестатин, беметил, ксимедон, тимические пептиды и т. д. Благоприятное действие оказывает рузам. У ряда больных после курса инъекций рузама держалась длительная ремиссия.
Особенно большое значение имеет адекватная наружная терапия, в которую входят противовоспалительные и рассасывающие средства, эпителизирующие и улучшающие трофику, противозудные и смягчающие препараты. По показаниям назначают наружные антимикробные препараты.
В традиционной наружной терапии в нашей стране используются пасты с третьей фракцией АДС (антисептик — стимулятор Дорогова), древесным дегтем, нафталанской нефтью, дерматолом. В качестве антимикробных средств назначают анилиновые красители, эктерицид, хлорофиллипт, диоксидин, хлоргексидин, фастин, дермазин, сальвин, сиагвиритрин, новоиманин, бактробан, клотримазол, пасты и мази с линкомицином, гентамицином, фузидином. Для эпителизации применяют мазь ацемина, вулнузан и пантенол, для смягчения и питания кожи — мазь «Солкосерил», актовегин, линимент алоэ, липофундин, мазь Рыбакова, крем Унны. На очаги с выраженной лихенизацией и инфильтрацией следует более длительно воздействовать рассасывающими средствами (жидкость Митрошина, пасты и мази с АСД, нафталаном, ихтиолом), парафиновыми аппликациями и другими тепловыми процедурами. Применяют дарсонвализацию, местные горячие ванночки с отварами трав.
На воспалительные атопические очаги, особенно у детей младшего возраста, благоприятно действуют пантотеновая мазь и бепантен.
В острой стадии с мокнутием и везикуляцией на очаги поражения (особенно на лице) следует наложить на 30 мин теплый дерматологический компресс с 0,1%-ным раствором риванола. Компресс надо снимать теплым и влажным, иначе кожа пересыхает и охлаждается. Можно использовать (на короткое время) цинковое масло. Применяют также общие ванны: в острой фазе — с крахмалом, отваром корня лопуха или аира, травы фиалки трехцветной, тысячелистника; при сухих лихенизированных поражениях — с маслами. Отмечается эффективность наружной иммуносупрессивной терапии. Слабыми супрессивными свойствами обладают давно известные дерматологические средства: дегти, ихтиол, нафталановая нефть, сера, а также мази с нестероидными противовоспалительными средствами. Более выражены свойства иммуносупрессоров у кортикостероидных кремов и мазей.
Большинство дерматологов не рекомендуют пользоваться кортикостероидными мазями при легких и умеренно выраженных поражениях. Их назначают кратковременно и в тяжелых случаях при неэффективности других методов. Для предотвращения осложнений кортикостероидные мази необходимо назначать дифференцированно, учитывая не только возраст пациента, но и локализацию поражений. Детям показаны только слабые мази (гидрокортизон).
Кортикостероидные мази применяют утром один раз в день (так как ингредиенты депонируются в роговом слое) на протяжении 4 дней в неделю, в остальные дни используют нестероидные мази. При назначении этих мазей следует определять площадь нанесения и ее соотношение с массой тела пациента, состояние поверхности кожи, так как с эрозивных очагов всасывание бывает больше, что может привести к тяжелым осложнениям.
Ограниченный нейродермит
Широко применяются различные психотропные и вегетотропные средства: транквилизаторы (феназепам, тазепам, элениум, седуксен, бензоклидин), слабые нейролепики в небольших дозах, антидепрессанты (триптизол, азафен, пиразидол, людиомил, аурорикс), седативные травы (валериана, пустырник, сушеница, душица, синюха голубая), бром, пирроксан, беллатаминал и другие препараты белладонны, новокаин, антигистаминные средства.
При дисфункции желудка, кишечника, печени, поджелудочной железы показана коррекция в зависимости от характера выявленной патологии: желудочный сок, пепсидил, панкреатин, холензим; ферментные препараты — мезим, фестал, дигестал, панзинорм и другие, а также биопрепараты при дисбактериозе кишечника.
Необходима тщательная профилактика запоров соответствующей диетой, богатой растительной клетчаткой, показаны слабительные растительного происхождения. Ограничивают блюда, содержащие гистаминолибераторы, острую пищу, пряности, копчености, алкоголь, кофе, шоколад, какао, соль. Назначают гепатопротекторы и метаболическую терапию: карсил, силибор, эссенциале, липоевую кислоту, липостабил, рибоксин, метионин, витамины, антиоксиданты, средства, нормализирующие кислотно-щелочное равновесие.
При выявлении эндокринной патологии необходима коррекция соответствующими гормональными препаратами. Эффективны некоторые средства физиотерапии: фонофорез или электрофорез противозудных и рассасывающих препаратов, дарсонвализация очагов поражения, различные виды акупунктуры, криотерапия, парафиновые нанесения, электросон, диадинамические токи.
Целесообразно проводить обкалывание очагов поражения 0,1—0,2%-ным раствором метиленового синего с 2%-ным раствором бенкаина или новокаина с пролонгатором — желатином или поливинилпирролидоном. Наружно применяют те же средства, что и при атопическом нейродермите. При всех видах нейродермита показано курортное лечение.
Профилактика
Профилактика заключается в следующем:
- медико-генетическое консультирование семей;
- элиминация (удаление) аллергенов или уменьшение контактов с аллергенами; сведение к минимуму других факторов риска и триггерных (пусковых) воздействий на пациента;
- дородовая профилактика с тщательным наблюдением за беременными, болевшими атопическим дерматитом или имеющими родственников с атопическими заболеваниями.
