Пневмония. Виды, классификация, лечение пневмонии
Содержание страницы
1. Анатомия
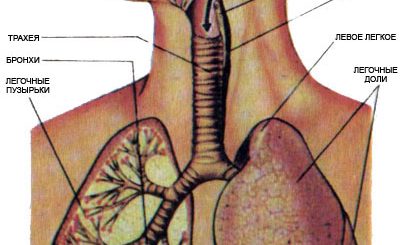
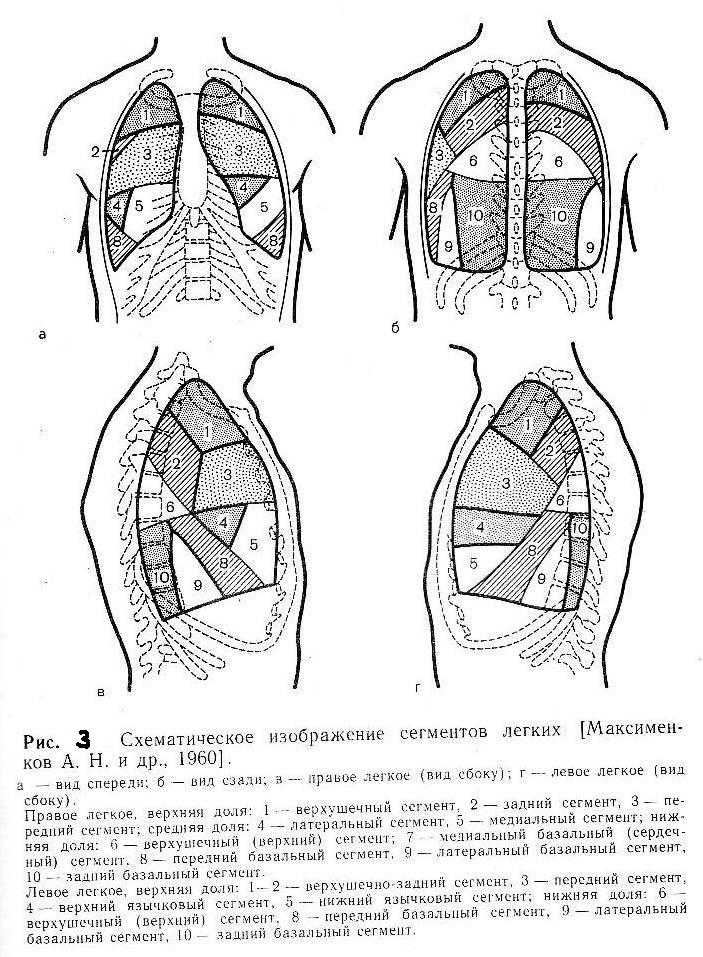
Легкое является парным органом и состоит из долей (рисунки 1, 2). Правое легкое имеет три (верхняя, средняя и нижняя) доли, левое две (верхняя и нижняя). Основная структурная единица лёгочной ткани — сегмент. В правом лёгком выделяют 10 сегментов, а в левом — 9. Форма сегмента — пирамида с вершиной, направленной к корню лёгкого. В его состав входит сегментарный бронх, сегментарные артерия и вены, а также нервы и лимфатические сосуды. Такое деление лёгких на сегменты позволяет точно определить локализацию патологического процесса (рисунок 3).
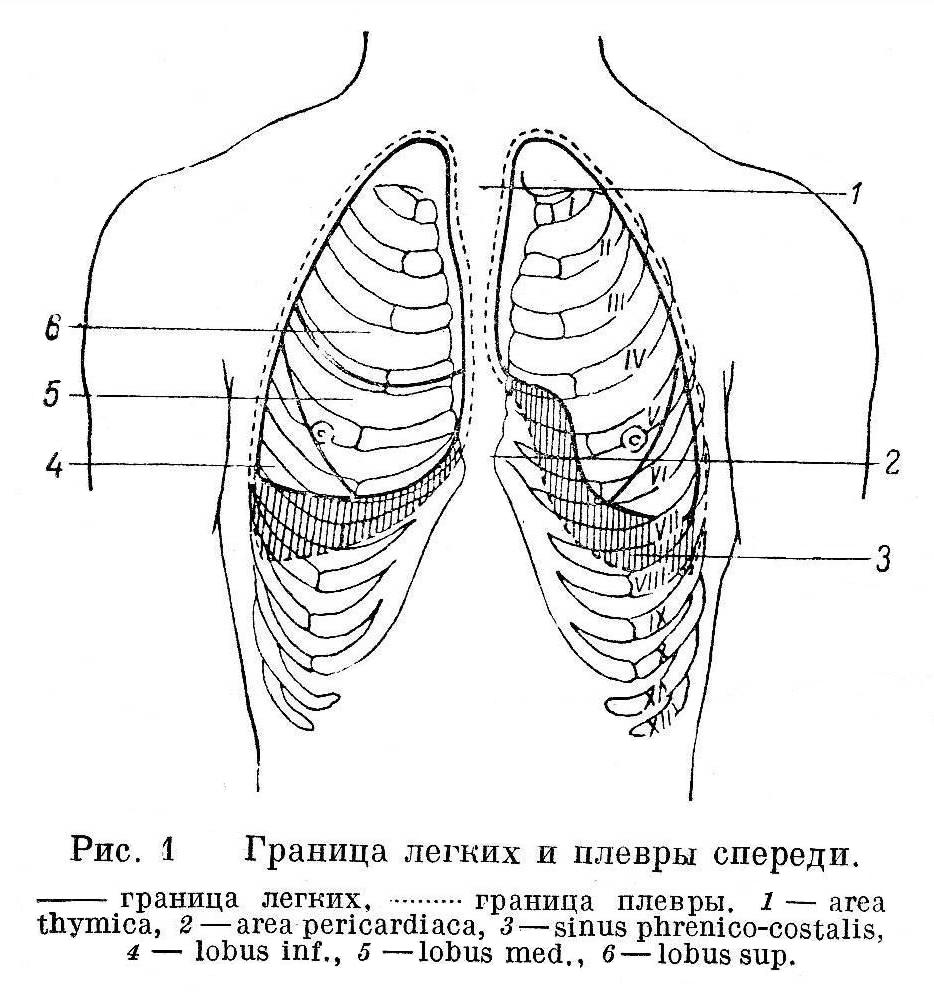
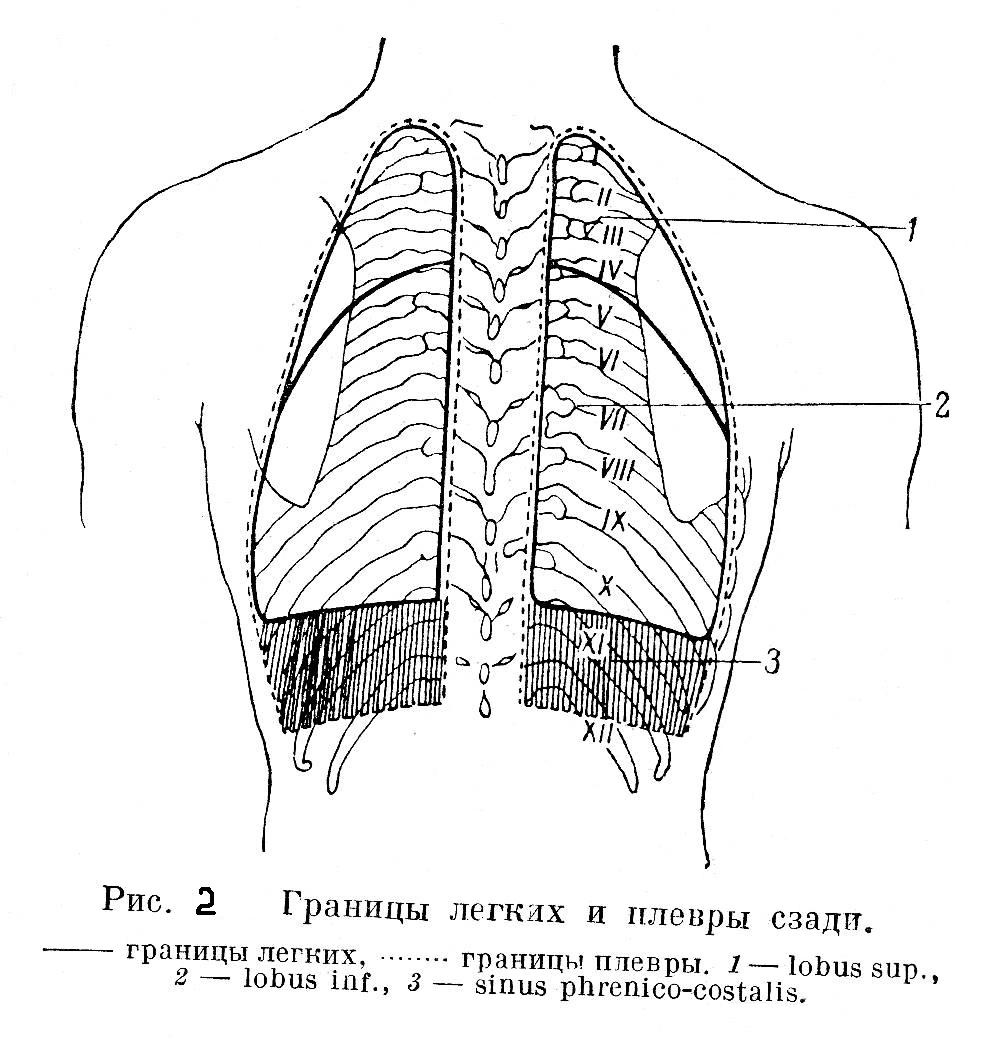
Каждое легкое покрыто серозной оболочкой плеврой. Различают висцеральную плевру (покрывающую поверхность легкого) и париетальную плевру (выстилающую внутреннюю поверхность стенки грудной полости, а также ограничивающую средостение). Париетальная плевра образует стенки плевральной полости, в ней различают три отдела: реберный, диафрагмальный и медиастенальный.
По гистологическому строению плевра — серозная оболочка, в норме продуцирующая жидкость, которая обеспечивает равномерное движение лёгкого при акте дыхания. Количество жидкости в плевральных полостях в норме — до 25 мл, объем этой жидкости остается постоянным благодаря равновесию между транссудацией и всасыванием жидкости в лимфатические сосуды плевры.
Давление в плевральной полости ниже атмосферного. При обструктивных заболеваниях дыхательных путей давление в конце выдоха тем больше приближается к положительному, чем больше выражена обструкция, и может даже превысить положительное. Высокое внутригрудное давление препятствует присасыванию крови к сердцу, результатом чего является тахикардия.
2. Определение
Пневмонии — группа различных по этнологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторные отделов легкие с обязательным наличием внутриальвеолярной экссудации.
Поражения легких, которые не вызываются определенным возбудителем инфекции, а являются проявлением аллергических, иммунных и аутоиммунных процессов, следствием физического или химического повреждения, синдромом системных заболеваний соединительной ткани, по МКБ-10, не входят в рубрику пневмоний, их принято называть пневмонитами.
3. Эпидемиология
С конца 80-х годов XX века отмечается устойчивая тенденция к увеличению заболеваемости и смертности от пневмоний во всех странах мира. В структуре причин смерти, по данным ВОЗ, пневмонии занимают четвертое-пятое место после сердечно-сосудистых заболеваний, новообразований, цереброваскулярной патологии и хронических неспецифических заболеваний легких, а среди инфекционных болезней — первое место. В индустриально развитых странах мира заболеваемость пневмониями составляет от 4 до 16 случаев на 1000 человек.
В России пневмониями ежегодно заболевает более 1,5 млн. человек. Заболеваемость в возрастной группе старше 60 лет составляет от 20 до 44 случаев на 1000 населения в год, а летальность в этой категории больных колеблется от 10 до 33%. Заболеваемость пневмонией в Европе колеблется от 2 до 15 случаев на 1000 жителей в год.
4. Классификация
Этиологический принцип положен в основу классификации пневмонии, представленной в МКБ – 10 (Таблица 1). Однако значительная продолжительность микробиологических исследований, отсутствие у 20 – 30% пациентов продуктивного кашля, невозможность выделения внутриклеточных возбудителей, являются причиной отсутствия этиологического диагноза у 50 – 70% пациентов, что делает невозможным широкое практическое использование этиологической классификации, поэтому часто используют рубрики J15.9 – бактериальная пневмония неуточненная, и J18 – пневмония без уточнения возбудителя
В настоящее время наибольшее распространение получила классификация, учитывающая условия, в которых развилось заболевание. Все пневмонии подразделяются на два основных типа:
- Внебольничная (ВП)
- Нозокомиальная (внутрибольничная, госпитальная) (НП)
Кроме того, в рамках двух основных типов пневмонии выделяют пневмонии на фоне иммунодефицитных состояний (врожденный иммунодефицит, ВИЧ-инфекция, ятрогенная иммуносупрессия), аспирационные, вентилятор–ассоциированные.
Таблица 1. Классификация пневмонии (МКБ–10).
| Рубрика | Нозологическая форма |
| J10.1 | грипп с пневмонией, вирус гриппа идентифицирован |
| J11.0 | грипп с пневмонией, вирус гриппа не идентифицирован |
| J12 | вирусная пневмония, не классифицированная в других рубриках |
| J13 | Пневмония, вызванная Streptococcus pneumoniae |
| J14 | Пневмония, вызванная Haemophilus influenzae |
| J15 | Бактериальная пневмония, не классифицированная в других рубриках (исключены: пневмония, вызванная Chlamydia spp. — J16.0 и «болезнь
легионеров» — A48.1) |
| J15.0 | Пневмония, вызванная Klebsiella pneumoniae |
| J15.1 | Пневмония. вызванная Pseudomonas spp. |
| J15.2 | Пневмония, вызванная Staphylococcus spp. |
| J15.1 | Пневмония, вызванная стрептококками группы В |
| J15.4 | Пневмония, вызванная другими стрептококками |
| J15.5 | Пневмония, вызванная Escherichia сoli |
| J15.6 | Пневмония вызванная другими аэробными грамотрицательными бактериями |
| J15.7 | Пневмония, вызванная Mycoplasma pneumoniae |
| J15.8 | Другие бактериальные пневмонии |
| J15.9 | Бактериальная пневмония неуточненной этиологии |
| J16 | Пневмония, вызванная возбудителями, не классифицированными в
других рубриках (исключены: орнитоз — А70), пневмоцистная пневмония -В59) |
| J16.0 | Пневмония, вызванная Chlamydia spp. |
| J16.8 | Пневмония, вызванная другими установленными возбудителями |
| JI7* | Пневмония при заболеваниях. классифицированных в других рубриках |
| J17.0* | Пневмония при заболеваниях бактериальной природы, классифицированных в других рубриках (пневмония при: актиномикозе -А42.0. сибирской язве — А22.1. гонорее – А54.8, нокардиозе – А43.0, сальмонеллезе – А022.2. туляремии — А721.2, брюшном гифе – А031, коклюше — А37) |
| J17.1* | Пневмония при вирусных заболеваниях, классифицированных в других
рубриках (при цитомегаловирусной болезни – В25.0. кори – В05.2, краснухе – В06.8, ветряной оспе – В01.2) |
| J17.2* | Пневмония при микозах |
| J17.3* | Пневмония при паразитозах |
| J17.8* | Пневмония при заболеваниях, классифицированных в других рубриках (пневмония при: орнитозе – А70, Ку-лихорадке — A78, острой ревматической лихорадке – I00, спирохитозе – А69.8) |
| JI8 | Пневмония без уточнения возбудителя |
| J18.0 | Бронхопневмония неуточненная |
| J18.1 | Долевая пневмония неуточненная |
| J18.2 | Гипостатическая пневмония неуточненная |
| J18.8 | Другая пневмония, возбудитель не уточнен |
| J18.9 | Пневмония неуточненная |
* – пневмонии при заболеваниях, классифицированных в других рубриках и не входящие в рубрику «пневмония»
5. Внебольничная пневмония
ВП – острое заболевание, возникшее во внебольничных условиях – то есть вне стационара или диагностированное впервые 48 ч от момента госпитализации, сопровождающиеся симптомами инфекции нижних отделов дыхательных путей (лихорадка, кашель, выделение мокроты) и рентгенологическими признаками инфильтративных изменений в легких.
Патогенез
Противоинфекционная защита нижних отделов дыхательных путей включает следующие механизмы:
- Механические факторы — фильтрация, кашель, чихание, колебательные движения ресничек мерцательного эпителия
- Механизмы неспецифического иммунитета
- Механизмы специфического иммунитета
- Можно выделить четыре патогенетических механизма обуславливающих развитие пневмонии:
- Аспирация секрета ротоглотки;
- Аспирация нестерильного содержимого пищевода/желудка
- Вдыхание аэрозоля, содержащего микроорганизмы;
- Гематогенное распространение микроорганизмов из внелегочного очага инфекции
- Распространение инфекции из соседних пораженных органов
Факторы риска:
- Алкоголизм, курение
- ХОБЛ
- Декомпенсированный сахарный диабет
- Пребывание в домах престарелых
- Несанированная полость рта
- Эпидемия гриппа или ОРВИ
- Бронхоэктазы
- Наркомания
- Локальная бронхиальная обструкция
- Контакт с системами охлаждения воздуха и воды
Этиология ВП непосредственно связана с нормальной микрофлорой, колонизующие верхние отделы дыхательных путей, лишь некоторые обладают способностью при попадании в нижние отделы дыхательных путей вызывать воспалительную реакцию (таблица 2).
Таким возбудителем является чаще всего Streptococcus pneumoniae (30-50%). Существенное значение в этиологии имеют так называемые атипичные микроорганизмы, на долю которых приходится 8-30%: Mycoplasma pneumoniae, Chlamydia pneumoniae , Legionella pneumophila. М. pneumoniae и С. Pneumoniae часто вызывают ВП у лиц молодого и среднего возраста (≥20 – 30% случаев), однако их этиологическая роль у пациентов старшего возраста менее значительна (1 – 3% случаев).
К редким возбудителям (3 – 5%) относится Haemophilus influenzae, Staphylococcus aureus,Klebsiella pneumoniae, реже другие энтеробактерии. Очень редко могут быть Рseudomonas аеruginosa (у больных муковисцидозом, бронхоэктазами). Вирусные респираторные инфекции рассматриваются как факторы риска ![]() воспаления легких, являясь «проводником» бактериальной инфекции. ВП может быть связана с новым, ранее неизвестными возбудителями, вызывающими вспышки заболевания. К таким можно отнести ТОРС – ассоциированный коронавирус, вирус птичьего гриппа. Выделение таких микроорганизмов (Streptococcus viridans, Staphylococcus epidermidis, Enterococcus spp., Neisseria spp., Candida spp.) свидетельствует о контаминации материала флорой верхних отделов дыхательных путей, а не об этиологической значимости этих микробов.
воспаления легких, являясь «проводником» бактериальной инфекции. ВП может быть связана с новым, ранее неизвестными возбудителями, вызывающими вспышки заболевания. К таким можно отнести ТОРС – ассоциированный коронавирус, вирус птичьего гриппа. Выделение таких микроорганизмов (Streptococcus viridans, Staphylococcus epidermidis, Enterococcus spp., Neisseria spp., Candida spp.) свидетельствует о контаминации материала флорой верхних отделов дыхательных путей, а не об этиологической значимости этих микробов. ![]()
![]()
Таблица 2. Этиология ВП.
| Возбудитель | Частота |
| Streptococcus pneumoniae | 30 – 50% |
| Mycoplasma pneumoniae | 5 – 50% |
| Chlamydia pneumoniae | 5 – 15% |
| Haemophilus influenzae | 3 – 10% |
| Enterobacteriaceae Klebsiella pneumoniae, Escherichia coli и др. | 3 – 10% |
| Staphylococcus aureus | 3 – 10% |
| Staphylococcus pyogenes, Chlamydia psittaci, Coxiella burnetii, Legionella pneumophila и др. | редко |
Таблица 3. Факторы риска ВП и этиология.
| Фактор риска | Вероятные возбудители |
| Алкоголизм | S. pneumoniae, анаэробы, Enterobacteriaceae (Kl. pneumoniae и др.) |
| ХОБЛ, курение | S. pneumoniae, H. influenzae, Moraxella catarrhalis, Legionella spp. |
| Декомпенсированный СД | S. pneumoniae, S. aureus |
| Пребывание в домах престарелых | S. pneumoniae, Enterobacteriaceae, H. influenzae, S. aureus, анаэробы |
| Не санированная полость рта | Анаэробы |
| Эпидемия гриппа | S. pneumoniae, S. aureus, S. pyogenes, H.influenzae |
| Наличие бронхоэктазов, муковисцидоза | Рseudomonas аеruginosa, Рseudomonas cepacia, S. aureus. |
| Внутривенные наркоманы | S. aureus, анаэробы |
| Локальная бронхиальная обструкция (рак легкого) | Анаэробы |
| Контакт с кондиционерами, увлажнителями воздуха, системами охлаждения воды | Legionella pneumophila |
| Вспышка в тесно взаимодействующем коллективе (школьники, военные) | S. pneumoniae, М. pneumoniae, С. Pneumoniae |
Диагностика
Подозрение на пневмонию должно возникать при наличии у больного лихорадки, в сочетании с жалобами на кашель, одышку, отделение мокроты и /или боли в грудной клетке.
- Лихорадка. У 25% пациентов старше 60 лет отсутствует лихорадка, а клинические симптомы представлены слабостью, утомляемостью, тошнотой, болями в животе, нередко на первый план выходят симптомы декомпенсации сопутствующих заболеваний.
- Кашель. В начальном периоде болезни кашель может быть сухим, мучительным. Через несколько дней появляется мокрота.
- Характер мокроты может быть разнообразным от слизистой до гнойной, иногда содержит прожилки крови или имеет «ржавый» характер. Гнойная мокрота в большом количестве характеризует формирование абсцесса легкого.
- Выраженная одышка и частота дыхания более 30 в минуту является одним из критериев тяжелого состояния больного.
- Боли при дыхании могут быть связаны с поражением плевры при пневмонии с развитием сухого плеврита. Поражение диафрагмальной плевры может вызвать боль в брюшной полости.
Внелегочные проявления пневмонии:
- Ознобы и потливость.
- Миалгии.
- Головная боль.
- Цианоз.
- Тахикардия
- Herpes labialis
- Кожная сыпь. Поражение слизистых.
- Спутанность сознания
- Диарея
- Желтуха
Наличие или отсутствие того или иного признака, его выраженность определяются, с одной стороны, характером возбудителя, а с другой – особенностей иммунной системы организма. Наличие тяжелых соматических заболеваний, пожилой возраст, выраженный иммунодефицит способствуют атипичному течению пневмонии, особенностью которых может быть отсутствие или малая выраженность физикальных признаков легочного воспаления, отсутствие лихорадки, преобладание внелегочных симптомов.
Результаты объективного обследования зависят от многих факторов, включая степень тяжести, распространенность пневмонической инфильтрации, возраста, наличия сопутствующей патологии, наличие осложнений пневмонии. У 20% пациентов данные признаки отличаются или вообще отсутствуют.
Перкуссия – характерно укорочение перкуторного звука над пораженным участком легкого. При развитии экссудативного плеврита обнаруживается притупление перкуторного звука вплоть до тупого. При сухом плеврите перкуторные данные чаще не меняются.
Аускультация – локально выслушивается бронхиальное дыхание, фокус звучных мелкопузырчатых хрипов или крепитации. Усилена бронхофония и голосовое дрожание. При сухом плеврите шум трения плевры, при плевральном выпоте резко ослабленное дыхание.
Лабораторная диагностика и дополнительные методы исследования
Диагностический минимум обследования, у амбулаторных пациентов, должен включать исследования, позволяющие установить диагноз ВП и решить вопрос о тяжести течения. К ним относят:
- Анализ крови – лейкоцитоз со сдвигом лейкоцитарной формулы влево или лейкопения, при тяжелой пневмонии возможно появление токсической зернистости лейкоцитов, снижение Нb, повышение СОЭ.
- Рентгенография органов грудной клетки в двух проекциях.
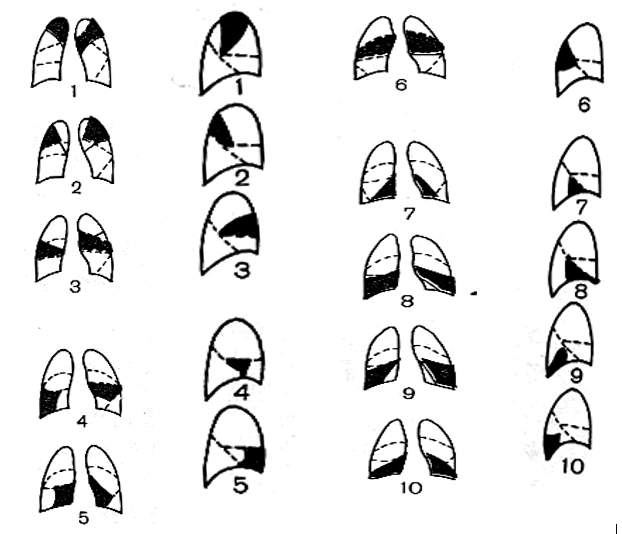
Рисунок 4. Цифрами обозначены номера бронхолегочных сегментов в прямой и боковой проекциях.
Рентгенологический признак пневмонии – инфильтративное затемнение легочной ткани, которое может быть очаговым, сливным, сегментарным, долевым или тотальным. (рисунки 4, 5). Рентгенологическое исследование оценивает распространенность инфильтрации, наличие плеврального выпота, полости деструкции, признаки сердечной недостаточности.
Рентгенография не только выявляет пневмоническую инфильтрацию, но необходима для оценки динамики патологического процесса и полноты выздоровления. Однако этот метод не обладает абсолютной чувствительностью в визуализации очагово-инфильтративных изменений в легких.
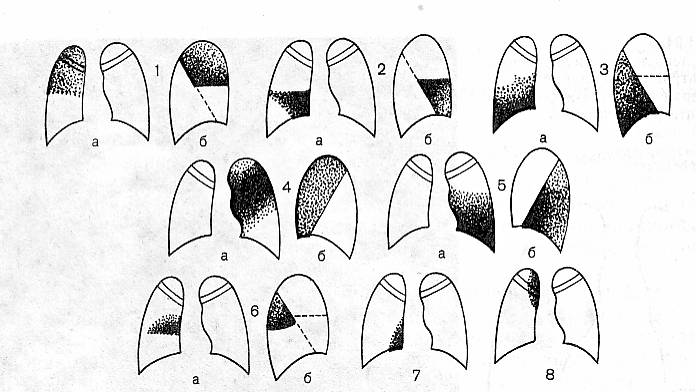
Рисунок 5. Рентгенологическая картина долевых пневмоний. Доли правого легкого: 1-верхняя, 2-средняя, 3-нижняя. Доли левого легкого: 4-верхняя; 5- нижняя. Добавочные доли правого легкого: 6-задняя,7-нижняя, 8-доля непарной вены.
Таблица 4. Характер рентгенологических изменений в зависимости от этиологии пневмонии.
| Рентгенологическая картина | Возможный возбудитель |
| Долевая и многодолевая инфильтрация | Бактерии (в т.ч. пневмококк, легионелла, анаэробы), грибы |
| Очагово-сливная двусторонняя инфильтрация | Вирус гриппа, пневмококк, стафилококк, легионелла |
| Гомогенная очаговая и многоочаговая инфильтрация | Пневмококк, легионелла |
| Негомогенная очаговая и многоочаговая инфильтраци | Вирусы, стафилококк, микоплазма |
| Сочетание инфильтративных и интерстициальных изменений | Вирусы, микоплазма, пневмоцисты |
| Интерстициальные изменения милиарные | Сальмонелла, микобактерия туберкулеза, грибы |
| Интерстициальные изменения сетчатые | Вирусы, микоплазма, хламидия, пневмоцисты |
| Сочетание инфильтративных или интерстициальных изменений с лимфоаденопатией | Вирусы кори, ветряной оспы. Микобактерия туберкулеза, грибы, микоплазма, хламидия |
| Множественные перибронхиальные, легко дренируемые абсцессы | Стафилококк |
| Единичные крупные абсцессы легких | Клебсиелла |
Для более углубленного изучения структуры легких применяют компьютерную томографию, проведение которой целесообразно:
- при выявлении нетипичных для пневмонии изменений в легких (обтурационный ателектаз, инфаркт легкого, абсцесс легкого);
- при повторных пневмониях, когда инфильтративные изменения возникают в той же доле (сегменте), что и в предыдущем эпизоде заболевания;
- при затяжной пневмонии, при которой длительность существования инфильтративных изменений в легочной ткани превышает 4 недели;
- у пациента с очевидной клинической симптоматикой пневмонии изменений в легких на рентгенограмме отсутствуют;
Плевральный выпот осложняет течение ВП в 10 – 25% и не имеет особого значения в предсказании этиологии заболевания. Образование полостей деструкции в легких не характерно для пневмококковой, микоплазменной, хламидийной ВП, более вероятно для стафилококковой инфекции, анаэробных и аэробных бактерий.
У госпитализированных больных диагностические обследования дополняются:
- Биохимические анализы крови (креатинин, мочевина, электролиты, печеночные ферменты)
- Микробиологическая диагностика:
Правила забора мокроты на микробиологическое исследование:
- мокроту собрать утром, до приема пищи;
- почистить предварительно зубы, внутреннюю поверхность щек, прополоскать рот водой, добиться глубокого откашливания мокроты;
- сбор мокроты в стерильные контейнеры, которые доставляются в микробиологическую лабораторию не позднее 2 часов после забора.
Первый этап исследования:
— бактериоскопия мокроты с окраской по Грамму. При наличии менее 25 полиморфноядерных лейкоцитов и более 10 эпителиальных клеток культуральное исследование образца нецелесообразно т.к. вероятно это содержимое ротовой полости.
Выявление в мазке значительного количества грамположительных диплококков (S. Pneumoniae) или грамотрицательных микроорганизмов (H. Influenzae) может служить для выбора АБТ
— посев мокроты на флору и определение чувствительности к антибиотикам
— для получения неконтаминированного материала применяют фибробронхоскопию с «защищенной» бранш-биопсией слизистой оболочки бронхов (диагностически значимым является титр микробных тел >103 КОЕ/мл) и бронхоальвеолярный лаваж (диагностически значимым является титр микробных тел >104 КОЕ/мл)
- Тяжелобольным до начала АБТ произвести посевы венозной крови (2 образца крови из 2 разных вен по 20 мл с интервалом в 30-40 мин).
- Серологическая диагностика инфекций, вызванных атипичной флорой, не рассматривается как обязательный метод исследования.
- Газы артериальной крови определяются при выраженной одышки, для определения степени ДН, у больных с ХОБЛ.
- Исследование плевральной жидкости при наличии плеврального выпота.
- Фибробронхоскопия при состояниях требующих проведения дифференциального диагноза.
Критерии тяжелой пневмонии (IDSA/ATS, 2007)
Большие критерии
- Инвазивная механическая вентиляция
- Септический шок с потребностью в вазопрессорах
Малые критерии
- Частота дыхания ≥30
- PaO2/FiO2 ≤250
- Мультилобарные инфильтраты
- Оглушенность/дезориентация
- Уремия (азот мочевины >20 мг/дл)
- Лейкопения <4*109/л
- Тромбоцитопения <100*1012/л
- Гипотермия <36°C
- Гипотензия, требующая агрессивной инфузии
Формулировка диагноза
При формулировке диагноза пневмонии в нем должны быть обязательно отражены:
— нозологическая форма с указанием этиологии (ориентировочная, наиболее вероятная, верифицированная);
— локализация и распространенность легочного воспаления (сегмент, доля, одно- или двустороннее поражение);
— степень тяжести пневмонии;
— наличие осложнений (легочных и внелегочных);
— наличие фоновой патологии.
Примеры диагнозов
- Внебольничная пневмония, вызванная Str. pneumoniae, в нижней доле справа, нетяжелая (J13).
- Внебольничная пневмония, в верхней доле слева, тяжелая (J18.1).
Лечение
Значительное число пациентов может лечиться на дому. При решении вопроса о месте лечения пациентов с ВП широко в международной практике используются критерии СRВ-65 (Таблица 5).
Таблица 5. шкала Британского торакального общества СRВ-65.

Российские рекомендации включают следующие показания для госпитализации пациентов с ВП:
1. Данные физикального обследования:
- Частота дыхания ≥30 в мин
- АД≤90/60 мм рт. ст.
- ЧСС≥125 уд. в мин
- Температура тела<35,5о С или ≥40о С
- Нарушение сознания
2. Лабораторные и рентгенологические данные
- Лейкопения <4·109/л или лейкоцитоз >25 · 109/л.
- SaO2 <92% (по данным пульсоксиметрии)
- РаО2 <60 мм рт.ст. или раСО2 >50 мм рт.ст.
- Креатинин крови >177 мкмоль/л или азот мочевины >7 ммоль/л
- Пневмоническая инфильтрация более чем в одной доле
- Полости распада
- Плевральный выпот
- Гематокрит<30% или Hb<90 г/л
- Внелегочные очаги инфекции
- Сепсис или полиорганная недостаточность
3. Невозможность адекватного ухода в домашних условиях
Кроме того, предпочтительно лечение в стационарных условиях у пациентов
старше 60 лет, при сопутствующих тяжелых хронические заболеваниях (ХОБЛ, застойная сердечная недостаточность, хронические гепатиты, хроническая болезнь почек, сахарный диабет, выраженный дефицит массы тела, цереброваскулярные заболевания, злокачественные заболевания), алкоголизме или токсикомании, иммунодефицитах, неэффективном амбулаторном лечении в течение 3 дней, при желании пациента или членов его семьи.
Для госпитализации в ОРИТ необходимо наличие 1большого критерия тяжелой пневмонии или 3 малых критерия.
Лечение в амбулаторных условиях
Принципы АБТ:
- парентеральные АБ при лечении ВП в амбулаторных условиях не имеют доказанных преимуществ перед пероральными;
- первоначальная оценка эффективности АБТ должна проводится через 48-72 ч после лечения.
Критерии эффективности:
- снижение интоксикации и температуры тела <37,5С
- отсутствие ДН
- отсутствие гнойной мокроты
- лейкоциты <10*109/л, юных форм <6%
- отсутствие отрицательной динамике на рентгенограмме.
Если симптомы сохраняются, то лечение следует признать неэффективным, а АБТ надо заменить и повторно оценить целесообразность госпитализации пациента.
Длительность лечения 7-10 дней, при наличии клинических и эпидемиологических данных о микоплазменной или хламидийной этиологии заболевания продолжительность терапии 14 дней.
При стафилококковой этиологии или вызванной ВП грамотрицательными энтеробактериями, продолжительность терапии составляет 14 – 21 дня.
Таблица 6. АБТ внебольничной пневмонии у амбулаторных больных.
| Группа
пациентов |
Возбудители | Препараты выбора, внутрь | Альтернативные препараты, внутрь |
| нетяжелая
<60 лет нет других болезней |
S. pneumoniae
Mycoplasma pneumoniae C. pneumoniae Haemophilus influenzae |
Амоксициллин
или Макролиды* |
РФ |
| нетяжелая
другие болезни** |
S. pneumoniae
Haemophilus influenzae C. pneumoniae S. aureus Enterobacteriaceae Klebsiella pneumoniae |
АМО/КК***
или Цефуроксим |
РФ |
РФ – респираторные фторхинолоны (левофлоксацин, моксифлоксацин, спарфлоксацин)
*следует отдавать предпочтение макралидам с улучшенными фармакокинетическими свойствами (кларитромицин, ракситромицин, азитромицин, спиромицин)
**сопутствующие заболевания, которые влияют на этиологию и являются факторами риска неблагоприятного прогноза при ВП: ХОБЛ, СД, ХСН, ХБП, цирроз печени, алкоголизм, наркомания, дефицит массы тела. У этой группы пациентов возрастает вероятность этиологической роли грамотрицательных микроорганизмов, возможно проведение комбинированной терапии бета-лактамами и макролидами.
***АМО/КК – амоксициллин/клавулановая кислота
Пути введения АБ:
— В амбулаторных условиях преимущественно пероральный прием АБТ;
— У госпитализированных пациентов целесообразно начать терапию с парентеральных АБ. Через 3-4 дня лечения, при достижении клинического эффекта, возможен перевод с парентерального на пероральный прием АБ до завершения полного курса терапии (10-14 дней).
При подозрении на инфекцию, вызванную Р.aeruginosa, препаратами выбора являются цефтазидим, цефепим, цефоперазон/сульбактам, карбапенемы, ципрофлоксацин, все препараты можно применять в монотерапии или в комбинации с аминогликазидами II-III поколения.
Факторы риска инфицирования Р.aeruginosa: «структурные» заболевания легких (бронхоэктазия), системная терапия кортикостероидами (преднизолон более 10 мг), терапия антибиотиками широкого спектра действия свыше 7 дней в течение последнего месяца, истощение.
Факторы риска энтеробактерий: обитатели домов престарелых, сопутствующие сердечно-сосудистые и бронхолегочные заболевания, проводимая АБТ.
Таблица 7. АБТ внебольничной пневмонии у стационарных больных
| Группы больных и наиболее частые возбудители | Антибактериальные препараты | Комментарий | |
| Средства выбора | Альтернативные средства | ||
| Пневмония
нетяжелая S. pneumoniae H.influenzae C. pneumoniae S. aureus Enterobacteriaceae |
Бензилпенициллин в/в, в/м
Ампициллин в/в, в/м АМО/КК в/в Цефтриаксон в/в, в/м цефотоксим в/в, в/м __________________ ± Макролид внутрь; |
Парентерально 5-7 дней: РФ или Азитромицин в/в |
Возможна ступенчатая терапия.
При стабильном состоянии пациента допускается сразу назначение препаратов внутрь |
| ВП тяжелая
S. pneumoniae Legionella spp. S. aureus Enterobacteriacea |
АМО/КК в/в
Цефотаксим Цефтриаксон в/в, в/в Цефепим в/в __________________ |
||
6. Нозокомиальная пневмония
Нозокомиальная пневомния (НП) – заболевание, характеризующееся появлением на рентгенограмме «свежих» очагово-инфильтративных изменений в легких спустя 48 ч и более после госпитализации в сочетании с клиническими данными, подтверждающими их инфекционную природу, при исключении инфекций, которые находились в инкубационном периоде на момент поступления больного в стационар.
Эпидемиология
НП занимает второе место среди всех нозокоминальных инфекций 13 – 18% и является самой частой инфекцией ≥45% в ОРИТ. Частота встречаемости НП составляет 0,5 – 1% от общего числа госпитализированных пациентов и 15 – 25% от больных в ОРИТ. Вентилятор–ассоциированная пневмония (ВАП) развивается у 9 – 27% от общего числа интубированных больных. Летальность НП достигает 30-70%.
Классификация
В основе лежат сроки развития, тяжесть течения, наличие или отсутствие факторов риска полирезистентных возбудителей (ПРВ).
Ранняя НП, возникшая в течение первых 5 дней с момента госпитализации
Поздняя НП, развивающуюся не ранее 6 дня госпитализации
Кроме того, выделяют вентилятор–ассоциированную пневмонию, включая пневмонию, возникшую при нахождении на ИВЛ ≤ 4 сут, и при нахождении на ИВЛ > 4 сут.
Если возбудителями при ранней пневмонии в основном являются грамположительные микробы, то при поздних пневмониях в преобладающих случаях (до 60%) выделяются грамотрицательные возбудители, что создает значительные трудности при подборе антибиотиков для преодоления резистентности патогенной флоры. Летальность у этой категории больных достигает 30—50%, особенно, если у пациентов имеются сопутствующие заболевания.
Этиология
Основными возбудители НП являются представители семейства Enterobacteriaceae, Р. аеruginosa, а также S. aureus. В 50% случаев выявляется несколько микроорганизмов одновременно.
Роль различных микроорганизмов в развитии пневмонии у пациентов, находящихся на ИВЛ, зависит от длительности вентиляции.
Пневмония, возникшая при нахождении на ИВЛ ≤ 4 сут, обусловлена:
- S. pneumoniae;
- H. influenzae;
- S. aureus (штаммы, чувствительные к метициллину).
При нахождении на ИВЛ > 4 сут, возбудителями пневмонии являются:
- Р. аеruginosa;
- Acinetobacter;
- Enterobacteriaceae;
- Реже S. aureus (штаммы, устойчивые к метициллину).
Таблица 8. Этиология НП.
| Возбудитель | Частота, % | Факторы риска |
| Enterobacteriaceae | 25 – 35 | Длительное пребывание в ОРИТ, лечение ГКС и антибиотиками, бронхоэкстазы, муковисцидоз |
| Р. аеruginosa | 25 – 35 | Высокодозная ГКС терапия, цитостатическая терапия, нейтропения |
| S. aureus | 15 – 35 | Кома, травма головы, СД, ХБП, грипп, «внутривенные» наркоманы |
| Анаэробы (обычно в сочетании с грамотрицательными бактериями) | 10 – 30 | Недавняя операция на органах брюшной полости, аспирация |
| H. influenzae | 10 – 20 | |
| S. pneumoniae | 10 – 20 |
Факторы риска
- пожилой и старческий возраст;
- мужской пол, курение;
- ХНЗЛ, недостаточное питание, ХСН, СД, ХБП, алкоголизм;
- кома, травмы головы, другие нейрохирургические состояния;
- ожоги;
- метаболический ацидоз;
- любой очаг инфекций в организме;
- плохая гигиена полости рта;
- длительная госпитализация;
- горизонтальное положение больного на спине;
- ИВЛ;
- медикаментозная терапия (седативные, миорелаксанты, антациды, глюкокортикостероидная терапия);
- длительные и сложные операции;
- фибробронхоскопия;
- наличие желудочного зонда и питание через него;
- использование венозных катетеров;
Факторы высокого риска ранней НП с ПРВ (АБТ, как поздние НП):
- АБТ в предшествующие 90 дней до госпитализации;
- Высокая распространенность антимикробной резистентности у основных возбудителей;
- Госпитализация в течение ≥2 дней за предшествующие 90 дней;
- Пребывание в домах длительного ухода;
- Проведение инфузионной терапии на дому;
- Хронический диализ в течение предшествующих 30 дней;
- Лечение ран в домашних условиях;
- Наличие члена семьи с заболеванием, вызванным ПРВ;
- Наличие иммунодефицитного состояния или иммуносупрессивной терапии
Формулировка диагноза
Основной Ds: Нозокомиальная пневмония в нижней и средней долях справа, поздняя, тяжелой степени (J18.1).
Осложнения: экссудативный плеврит справа, миокардит.
Сопутствующий Ds: ХОБЛ, стадия IV, тяжелое обострение. ДН IIстепени. Хроническое легочное сердце, декомпенсация.
Общие подходы к ведению пациентов с НП
- Диагностические мероприятия определяются исходной степенью тяжести, динамикой состояния пациента, наличием сопутствующей патологии.
- ОАК выполняется с интервалом 2-4 дня, б/х крови при тяжелом течение с интервалом 2-3 дня, при нетяжелом течение через 5-7 дней. Исследование газов артериальной крови и пульсоксиметрия проводятся ежедневно.
- Повторное проведение микробиологического исследования у больных вне ОРИТ нецелесообразно.
- В связи с отсутствием доказательств нет необходимости в использовании иммуномодуляторов, ингибиторов протеаз, актовегина, иммуноглобулинов.
- Незамедлительное назначение рациональной АБТ в адекватных дозах в/в.
- при ранней НП, без факторов риска, рекомендуется проведение монотерапии.
- при поздней НП или ранней, но с факторами риска — комбинираванная АБТ
- пути введения определяются тяжестью состояния пациента, фармакодинамическими и фармакокинетическими особенностями препаратов.
- длительность терапии составляет 14-21 день, при эффективной терапии ее длительность может быть сокращена до 7 дней
Профилактика НП должна включать комплекс взаимосвязанных мероприятий организационного, технического и медицинского характера, усиливающих антиинфекционную защиту самого пациента и снижающих вероятность контаминации и инфицирования.
- Строгое выполнение мероприятий по инфекционному контролю.
- Эпидемиологический надзор за инфекциями в ОРТИ.
- Выполнение рекомендаций по проведению интубации и ИВЛ.
- Выполнение рекомендаций по оборудованию для респираторной поддержки
- Системное назначение АБТ с целью профилактики НП у пациентов с факторами риска, в том числе находящихся на ИВЛ, не имеет доказательств эффективности.
Таблица 9. АБТ ранней (≤5 дней) НП любой степени тяжести у пациентов без факторов риска наличия ПРВ
| Предполагаемые возбудители | Рекомендуемые препараты |
| S.pneumoniae
H.influenzae S.aureus (MS) Энтеробактерии -E. Coli -K.pneumoniae -Enterobacter spp. -Proteus spp -S.marcescens |
ЦС без антисинегнойной активности
(цефтриаксон, цефотаксим) или β-лактам без антисинегнойной активности (амоксициллин/клавуланат, ампициллин/сульбактам) или левофлоксацин, моксифлоксацин, ципрофлоксацин или карбапенем (эртапенем) |
Таблица 10. АБТ поздней (>5 дней) НП любой степени тяжести или у пациентов с факторов риска наличия ПРВ
| Частые возбудители | Рекомендуемые препараты |
| Грам–
P. aeruginosa Acinetobacter spp. L. pneumophila Энтеробактерии -E. Coli -Enterobacter spp. -S.marcescens -Kl. pneumoniae Грам+ S.aureus |
ЦС c антисинегнойной активностью
(цефепим, цефтазидим, цефоперазон/ сульбактам) или карбапенем с антисинегнойной активностью (имепенем, меропенем) или β-лактам с антисинегнойной активностью (пиперациллин/тазабактам, тикарциллин/клавуланат) + ФХ (левофлоксацин или ципрофлоксацин) или амикацин +линезолид или ванкомицин |
7. Особые виды пневмоний
Аспирационная пневмония
Пневмонии этой разновидности часто развиваются у больных, находящихся в реанимационных отделениях и палатах интенсивной терапии, с нарушением сознания, в состоянии тяжелой алкогольной интоксикации, после черепно-мозговой травмы, при затяжных эпилептических припадках, передозировке снотворных и наркотических средств, наркозе, в послеоперационном периоде после сложных полостных операций, а также при ацидозе, азотемии. Во всех этих случаях часто происходит аспирация содержимого ротоглотки и желудочно-кишечного тракта. Течение их тяжелое, летальность весьма высокая (до 50%).
Основными возбудители внебольничной аспирационной пневмонии являются анаэробы, определенное этиологическое значение имеют S. pneumoniae, H. influenzae, S. aureus.
Таблица 11. Анаэробные микроорганизмы, вызывающие аспирационную пневмонию (J.Mangino, R.Fass, 2000).
| Анаэробные микроорганизмы | Грамотрицательные | Грамположительные |
| Палочки | Bacteroides fragilis group Fusobacterium nucleatum Fusobacterium necrophorum Porphyromonas spp. Prevotella spp. |
Actinomyces spp. Clostridium spp. Eubacterium spp. Propionibacterium spp. |
| Кокки | Veillonella spp. | Gemella morbillorum PeptoStreptococcus spp. Streptococcus spp. |
При больничной аспирационной пневмонии особое значение приобретает грамотрицательная микрофлора.
Для аспирационной пневмонии характерно:
- постепенное начало;
- кашель с отхождением гнойной мокроты;
- затяжное течение с развитием поздних гнойных осложнений в виде абсцесса легкого или эмпиемы плевры
Таблица 12. Лечение аспирационной пневмонии.
| АБТ выбора | Альтернативное лечение |
| амоксициллин/клавуланат в/в 1,2 г 3 р/сут
или Бензилпеницилин в/в 2000000 ЕД 4-6 р/сут + Метронидозол в/в 0,5 г 3 р/сут |
Имипенем в/в 0,5 г 3-4 р/сут
или Левофлоксацин в/в 1р/сут (или моксифлоксацин, цефепим) +метронидозол в/в 0,5 г 3р/сут или Линкомицинв/в 0,3-0,6 г 2 р/сут (или клиндомицин) + Амикацин в/в 15-20 мг/кг 1 р/сут (или гентамицин) |
Пневмония на фоне иммунодефицитных состояний
Возникает такая пневмония у пациентов с первичным и вторичным иммунодефицитом. Основной контингент больные со злокачественными опухолями, гемобластозами, аутоиммунными заболеваниями, миелотоксическим агранулоцитозом, а также страдающие наркоманией и СПИДом. Как правило, заболевание протекает тяжело. Оно нередко является причиной смерти больных, получающих полихимио- и лучевую терапию, у которых на фоне глубокой иммуносупрессии и развивается этот вариант пневмонии.
У пациентов со СПИДом целесообразно выделять бактериальную и вирусную пневмонию, возрастает этиологическое значение Pneumocystis carinii, P. aeruginosa, Cruptococcus spp., Aspergillus spp., Mycobacterium kansasii.S. aureus – частый возбудитель пневмонии наркоманов. итомегаловирусная пневмония чаще развивается у реципиентов донорских органов и костного мозга
Признаки пневмоцистной пневмонии:
- Непродуктивный кашель в течение нескольких недель;
- Прогрессирующая одышка;
- Повышение температуры тела до субфебрильных цифр;
Лечение пневмонии у лиц с тяжелыми дефектами иммунитета проводится в условиях специализированных стационаров.
Лечение пневмоцистной пневмонии – триметоприм/сульфаметоксазол в/в 20 мг/кг/сут (рассчитывается по триметоприму) в 3-4 введения 21 суток.
8. Ориентировочное определение этиологии
Основные ориентиры (клинические, рентгенологические, эпидемиологические, лабораторные), позволяющие врачу с известной долей вероятности проводить этиологическую диагностику пневмоний.
Пневмококковая пневмония. Наиболее частый вариант пневмоний, возникает нередко во время эпидемий гриппа у больных с хроническими заболеваниями легких. Характерно острое начало, появление «ржавой» мокроты, herpes labialis (30%); клинико-рентгенологические признаки долевого поражения, часто возникает парапневмонический плеврит, редко абсцедирование. Хороший эффект от применения пенициллинов.
Микоплазменные пневмонии — пневмонии в тесно взаимодействующих коллективах. Практически не встречается среди госпитальных пневмоний. Заболевают главным образом дети школьного возраста и взрослые в период вспышек микоплазменных инфекций (осень-зима). Характерно постепенное начало с наличием катаральных явлений, относительно малая выраженность клинико-рентгенологической легочной симптоматики и характерно признаки внелегочных поражений (миалгии, конъюктивиты, поражение миокарда, гемолитические анемии). Рентгенологически характерно усиление и сгущение легочного рисунка, пятнистые затемнения без анатомических границ. Отсутствие эффекта от пенициллинов и цефалоспоринов.
Пневмонии, вызванные гемофильной палочкой. Возникают обычно на фоне ХОБЛ, ХСН, часто у курильщиков, у лиц пожилого возраста, после не осложненных операций. Рентгенологически выявляются очагово-пятнистые затемнения. Отсутствует эффект от пенициллинов.
Легионеллезная пневмония. Факторами риска являются земляные работы, проживание вблизи открытых водоемов, контакт с кондиционерами (легионеллы составляют часть естественных и искусственных водных экосистем). Характерно острое начало, тяжелое течение, относительная брадикардия, признаки внелегочного поражения (диарея, увеличение печени, желтуха, повышение уровня трансаминаз, мочевой синдром, энцефалопатия). Рентгенологически долевые затемнения в нижних отделах, возможно наличие плеврального выпота. Деструкции легочной ткани редки. Отсутствует эффект от пенициллинов.
Стафилококковая пневмония составляет около 5% ВП. Значительно часто отмечается при гриппозных эпидемиях. Острое начало, выраженная интоксикация. Рентгенологически – полисегментарная инфильтрация с множественными очагами распада (стафилококковая деструкция). При прорыве в плевральную полость развивается пиопневмоторакс. В крови – нейтрофильный сдвиг, токсическая зернистость нейтрофилов, анемия. Возможно развитие сепсиса с очагами септикопиемии (кожа, суставы, головной мозг).
Пневмонии, вызванные анаэробной инфекцией – возникают в результате наличия анаэробных микроорганизмов ротоглотки (бактероиды, актиномицеты) обычно у больных с алкоголизмом, эпилепсией, с острыми нарушениями мозгового кровообращения. В послеоперационном периоде. При наличии назогастрального зонда, нарушении глотания. Рентгенологически затемнения в заднем сегменте верхней доли и верхнем сегменте нижней доли правого легкого. Возможно развитие абсцесса и эмпиемы плевры.
Пневмонии, вызванные клебсиеллой (палочка Фридлендера). Возникает обычно у больных хроническим алкоголизмом, СД, циррозом печени, после тяжелых операций, на фоне иммунодепрессии. Характерно острое начало, тяжелая интоксикация, дыхательная недостаточность, желеобразная мокрота с запахом пригорелого мяса. Рентгенологически часто поражение верхней доли с хорошо подчеркнутой междолевой бороздой. Возможно развитие одиночного абсцесса.
Пневмонии, вызванные кишечной палочкой. Часто возникают у больных с СД с наличием хронического пиелонефрита, эпицистомы. Локализуются в нижних долях, склонны к развитию эмпиемы.
Пневмонии, вызванные синегнойной палочкой. Одна из форм госпитальных пневмоний, возникающих у тяжелых больных (злокачественные опухоли, операции, наличие трахеостомы), обычно находящихся в ОРИТ на ИВЛ, у больных муковисцидозом с наличием гнойного бронхита, бронхоэктазов.
Грибковые пневмонии. Возникают обычно у больных со злокачественными опухолями, гемобластозами, получающими химиотерапмю, а также у лиц длительно леченных антибиотиками, иммунодепрессантами.
Пневмоцистные пневмонии, вызываются микроорганизмами Pneumocystis carnii, относящимся к классу простейших (по некоторым данным к грибам). Встречается, главным образом, у больных с первичными и вторичными иммунодефицитами, на фоне иммунодепрессивной терапии после трансплантации органов, у больных гемобластозами, при ВИЧ-инфекции. Характерно несоответствие между тяжестью состояния и объективными данными. Рентгенологически характерны двусторонние прикорневые нижнедолевые сетчатые и сетчато-очаговые инфильтраты, склонные к распространению
9. Осложнения
Осложнением пневмонии следует считать развитие патологического процесса в бронхолегочной или других системах, не являющегося непосредственным проявлением легочного воспаления, но этиологически и патогенетически связанного с ним, характеризующегося специфическими (клиническими, морфологическими и функциональными) проявлениями, определяющими течение, прогноз, механизмы танатогенеза.
Легочные осложнения:
- парапневмонический плеврит;
- эмпиема плевры;
- абсцесс и гангрена легкого;
- множественная деструкция легких;
- бронхообструктивный синдром;
- острая дыхательная недостаточность (дистресс-синдром) в виде консолидационного варианта (за счет массивного поражения легочной ткани, например при долевых пневмониях) и отечного варианта (отек легких).
Внелегочные осложнения:
- острое легочное сердце;
- инфекционно-токсический шок;
- неспецифический миокардит, эндокардит, перикардит;
- сепсис
- менингит, менингоэнцефалит;
- ДВС-синдром;
- психозы (при тяжелом течении, особенно у пожилых);
- анемии (гемолитические анемии при микоплазменных и вирусных пневмониях, железоперераспределительные анемии);
10. Абсцесс легкого
Абсцесс легкого – ограниченный участок легочного некроза инфекционной этиологии с единственной или доминирующей полостью размером 2 мм и более. При наличии множественных полостей или при солитарной полости менее 2 см в диаметре используют термин «некротизирующая», или «деструктивная пневмония».
Развитие деструкции легочной ткани и абсцедирование существенно ухудшают прогноз заболевания. По данным S.Finegold (2000 г.), летальность при деструктивной абсцедирующей пневмонии анаэробной этиологии составляет 15–25% и может быть еще выше в случае S.aureus и K.pneumoniae
| Бактерии, вызывающие некроз легочной ткани | Аспирация секрета ротоглотки |
| |
|
| Staphylococcus aureus | Анаэробы полости рта |
| Klebsiella pneumoniae | Streptococcus spp. |
Классификация острых абсцессов легких:
По клинико-морфологическим признакам:
а) по течению: острые и хронические; (в стадии ремиссии, в стадии обострения);
б) по локализации: центральные и периферические; одиночные и множественные (с указанием сегмента и доли);
в) по наличию осложнений: без осложнений, осложнённые эмпиемой плевры, пиопневмотораксом, легочным кровотечением, метастатическими абсцессами в другие органы, бронхиальными свищами, сепсисом, аспирацией гноя в здоровое лёгкое.
По патогенетическим признакам:
1. Бронхогенные абсцессы и гангрена лёгких.
- а) постпневмонические;
- б) аспирационные;
- в) обтурационные.
2. Тромбоэмболические:
- а) асептические;
- б) инфицированные.
3. Посттравматические.
По стадиям деструктивного процесса:
- ателектаз-пневмония;
- некроз и распад некротической лёгочной ткани;
- секвестрация некротических участков и образование пиогенной капсулы;
- гнойное расплавление некротических участков с образованием абсцесса или при отсутствии отграничения – гангрены.
Клиническая картина острых абсцессов лёгкого отличается разнообразием и зависит от индивидуальных особенностей организма, объёма некротизированной лёгочной ткани, характера и интенсивности её распада, стадии заболевания, наличия осложнений и сопутствующих заболеваний.
Острый гнойный абсцесс до 80% случаев является одиночным, его наиболее частая локализация — II и IV сегмент правого лёгкого. Иногда гнойный процесс распространяется на несколько сегментов или захватывает целую долю.
В развитии острых абсцессов различают 2 фазы:
- Фаза острого воспаления и гнойно-некротической деструкции с формированием гнойника до его прорыва в бронхиальное дерево;
- Фаза открытого лёгочного гнойника после прорыва его в бронх.
Проявления заболевания в 1-й фазе характеризуются сухим кашлем, иногда с небольшим отделяемым слизистой мокроты, болью в груди, общей слабостью, недомоганием, снижением аппетита, жаждой. Температура поднимается до высоких цифр, часто носит интермиттирующий характер. Помимо лихорадки и озноба, с ранних сроков заболевания отмечается одышка и тахикардия.
Данные перкуссии и аускультации при острых абсцессах лёгких зависят от локализации и распространённости процесса. Обычно выявляется ограничение дыхательной экскурсии грудной клетки на стороне поражения. Над зоной абсцесса отмечается укорочение перкуторного звука, дыхание приобретает жёсткий оттенок, часто прослушиваются крепитирующие хрипы, иногда шум трения плевры. Нередко над другими отделами лёгких выслушиваются разнокалиберных сухие и влажные хрипы. Характерна выраженная болезненность при надавливании и постукивании по грудной клетке в проекции формирующегося гнойника.
При рентгенологическом исследовании в этой фазе заболевания в зоне поражённых сегментов имеется воспалительная инфильтрация без чётких границ с распространением на соседние отделы лёгких.
В крови выражены лейкоцитоз со сдвигом лейкоцитарной формулы влево и токсическая зернистость нейтрофилов. Нередко наблюдается анемия и лимфопения, гипопротеинемия с диспротеинемией и со снижением альбуминовых фракций белка.
В целом, клиническая и рентгенологическая симптоматика первой фазы острого абсцесса лёгкого типична для пневмонии.
При прорыве гнойника в бронхиальное дерево, что обычно происходит на второй-третьей неделе от начала заболевания, начинается вторая фаза с признаками острого лёгочного нагноения. Содержимое гнойника попадает в просвет бронха с обильным отделением мокроты. Больные отмечают, что мокрота отходит “полным ртом”. Она носит гнойный характер, часто с примесью крови и зловонным запахом. Выделение мокроты наблюдается в утренние часы, после накопления её в лёгких за ночь и сопровождается приступами мучительного и болезненного кашля. При отстаивании такая мокрота делится на три слоя:
- нижний состоит из крошковидного осадка, представленного мелкими фрагментами некротизированной лёгочной ткани
- средний слой — мутный и жидкий
- верхний — пенисто-гнойный
На фоне обильного отделения мокроты снижается температура, улучшается общее состояние больного, постепенно уменьшаются и другие проявления интоксикации. Аускультативно над абсцессом выслушиваются крупнопузырчатые хрипы, дыхание с амфорическим оттенком.
При рентгенологическом исследовании на месте воспалительной инфильтрации уже обнаруживается полость с горизонтальным уровнем жидкости.
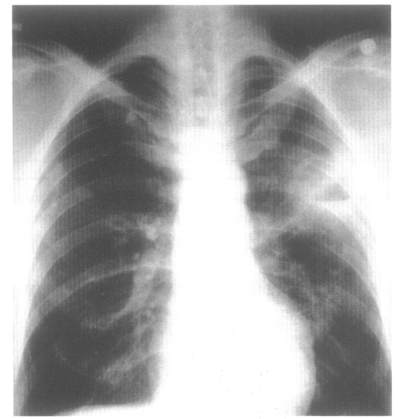
Рисунок 6. Рентгенограмма грудной клетки. Воздушная полость абсцесса с горизонтальным уровнем жидкости в верхней доле левого легкого. Фотография J.Mangino.
Формирование крупного одиночного абсцесса характерно для K. pneumoniae и анаэробных микроорганизмов. Стафилококковая деструкция легких обычно характеризуется наличием нескольких небольших полостей, что рентгенологически определяется в виде неоднородной инфильтрации с участками просветления
Дальнейшее течение заболевания зависит от сроков восстановления проходимости бронхов и возможности добиться полного освобождения гнойников от содержимого.
При раннем прорыве и хорошем оттоке из гнойника, что чаще наблюдается при его локализации в верхних отделах лёгкого, а также на фоне интенсивной терапии быстро восстанавливается проходимость дренирующего бронха и наступает улучшение. Нормализуется температура, уменьшается отделение мокроты и вскоре полностью прекращается. Полость гнойника быстро уменьшается и вскоре заживает рубцом. Рентгенологически вначале определяется полость с ровными внутренними контурами, окружённая узкой зоной воспалительной инфильтрации. К концу второго месяца на этом месте выявляется участок пневмосклероза.
В случае недостаточного опорожнения абсцесса, что характерно для локализации гнойника в средних и нижних отделах лёгких, сохраняется высокая температура, продолжается отделение гнойной мокроты, нарастают изменения в крови, сохраняются другие признаки гнойной интоксикации, длительно наблюдаются рентгенологические признаки абсцесса. При отсутствии тенденции к стойкому затиханию процесса и частых повторных обострениях в стенке абсцесса прогрессивно развивается соединительная ткань, препятствующая спадению полости, а в окружающей ткани лёгкого имеет место выраженный пневмосклероз. Такой патологический очаг теряет склонность к заживлению и через два-три месяца переходит в хронический.
Помимо недостаточного оттока гноя из полости абсцесса через бронхи, переход острого абсцесса в хронический может быть обусловлен также и другими обстоятельствами: наличием в полости абсцесса секвестров некротизированной лёгочной паренхимы; образованием сращений плевры в области поражённых сегментов лёгких; ранней эпителизацией полости абсцесса и устьев дренирующих бронхов.
Клинически хронический абсцесс проявляется постоянным кашлем с отделением гнойной мокроты и проявлениями хронической гнойной интоксикации. Отмечается укорочение перкуторного звука над зоной поражения, дыхание аускультативно ослабленное жёсткое, прослушиваются сухие и влажные хрипы.
В течении хронических абсцессов выделяют следующие варианты:
- а) острый абсцесс переходит в хронический без выраженного периода ремиссии;
- б) клиническая ремиссия составляет 1-3 месяца, но на рентгенограмме выявляется полость с горизонтальным уровнем жидкости;
- в) после купирования острых явлений абсцесса лёгкого один-два раза в год развивается нерезко выраженное обострение, при рентгенографии выявляются так называемые “сухие” полости;
- г) выраженные обострения отсутствуют, но на рентгенограммах постоянно обнаруживаются “сухие” тонкостенные полости или явления пневмосклероза.
Таблица 13. Рекомендации по эмпирической антибактериальной терапии деструктивной или абсцедирующей пневмонии
| Условия возникновения пневмонии |
Средства 1-го ряда (стартовая терапия) | Средства 2-го ряда | |
| наиболее надежны | альтернативные | ||
| Внебольничная | Амоксициллин/клавуланат Левофлоксацин + метронидазол Моксифлоксацин Цефотаксим + клиндамицин Цефтриаксон + клиндамицин |
Ампициллин/сульбактам Бензилпенициллин + метронидазол Хлорамфеникол Эритромицин + метронидазол Ципрофлоксацин + метронидазол |
Имипенем Меропенем Тикарциллин/клавуланат Цефепим+клиндамицин (метронидазол) Эртапенем |
| Нозокомиальная | Цефепим + клиндамицин (метронидазол) Левофлоксацин + метронидазол Моксифлоксацин |
Амоксициллин/клавуланат Тикарциллин/клавуланат Цефоперазон/cульбактам Цефотаксим + клиндамицин Цефтриаксон + клиндамицин |
Имипенем Меропенем Эртапенем |
При выборе режима антибактериальной терапии абсцедирующей пневмонии необходимо учитывать возможную роль аэробных (S. aureus, K. pneumoniae) и анаэробных бактерий (табл.12)
Наиболее сбалансированное действие на аэробные и анаэробные микроорганизмы, оказывают ингибиторзащищенные пенициллины, которые в настоящее время могут рассматриваться в качестве оптимальных средств эмпирической монотерапии.
Таблица 14. Рекомендации по антибактериальной терапии осложненной пневмонии при ориентировочном суждении об этиологии заболевания на основании окраски материала по Грамму
| Характеристика бактерий в окрашенном препарате | Предположительный возбудитель | Режим стартовой терапии |
| Грамположительные кокки – скопления | Staphylococcus aureus | Оксациллин + метронидазол Цефазолин+метронидазол Клиндамицин Левофлоксацин Моксифлоксацин |
| Грамположительные диплококки | Streptococcus pneumoniae | Амоксициллин/клавуланат Ампициллин/сульбактам Цефотаксим + клиндамицин Цефтриаксон + клиндамицин |
| Грамположительные кокки – цепочки3 | Streptococcus viridans PeptoStreptococcus spp. (анаэроб) |
Бензилпенициллин Амоксициллин/клавуланат Ампициллин/сульбактам |
| Грамотрицательные палочки | Klebsiella spp., другие энтеробактерии | Цефотаксим + клиндамицин Цефтриаксон + клиндамицин Цефепим + метронидазол |
| Смешанная микрофлора | Анаэробные бактерии (грамположительные и грамотрицательные) | Амоксициллин/клавуланат Ампициллин/сульбактам Клиндамицин |
Цефалоспорины III–IV поколения обладают высокой активностью против грамотрицательных бактерий, в то же время природная антистафилококковая активность у препаратов III поколения не очень высокая, предпочтение следует отдавать препарату IV поколения цефалоспоринов цефепиму. Большинство штаммов анаэробов устойчивы к цефалоспориновым антибиотикам, поэтому их назначение следует сочетать с клиндамицином или метронидазолом.
Метронидазол обладает высокой активностью в отношении всех анаэробов, но не действует на аэробные бактерии, поэтому может назначаться только в комбинации с другими средствами.
Наиболее высокой активностью против возбудителей абсцедирующей пневмонии обладают карбапенемы (имипенем, меропенем, эртапенем). Все внебольничные штаммы грамотрицательных бактерий чувствительны к этим препаратам, устойчивость среди анаэробов не превышает 1% .
Ранние фторхинолоны (ципрофлоксацин, офлоксацин, пефлоксацин) наряду с высокой активностью против грамотрицательных бактерий характеризуются лишь умеренной активностью против стафилококков и пневмококков, что наряду с низкой антианаэробной активностью ограничивает их значение при осложненной пневмонии.
Моксифлоксацин – единственный из фторхинолонов, проявляющий высокую активность против анаэробов, причем по активности он уступал только карбапенемам и ингибиторзащищенным пенициллинам, и частота устойчивых штаммов не превышала 5%
Новые фторхинолоны потенциально эффективны при осложненной пневмонии и могут назначаться в качестве альтернативных средств, причем моксифлоксацин в режиме монотерапии, левофлоксацин – в комбинации с метронидазолом.
Следует отметить низкую клиническую эффективность аминогликозидных антибиотиков при деструктивной пневмонии. Это объясняется, с одной стороны, природной резистентностью анаэробных бактерий к аминогликозидам, с другой – активность этих препаратов значительно снижается в кислой среде, что наблюдается в полости абсцесса.
В случае установленной этиологии осложенной пневмонии возможно назначение режимов терапии с более узким антимикробным спектром.
Таблица 15. Режимы ступенчатой терапии абсцедирующей пневмонии
| Режим в/в терапии | Режим пероральной терапии * |
| Клиндамицин 600 мг 4 раза в сутки | Клиндамицин 300–450 мг 4 раза в сутки |
| Линкомицин 600 мг 3 раза в сутки | Линкомицин 600 мг 3 раза в сутки |
| Амоксициллин/клавуланат 1,2 г 3–4 раза в сутки | Амоксициллин/клавуланат 625 мг 3 раза в сутки или 1 г 2 раза в сутки |
| Ампициллин/сульбактам 3 г 4 раза в сутки | Амоксициллин/клавуланат 625 мг 3 раза в сутки или 1 г 2 раза в сутки |
| Тикарциллин/клавуланат 3,2 г 3–4 раза в сутки | Амоксициллин/клавуланат 625 мг 3 раза в сутки или 1 г 2 раза в сутки |
| Моксифлоксацин 400 мг 1 раз в сутки | Моксифлоксацин 400 мг 1 раз в сутки |
| Левофлоксацин 500 мг 1–2 раза в сутки | Левофлоксацин 500-750 мг 1 раз в сутки |
| Имипенем 500 мг 3–4 раза в сутки | Левофлоксацин 750 мг 1 раз в сутки или моксифлоксацин 400 мг 1 раза в сутки |
| Меропенем 500 мг 3–4 раза в сутки | Левофлоксацин 750 мг 1 раз в сутки или моксифлоксацин 400 мг 1 раз в сутки |
| Хлорамфеникол 500 мг 4 раза в сутки | Хлорамфеникол 500 мг 4 раза в сутки |
| Цефоперазон/сульбактам 4 г 2 раза в сутки | Амоксициллин/клавуланат 625 мг 3 раза в сутки или 1 г 2 раза в сутки |
| * Замена на пероральную терапию обычно проводится через 3–5 дней парентеральной терапии в случае положительного эффекта (уменьшение лихорадки, интоксикации, других симптомов). | |
11. Плеврит
Плеврит — воспаление плевральных листков с образованием на их поверхности фибрина (сухой, фибринозный плеврит) или скоплением в плевральной полости экссудата различного характера (экссудативный плеврит).
Патогенез
Объём и состав плевральной жидкости значительно изменяется при патологических состояниях
Плевральный выпот может быть транссудатом или экссудатом.
Транссудат не является следствием воспаления и может встречаться при любых состояниях, вызывающих асцит, затруднения венозного или лимфатического оттока из грудной клетки, при застойной сердечной недостаточности или при снижении онкоточеского давления плазмы.
Экссудат имеет воспалительную этиологию и является результатом воспаления структур, прилегающих к плевральной поверхности. Существенное влияние на проницаемость плевры оказывают воспалительные процессы – в первые сутки происходит расширение лимфатических капилляров, повышение проницаемости, отек ткани, через 24-48 часов наступает тромбоз капилляров, наложение фибрина и быстрая его организация в соединительную ткань, это приводит к анатомической и функциональной блокаде резорбирующего аппарата плевры — развивается сухой или экссудативный плеврит.
Классификация
I. Этиология
1. Инфекционные плевриты
2. Асептические плевриты
П. Характер патологического процесса
1. Сухой (фибринозный) плеврит
2. Экссудативный плеврит
III. Характер выпота при экссудативном плеврите
1. Серозный
2. Серозно-фибринозный
3. Гнойный
4. Гнилостный
5. Геморрагический
6. Эозинофильный
7. Холестериновый
8. Хилезный
9. Смешанный
IV. Течение плеврита
1. Острый плеврит
2. Подострый плеврит
3. Хронический плеврит
V. Локализация плеврита
1. Диффузный
2. Осумкованный (отграниченный)
2.1. Верхушечный (апикальный)
2.2. Пристеночный (паракостальный)
2.3. Костнодиафрагмальный
2.4.Диафрагмальный (базальный)
2.5. Парамедиастинальный
2.6. Междолевой (интерлобарный)
СУХОЙ (ФИБРИНОЗНЫЙ) ПЛЕВРИТ
Характерный симптом острого сухого плеврита — боли в грудной клетке, появляется при глубоком вдохе, усиливается при наклоне туловища в здоровую сторону. Она обусловлена раздражением чувствительных нервных окончаний париетальной плевры и локализуется в соответствующей половине грудной клетки (на пораженной стороне), чаще всего в передних и нижнебоковых отделах. На высоте вдоха возможно появление сухого кашля.
Объективное исследование
Больной щадит пораженную сторону и поэтому предпочитает лежать на здоровом боку. Однако некоторые больные находят значительное облегчение (уменьшение болей) в положении на больном боку, так как в этом случае происходит иммобилизация грудной клетки, уменьшается раздражение париетальной плевры.
Отмечается также учащенное поверхностное дыхание, причем заметно отставание пораженной половины грудной клетки в связи с болевыми ощущениями.
При пальпации грудной клетки в ряде случаев удается в месте локализации воспалительного процесса пропальпировать шум трения плевры (под рукой при дыхании как бы ощущается хруст снега).
При аускультации легких в проекции локализации воспаления плевры определяется важнейший симптом сухого плеврита — шум трения плевры. Шум трения плевры выслушивается при вдохе и выдохе и напоминает хруст снега под ногами, скрип новой кожи или шелест бумаги, шелка.
В связи с разнообразием тембра шума трения плевры его можно спутать с крепитацией или хрипами. Шум трения плевры отличается от них следующими признаками:
• шум трения плевры выслушивается как при вдохе, так и при выдохе, крепитация слышна только на вдохе;
• шум трения плевры воспринимается как прерывистые, следующие друг за другом звуки разнообразного характера, а сухие хрипы выслушиваются как протяжный непрерывный звук;
• шум трения плевры не изменяется при кашле, хрипы после кашля могут исчезать, или усиливаться или появляться вновь;
• при надавливании стетоскопом или пальцем на межреберный промежуток вблизи стетоскопа шум трения плевры усиливается, в связи с более тесным соприкосновением плевральных листков, в то же время на громкость хрипов этот прием влияния не оказывает;
Шум трения плевры у некоторых больных может продолжать выслушиваться в течение многих лет после перенесенного плеврита, что обусловлено неравномерным утолщением плевральных листков.
Рентгенологическое исследование легких — могут определяться высокое стояние купола диафрагмы с соответствующей стороны, отставание его при глубоком дыхании, ограничение подвижности нижнего легочного края и легкое помутнение части легочного поля.
Ультразвуковое исследование – можно выявить интенсивные наложения фибрина на париетальной или висцеральной плевре. Они выглядят как утолщение плевры с неровным, волнистым контуром, повышенной эхогенности, однородной структуры.
Течение сухого плеврита, как правило, благоприятное. Заболевание продолжается около 1-3 недель и обычно заканчивается выздоровлением. Длительное рецидивирующее течение характерно для туберкулезной этиологии заболевания.
ЭКССУДАТИВНЫЙ ПЛЕВРИТ
Клиническая картина экссудативного плеврита достаточно однотипна при различных видах выпота. Характерны чувство тяжести в грудной клетке, одышка (при значительном количестве экссудата), может отмечаться сухой кашель (предполагается его рефлекторный генез), значительное повышение температуры тела, потливость.
При осмотре больных:
- вынужденное положение — больные предпочитают лежать на больном боку, что ограничивает смещение средостения в здоровую сторону, и позволяет здоровому легкому более активно участвовать в дыхании, при очень больших выпотах больные занимают полусидящее положение;
- цианоз и набухание шейных вен (большое количество жидкости в плевральной полости затрудняет отток крови из шейных вен);
- одышка (дыхание учащенное и поверхностное);
- увеличение объема грудной клетки на стороне поражения, сглаженность или выбухание межреберных промежутков;
- ограничение дыхательных экскурсий грудной клетки на стороне поражения;
При перкуссии легких:
- тупой перкуторный звук над зоной выпота (с помощью перкуссии можно определить наличие жидкости в плевральной полости, если ее количество не менее 300-400 мл. Верхняя граница тупости (линия Соколова-Эллиса-Дамуазо) проходит от позвоночника кверху кнаружи до лопаточной или задней подмышечной линии и далее кпереди косо вниз. Спереди по срединно-ключичной линии тупость определяется лишь тогда, когда количество жидкости в плевральной полости составляет около 2-3 л, при этом сзади верхняя граница тупости обычно достигает середины лопатки;
- при левостороннем экссудативном плеврите исчезает пространство Траубе (зона тимпанита в нижних отделах левой половины грудной клетки, обусловленного газовым пузырем желудка);
- определяется смещение сердца в здоровую сторону. Смещение сердца вправо очень опасно в связи с возможным перегибом нижней полой вены и нарушением притока крови к сердцу.
При аускультации легких:
- при больших объемах выпота везикулярное дыхание не прослушивается, над прилежащим к выпоту сдавленным легким может выслушивается бронхиальное дыхание;
- при меньших количествах жидкости в полости плевры может выслушиваться резко ослабленное везикулярное дыхание;
- бронхиальное дыхание может быть обусловлено также наличием воспалительного процесса в легком, при этом могут выслушиваться крепитация и влажные хрипы.
- над областью выпота резко ослаблено голосовое дрожание;
- наличие или отсутствие выпота в плевральной полости легко доказать с помощью ультразвукового исследования.
Рентгенологическое исследование легких с помощью рентгенологического метода выявляется количество жидкости не менее 300-400 мл, обнаруживается интенсивное гомогенное затемнение с косой верхней границей, идущей книзу и кнутри, средостение смещается в здоровую сторону. При выпотах небольшого объема затемнение может занимать лишь реберно-диафрагмальный синус, при этом отмечается высокое расположение купола диафрагмы. При сформировавшихся плевральных сращениях возникают осумкованные выпоты, которые хорошо распознаются рентгенологически. В зависимости от локализации выделяют осумкованный реберно-диафрагмальный, паракостальный, верхушечный (апикальный), парамедиастинальный, наддиафрагмальный, междолевой выпоты.
Рентгенологическое исследование легких следует производить до и после эвакуации выпота из плевральной полости, что позволяет выяснить характер патологического процесса (туберкулез, пневмония, опухоль) в соответствующем легком.
Ультразвуковое исследование
При ультразвуковом исследовании свободная жидкость в плевральной полости выявляется легко, можно обнаружить выпот объемом до 5 мл. при объеме более 100 мл информативность метода 100%.
Исследование плеврального выпота
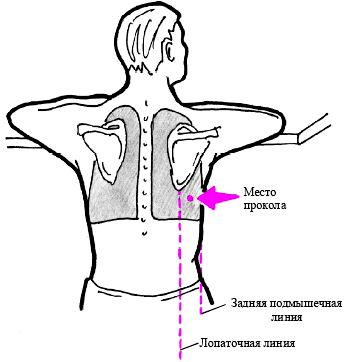
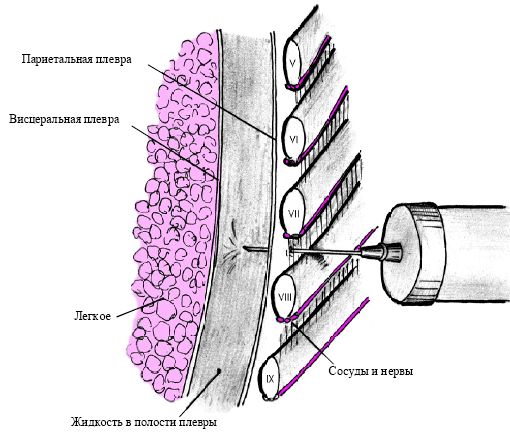
Рисунок 7. Техника проведения плевральной пункции.
Выполнение плевральной пункции обязательной процедурой у больных с экссудативным плевритом. Плевральную пункцию проводят в выбранной точке по верхнему краю нижележащего ребра. После обработки кожи антисептиком и послойной анестезии проводят прокол плевры и удаление жидкости.
Оценивают физические, химические свойства полученной жидкости, выполняют ее цитологическое, биохимическое, бактериологическое исследование.
Забор плевральной жидкости для лабораторного исследования
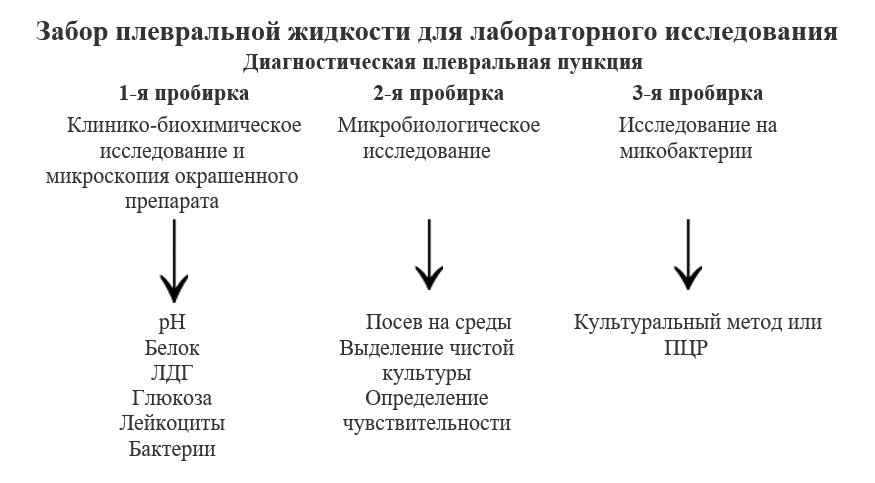
Таблица 16. Характеристика плевральной жидкости при пневмонии.
| Характеристика плевральной жидкости | Транссудат | Экссудат | Эмпиема | |
| неосложненный парапневмонический выпот | осложненный парапневмонический выпот | |||
| Внешний вид | Прозрачная | Различная | Различная | Гной |
| Лейкоциты/мл | <1000 | Вариабельно | Вариабельно | >15000 |
| Формула | Норма | Нейтрофилез | Нейтрофилез | Нейтрофилез |
| Белок, г/л | <30 | >30 | >30 | >30 |
| Глюкоза, мг/дл | = сыворотке | >60 | 40–60 | <40 |
| pH | >сыворотки | >7,2 | 7,0–7,2 | <7,0 |
| ЛДГ, МЕ/мл | <200 | <1000 | >1000 | >1000 |
| Бактерии | Отсутствуют | Отсутствуют | Отсутствуют | Есть |
Торакоскопия
Метод позволяет осмотреть легочную и париетальную плевру после эвакуации жидкости. Диагностическое значение метода заключается в том, что он позволяет констатировать наличие воспалительного процесса плевры, установить специфический или неспецифический характер поражения. Неспецифический воспалительный процесс плевры характеризуется гиперемией, кровоизлияниями, плевральными сращениями, отложениями фибрина. Специфические изменения в виде сероватых или желтоватых бугорков позволяют предположить наличие туберкулезного или опухолевого процесса, уточнение производится с помощью биопсии и анализа клинико-лабораторных данных.
Парапневмонический экссудативный плеврит
Бактериальные пневмонии осложняются экссудативным плевритом у 40% больных, вирусные и микоплазменные — в 20% случаев. Особенно часто осложняются развитием экссудативного плеврита стрептококковые и стафилококковые пневмонии.
Основными характерными особенностями парапневмонических экссудативных плевритов являются:
• острое начало с выраженными болями в грудной клетке (до появления выпота), высокой температурой тела;
• преобладание правосторонних выпотов;
• достоверно большая частота двусторонних выпотов по сравнению с туберкулезным экссудативным плевритом;
• развитие экссудативного плеврита на фоне диагностированной пневмонии и определяемого рентгенологически пневмонического фокуса в паренхиме легкого;
• высокая частота гнойных экссудатов с большим количеством нейтрофилов, однако, при рано начатой и адекватной антибактериальной терапии экссудат может оказаться преимущественно лимфоцитарным. У ряда больных возможен геморрагический экссудат, в единичных случаях — эозинофильный или холестериновый выпот;
• значительный лейкоцитоз в периферической крови и увеличение СОЭ более 50 мм/ч (чаще, чем при другой этиологии плевритов);
• быстрое наступление положительного эффекта под влиянием адекватной антибактериальной терапии;
• обнаружение возбудителя в выпоте (путем посева экссудата на определенные питательные среды).
Лечение плевритов зависит от основного заболевания, приведшего к появлению плеврита.
При сухом плеврите мучительный кашель требует назначения противокашлевых препаратов – либексин, глауцин.
При экссудативном плеврите показано проведение плевральной пункции не только с диагностической целью, но и с лечебной. Прогноз плевритов зависит от своевременности эвакуации жидкости.
АБТ показана при инфекционной природе плеврита. Эмпирический выбор антибиотика при парапневмонических плевритах основывается на принципах лечения пневмонии, в зависимости от вероятного возбудителя, тяжести пневмонии.
ПРИЛОЖЕНИЕ
Таблица 17. Дозы антибиотиков.
| Название | Внутрь | Внутривенно | |
| ПЕНИЦИЛЛИНЫ | |||
| Амоксициллин | 0.5-1 г 3 раза | ||
| Амоксициллин/клав. | 0.625 г 3 раза, 1 г 2 раза | 1.2 г 3 раза | |
| Тикарциллин/клав. | 3.2 г 3 раза | ||
| ЦЕФАЛОСПОРИНЫ | |||
| Цефуроксим | 0.5 г 2 раза | 0.75 г 3 раза | |
| Цефотаксим | 1-2 г 2-3 раза | ||
| Цефтриаксон | 1-2 г 1 раз | ||
| Цефтазидим | 2 г 3 раза | ||
| Цефепим | 1-2 г 2 раза | ||
| КАРБАПЕНЕМЫ | |||
| Имипенем | 0.5 г 3-4 раза | ||
| Меропенем | 0.5 г 3-4 раза | ||
| МАКРОЛИДЫ | |||
| Азитромицин | 0.5 г 1 раз | 0.5 г 1 раз | |
| Эритромицин | 0.5 г 4 раза | 0.2 г 2-3 раза | |
| Мидекамицин | 0.4 г 3 раза | ||
| Кларитромицин | 0.5 г 2 раза | 0.5 г 2 раза | |
| ХИНОЛОНЫ | |||
| Ципрофлоксацин | 0.5-0.75 г 2 раза | 0.2-0.4 г 2 раза | |
| Респираторные | Левофлоксацин | 0.5 г 1 раз | 0.5 г 1 раз |
| Моксифлоксацин | 0.4 г 1 раз | 0.4 г 1 раз | |
| Спарфлоксацин | 0.4 г 1 раз | ||
| АМИНОГЛИКОЗИДЫ | |||
| Гентамицин | 3-5 мг/кг 1 раз | ||
| Амикацин | 15-20 мг/кг 1 раз | ||
| ДРУГИЕ | |||
| Ванкомицин | 1 г 2 раза | ||
| Клиндамицин | 0.3-0.45 г 4 раза | 0.3-0.9 г 3 раза | |
| Линезолид | 0.6 г 2 раза | 0.6 г 2 раза | |
Литература
- Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике. Клин. микр. химиотер. 2003; 5(3):198-224.
- Дворецкий Л.И.. Данилина В.А. Клиническое значение резистентных пневмококков. Инфекция и антимикробная терапия. 2004;6(4).
- Клинические рекомендации. Пульмонология. Под ред. Чучалина А.Г. М 2007.
- Нозокомиальная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике. Клин. микр. химиотер. 2005; 7(1).
- Синопальников А.И., Козлов Р.С. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике. М 2006.
- Чучалин А.Г., Синопальников А.И., и др. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике. М 2005.
- Guidelines for the Management of Adults with Hospital-acquired, Ventilator-associated, and Healthcare-associated Pneumonia. Am J Respir Crit Care Med 2005;171:388-416.
- Institute For Clinical Systems Improvement. Community-acquired pneumonia in adults. 2006.
- IDSA/ATS Community Acquired Pneumonia Guidelines. 2007.