ГАСТРИТ — Медицинский справочник
Содержание страницы
Определение
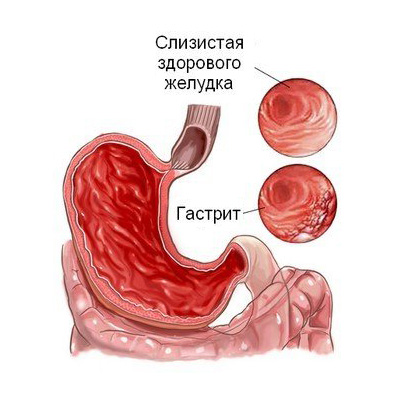
Гастрит — воспаление слизистой оболочки (в ряде случаев и более глубоких слоев) стенки желудка.
Выделяют острый и хронический гастрит. Острый гастрит — острое воспаление слизистой оболочки желудка. Хронический гастрит проявляется хроническим воспалением слизистой оболочки (в ряде случаев и более глубоких слоев) стенки желудка.
Этиология и патогенез
Острый гастрит
Острый гастрит — воспалительный процесс, поражающий преимущественно слизистую оболочку желудка. Данное заболевание может развиться в результате воздействия различных факторов. Острый гастрит встречается в любом возрасте, и, как правило, можно проследить его связь с определенным провоцирующим фактором. Особенностью данной нозологической формы является сочетание ранимости слизистой оболочки желудка и чрезвычайно большого количества факторов, приводящих к ее повреждению.
Несмотря на множественность и разнообразие, причины, вызывающие воспаление желудка, можно объединить в две большие группы:
- экзогенные, или ирритативные (гастрит развивается в ответ на действие внешних факторов);
- эндогенные, или гематогенные, связанные с внутренним воздействием на слизистую оболочку желудка патологических агентов, исходящих из самого организма (острые инфекции, нарушения обмена веществ, распад белков организма при ожогах и облучении, нарушения психики и т. д.).
К числу основных экзогенных причин гастритов относятся: прием недоброкачественной пищи, переедание, употребление очень острых, жирных, слишком горячих или чрезмерно холодных, трудноперевариваемых пищевых продуктов, крепких спиртных напитков и т. п. (алиментарный гастрит).
Следует отметить, что развитие воспалительного процесса в слизистой оболочке желудка может быть спровоцировано таким банальным фактором, как плохое пережевывание пищи. Каждому из нас известно выражение «набить желудок» и то неприятное ощущение тяжести и дискомфорта в подложечной области, которое возникает после быстрой, торопливой еды. Вот вам и одна из причин гастрита. С этой точки зрения понятна мудрость тибетских лам, поражающих нас долголетием и чрезвычайно длительной молодостью, — ведь они «пережевывают» даже обычную питьевую воду! Девиз йогов: пить твердую пищу и жевать жидкую. Еще наш великий русский физиолог И. П. Павлов доказал, что процесс жевания рефлекторно подготавливает весь желудочно-кишечный тракт к пищеварению: усиливается перистальтика желудка и кишечника, активно выделяются пищеварительные соки и ферменты, что улучшает пищеварение, способствуя извлечению максимальной пользы из пищи.
Для хорошего пережевывания пищи нужны крепкие, здоровые зубы. Отсюда следует необходимость тщательного ухода за ними.
Причиной гастрита может явиться нарушение режима питания (переедание, особенно после длительного перерыва между приемами пищи) и сухоядение. Злоупотребление алкогольными напитками и курение также могут стать причиной воспаления желудка.
В ряду факторов, провоцирующих развитие гастрита, следует отметить прием недоброкачественной, инфицированной пищи, так называемые пищевые токсикоинфекции: коли-инфекции, сальмонеллезы, ботулизм, стафилококковые токсикоинфекции и др.
Широкое применение фармакологических препаратов в клинической практике, длительный, а иногда и пожизненный прием различных лекарств не могут не вызвать повреждения слизистой оболочки типа острого гастрита.
Известна роль салицилатов, нестероидных противовоспалительных препаратов, вызывающих острый гастрит с эрозиями слизистой оболочки желудка, осложняющимися иногда тяжелыми кровотечениями.
Тяжелые диффузные повреждения слизистой оболочки желудка могут быть спровоцированы длительным приемом ряда лекарственных средств. В ряду подобных провокаторов следует назвать салициловые препараты, хинин, дигиталис, атофан, мышьяк, сульфаниламиды, антибиотики, йод, бром, стероидные гормоны, бутадион, инсулин и др.
Тяжелые аллергические гастриты возникают при индивидуальной повышенной чувствительности к некоторым медикаментозным средствам.
Индивидуальная устойчивость слизистой оболочки желудка играет важную роль в происхождении гастритов. Известен факт существования так называемых «луженых» желудков, способных переварить любую пищу. Наряду с ними есть желудки, чувствительные к самым обычным блюдам, например молоку, яйцам, клубнике, ракам, дыням, томатам, икре, грибам и т. д. Все вышеперечисленные экзогенные причины вызывают гастрит при непосредственном контакте со слизистой оболочкой желудка или при гематогенном воздействии на нее. В последнем случае происходит предварительное попадание этиологического агента в кровь, в составе которой, т. е. гематогенно, он доставляется к слизистой оболочке желудка и вызывает ее воспаление. При эндогенных гастритах как бактериальные токсины, так и патологические продукты нарушенного обмена веществ оказывают повреждающее действие при гематогенном воздействии на слизистую оболочку желудка.
У здоровых людей устойчивость слизистой оболочки желудка к действию токсических факторов весьма высока. Она даже превышает сопротивляемость кожи. Под воздействием ряда предрасполагающих факторов, изменяющих иммунный статус макроорганизма, устойчивость слизистой оболочки желудка к действию болезнетворных агентов значительно снижается. К числу подобных факторов следует отнести нервно-психическое и физическое переутомление, отсутствие полноценного отдыха, профессиональные вредности, конституциональные и наследственные особенности организма и перенесенные заболевания.
К внутренним причинам развития гастритов относятся острые и хронические инфекционные заболевания (корь, скарлатина, дифтерия, брюшной тиф, грипп, сыпной тиф, абсцесс легких, туберкулез и т. д.). В возникновении этой группы гастритов ведущую роль играет гематогенный занос (с кровотоком) в стенку желудка болезнетворных микробов и выделяемых ими токсических веществ. Кроме того, при инфекционных заболеваниях образуется значительное количество токсических продуктов белкового распада, которые вместе с бактериальными токсинами попадают гематогенно в стенку желудка и вызывают ее воспаление.
Причиной гастрита могут явиться ожоги, отморожения. Эти патологические состояния сопровождаются циркуляторными расстройствами, гипоксией (дефицитом кислорода) слизистой оболочки желудка и поступлением в кровяное русло токсических веществ, что составляет предрасполагающую основу развития гастрита при данных заболеваниях. Среди внешних факторов развития воспаления желудка видное место занимают заболевания желез внутренней секреции и нарушения обмена веществ: сахарный диабет, подагра, тиреотоксикоз и др., при которых также имеет место гематогенное патологическое воздействие токсических веществ (продуктов нарушенного обмена веществ) на слизистую оболочку желудка.
В механизме развития гастритов, возникающих под влиянием психогенных факторов, отрицательных эмоций и аффективных состояний, ведущую роль играют нарушение кровообращения в желудке, циркуляторная гипоксия его слизистой оболочки и функциональные расстройства, т. е. нарушение секреторной и моторной функций желудка.
Среди внешних причин, вызывающих тяжелейшие коррозивные гастриты, следует особо отметить отравления некоторыми ядовитыми веществами: крепкими кислотами (серной, соляной, азотной, хромовой, уксусной, фосфорной, карболовой, муравьиной и др.), едкими щелочами (нашатырным спиртом, каустической содой, едким калием, едким натром), сулемой, цианистым калием, мышьяком, хлороформом, лизолом, высокими концентрациями алкоголя и большими дозами медикаментов. Эти вещества могут быть приняты по ошибке или с целью суицида. Вышеперечисленные ядовитые вещества не только вызывают сильное раздражение слизистой оболочки желудка, но в определенной концентрации обладают выраженным некрозирующим действием. При воздействии концентрированных кислот развивается коагуляционный (сухой) некроз слизистой оболочки желудка; при контакте с едкими щелочами возникает некроз колликвационного (мокнущий, с образованием пузырей) вида. Степень и распространенность поражения при этом зависят от концентрации и времени пребывания отравляющего вещества в желудке. В легких случаях слизистая оболочка может восстанавливаться, в тяжелых случаях развиваются грубые рубцовые изменения.
В группе острых гастритов следует выделять следующие клинические формы:
- острый простой, экзогенный и эндогенный гастрит;
- флегмонозный гастрит;
- коррозивный гастрит.
Морфологически выделяют следующие разновидности острых гастритов:
- катаральный гастрит;
- фибринозный гастрит;
- некротический гастрит;
- гнойный гастрит.
Представляет интерес рассмотрение механизмов возникновения отдельных клинических симптомов гастритов. Снижение аппетита, наблюдаемое у ряда больных, чаще всего бывает обусловлено гипотонией мышц желудка и снижением его секреторной функции. Недостаточная секреция пепсина и соляной кислоты в железистом аппарате желудка, а также чрезмерная эвакуаторная функция, обусловленная усилением его моторики, лежат в основе развития патологического симптомокомплекса нарушения желудочных функций, характерного для воспалений желудка.
Недостаточность кардии приводит к рефлюксу (забросу) в пищевод кислого содержимого желудка, вызывающего раздражение нервных окончаний преимущественно дистального отдела пищевода. Вследствие этого у больного возникает изжога, т. е. ощущение жжения за грудиной.
Гастриты часто сопровождаются таким клиническим симптомом, как отрыжка — внезапное, непроизвольное выхождение через рот газов из желудка в пищевод. Ее возникновение связано с тем, что функциональные или органические поражения стенки желудка приводят к напряжению и легким антиперистальтическим движениям пищевода и желудка параллельно с кратковременным или длительным открытием кардии. Эвакуаторная недостаточность желудка, являющаяся следствием его воспаления, может привести к появлению срыгиваний — забросу в глотку или полость рта небольшого количества пищеводного или желудочного содержимого.
В основе поносов, часто наблюдающихся при гастритах, лежит нарушение процессов секреции желудочных желез.
Частый симптом гастритов — тошнота (неприятное ощущение в верхней части живота, которое может сопровождаться дурнотой, слюнотечением, бледностью кожных покровов, потоотделением, головокружением и даже полуобморочным состоянием), часто предшествующая рвоте. Ее возникновение вызвано раздражением блуждающего и чревного нервов с последующей передачей импульсов в рвотный центр и обратной патологической импульсацией, вызывающей дискинезию верхних отделов пищеварительного тракта. Рвота при гастритах представляет собой сложнорефлекторный акт, связанный с раздражением расположенного в продолговатом мозге рвотного центра патологическими импульсами, исходящими с рецепторного аппарата слизистой оболочки воспаленного желудка, и токсическими веществами, поступившими в кровяное русло. Раздражение рвотного центра вызывает обратную импульсацию, обусловливающую развитие ряда последовательных процессов: опущение диафрагмы, закрытие голосовой щели, сокращение пилорической части желудка, расслабление тела желудка и его кардиального сфинктера, возникновение антиперистальтических волн. Вследствие сокращения диафрагмы и мышц брюшного пресса повышается внутрибрюшное и внутрижелудочное давление. Результатом перечисленных процессов является быстрый выброс содержимого желудка в рот через пищевод.
Возникновение болей при острых гастритах связано с механическим раздражением содержимым растянутого желудка патологически чувствительных внутренних рецепторов, расположенных в его слизистой оболочке.
Хронический гастрит
Хронический гастрит представляет собой длительно протекающее заболевание, характеризующееся развитием ряда морфологических изменений слизистой оболочки желудка: увеличением ее круглоклеточной инфильтрации, нарушением восстановления эпителия желез с последующей постепенной атрофией эпителиальных клеток, замещением нормальных желез соединительной тканью и их перестройкой по кишечному или пилорическому типу. Прогрессирующие структурные изменения слизистой оболочки желудка сопровождаются нарушениями основных его функций, отражаясь в первую очередь на характере секреции соляной кислоты и пепсина.
Хронические гастриты бывают двух видов:
- гастриты как основное первичное заболевание;
- вторичные гастриты.
Общепринятой классификацией хронических гастритов в настоящее время является классификация хронических гастритов по С. М. Рыссу (1995 г.), в которой учитываются этиологические факторы и морфологические особенности хронического гастрита, функциональное состояние желудка, клинические проявления и течение заболевания.
Выделяют:
I. По этиологическому признаку:
1. Экзогенные гастриты, в основе которых лежат:
- длительные нарушения ритма и режима питания, качественного и количественного состава пищи;
- злоупотребление алкоголем и никотином;
- действие термических, химических, механических и других агентов;
- влияние профессиональных вредностей — систематическое употребление густо приправленного пряностями мяса (консервированных продуктов), заглатывание щелочных паров и жирных кислот (на мыловаренных, маргариновых и свечных заводах), хлопковой, угольной, металлической пыли; работа в горячих цехах и др.
2. Эндогенные гастриты:
- нервно-рефлекторный (патологическое рефлекторное воздействие других пораженных органов — кишечника, желчного пузыря, поджелудочной железы);
- гастрит, связанный с нарушениями вегетативной нервной системы и патологией эндокринных органов (гипофиз, надпочечники, щитовидная железа);
- гематогенный гастрит (при хронических инфекциях, нарушениях обмена веществ);
- гипоксемический гастрит (хроническая недостаточность кровообращения, пневмосклероз, эмфизема легких, легочное сердце);
- аллергический гастрит.
II. По морфологическому признаку:
- поверхностный гастрит;
- гастрит с поражением желез без атрофии эпителия;
- атрофический гастрит:
- а) умеренный;
- б) выраженный;
- в) с признаками перестройки эпителия; г) атрофически-гиперпластический;
- д) прочие редкие формы атрофического гастрита (с явлениями жировой дегенерации, без основы подслизистого слоя с образованием кист);
- гипертрофический гастрит;
- антральный гастрит;
- эрозивный гастрит.
III. По функциональному признаку:
- гастрит с нормальной секреторной функцией;
- гастрит с умеренно выраженной секреторной недостаточностью: отсутствие свободной соляной кислоты натощак, снижение ее концентрации после пробного раздражителя ниже 20 титр. ед.; уменьшение концентрации пепсина после пробного раздражителя от 25 до 10 г/л, концентрация мукопротеина ниже 23%, положительная ответная реакция на гистамин после первого или повторного введения; нормальное содержание уропепсиногена;
- гастрит с резко выраженной секреторной недостаточностью: отсутствие свободной соляной кислоты во всех порциях желудочного сока, снижение концентрации пепсина как до, так и после введения пробного раздражителя ниже 10 г/л или полное его отсутствие; отсутствие или следы мукопротеина; гистамин-рефрактерная реакция после первого и повторного введения гистамина; снижение содержания уропепсиногена.
IV. По клиническому течению:
- компенсированный гастрит (или фаза ремиссии): отсутствие клинических симптомов, нормальная секреторная функция или умеренно выраженная секреторная недостаточность;
- декомпенсированный гастрит (или фаза обострения): отчетливые клинические симптомы (с тенденцией к прогрессированию) стойкие, трудно поддающиеся терапии, резко выраженная секреторная недостаточность.
V. Специальные формы хронических гастритов:
- ригидный гастрит;
- гигантский гипертрофический гастрит (болезнь Менетрие);
- полипозный гастрит.
VI. Хронический гастрит, сопутствующий другим заболеваниям:
- хронический гастрит при анемии Аддисона—Бирмера;
- хронический гастрит при язве желудка;
- хронический гастрит при злокачественных новообразованиях.
Одновременно с воспалением желудка при хроническом гастрите поражаются и другие внутренние органы.
Хронические гастриты являются многофакторными заболеваниями. Аналогично острым воспалениям желудка, хронический процесс могут вызвать как внешние, так и внутренние факторы. В ряде случаев хронический гастрит развивается после перенесенного острого воспаления желудка. В других случаях он является самостоятельным заболеванием и развивается в ответ на длительное воздействие раздражающих факторов. Среди них важную роль играет переедание, употребление грубой, острой, трудноперевариваемой пищи, злоупотребление пряностями, копченостями, жирной пищей, еда всухомятку, поспешная еда с плохим пережевыванием пищи, нарушение ритма и режима питания, систематический прием крепких алкогольных напитков, курение.
В возникновении хронического гастрита имеет значение качество употребляемой пищи: ее низкая калорийность, несбалансированность, недостаточный белковый и витаминный состав, недостаток аскорбиновой и никотиновой кислот, тиамина, рибофлавина, пиридоксина, витамина А. Отсутствие в пищевом рационе полноценных белков приводит к атрофическим процессам в слизистой оболочке желудка. Имеет значение температура пищи и принимаемой жидкости. Установлено, что горячая вода вызывает повреждения слизистой оболочки желудка.
К важным внешним факторам относятся профессиональные вредности. Заболевание часто развивается у рабочих горячих цехов, а также у работников мыловаренных, маргариновых, свечных заводов в результате постоянного раздражающего действия на слизистую оболочку желудка паров щелочей и жирных кислот. Хроническое воспаление желудка может быть следствием хронического свинцового отравления, заглатывания металлической, хлопковой, силикатной и угольной пыли.
Профессиональные хронические гастриты часто встречаются у работников пищевой промышленности, у рабочих консервных заводов. Развитие хронического воспаления желудка у этих категорий рабочих связано с употреблением большого количества приправленного пряностями мяса, рыбы и т. д. Длительный прием ряда лекарственных препаратов (салицилаты, двууглекислый натрий, дигиталис, эуфиллин, слабительные средства, сульфаниламиды, препараты ртути и др.) может провоцировать развитие хронического гастрита в результате их раздражающего действия на слизистую оболочку желудка и изменение его секреторной функции. В развитии обострений хронического гастрита существенная роль принадлежит так называемым пищевым аллергенам (нутритивная аллергия), а также дефектам в нейрогуморальной регуляции желудочных функций. Патологические процессы в нейрогормональной системе относятся к группе внутренних причин, вызывающих хронический воспалительный процесс в стенке желудка. Доказано, что невроз желудка может являться причиной его «катара» в результате вегетативных нарушений желудочной секреции, которые, в свою очередь, приводят к морфологическим изменениям в слизистой оболочке желудка.
Немаловажную роль в происхождении хронических гастритов играют рефлекторные влияния, исходящие с патологически измененных внутренних органов. Известны случаи хронических гастритов, обусловленных заболеваниями поджелудочной железы, желчного пузыря, кишечника и пр., а также глистными инвазиями.
Хронические гастриты могут развиться вследствие расстройства кровообращения, нарушения кровоснабжения тканей желудка при заболеваниях сердечно-сосудистой системы, пневмосклерозе, эмфиземе легких, болезнях почек, печени, системы крови, органов внутренней секреции и обмена веществ (ожирение, подагра, сахарный диабет, дефицит железа в организме). Секреторная деятельность желудка нарушается и при заболеваниях надпочечников и щитовидной железы. К группе внутренних причин развития хронических гастритов следует отнести хронические инфекции: тонзиллиты, гаймориты, аднекситы, холециститы, кариозные зубы, хронический аппендицит, сифилис, туберкулез, малярию. Меньшую роль играют острые инфекции: грипп, дифтерия, паратифы, энтероколиты и т. д. К группе внешних провокаторов развития хронических гастритов относятся аллергические заболевания, приводящие к желудочной гиперсекреции.
Таким образом, хронический гастрит вызывается многими факторами, каждый из которых обусловливает те или иные особенности механизма развития заболевания. Однако, несмотря на различия в механизмах развития патологического процесса, в основе всех форм хронического воспаления желудка лежит структурное повреждение его слизистой оболочки. Повреждающий агент может действовать на нее непосредственно, или его действие опосредовано поступлением через ток крови. Структурные нарушения в слизистой оболочке желудка, спровоцированные нарушениями нейроэндокринной регуляции, следуют за стадией функциональных изменений в желудке, вызванных этими нарушениями. Структурная перестройка в стенке желудка, вызванная нарушениями режима и ритма приема пищи, следует за стадией функциональных нарушений желудочной секреции.
Токсические вещества, поступая в желудок, разрушают его защитный слизистый барьер и далее вызывают структурные повреждения слизистой оболочки.
Дисбаланс нервно-рефлекторной регуляции желудочной секреции, имеющий место при ряде гормональных и нервных заболеваний, приводит первоначально к желудочной гиперсекреции, которая впоследствии сменяется истощением главных желез желудка. Одновременно происходит структурная перестройка слизистой оболочки желудка, развитие хронического гастрита с секреторной недостаточностью.
В механизме развития хронических гастритов, развивающихся при инфекционных заболеваниях и нарушениях обмена веществ, ведущая роль принадлежит повреждающему действию, оказываемому на слизистую оболочку желудка токсическими веществами, поступившими гематогенным путем.
В основе механизма развития хронического гастрита при заболеваниях, сопровождающихся гипоксией тканей (недостаточность кровообращения, железодефицитная анемия, пневмосклероз и др.), лежит атрофия слизистой оболочки желудка, вызванная нарушением тканевого дыхания и кислородным голоданием клеточных элементов железистого аппарата желудка.
Следствием нарушения секреторной и всасывающей функций желудка и дисбактериоза, наблюдающихся при хронических гастритах, являются полигиповитаминоз и авитаминоз (А, В, С и др.). Возникновению последнего способствуют также длительная щадящая диета и применение ряда медикаментозных препаратов, в частности сульфаниламидов, разрушающих витамины. Ахилия (отсутствие желудочного сока) приводит к нарушению процесса всасывания поступившего с пищей железа, что обусловливает развитие анемии. При локализации патологического процесса в фундальном отделе желудка происходит гибель клеток, продуцирующих гастромукопротеин, что приводит к развитию гипохромной анемии.
Наиболее распространенной за рубежом является классификация хронического гастрита, предусматривающая выделение двух форм заболевания: хронического гастрита типа А и хронического гастрита типа В.
Хронический гастрит типа А, обусловленный иммунными (аутоиммунными) нарушениями, характеризуется первичными атрофическими изменениями слизистой оболочки фундального отдела желудка, тогда как слизистая оболочка антрального отдела длительное время остается незатронутой. Хронический гастрит А характерен для В12-дефицитной анемии (классическое аутоиммунное заболевание с появлением аутоантител к слизистой оболочке желудка, обкладочным париетальным клеткам). Однако аутоиммунный гастрит А может быть и не связан с В12-дефицитной анемией. При гастрите А увеличивается количество П-клеток, продуцирующих гастрин. Повышение содержания гастрина в желудочном содержимом и в крови обусловлено тем, что слизистая оболочка желудка атрофирована, соляной кислоты в желудочном содержимом нет и по принципу обратной связи возрастает продукция гастрина.
Хронический гастрит типа В, который обнаруживается у подавляющего числа больных, патогенетически не связан с иммунными механизмами и представляет собой хронический гастрит антрального отдела желудка с последующим постепенным распространением («антрокардиальная экспансия») на фундальный отдел. Хронический гастрит типа В связан с инфицированием пилорическими кампилобактериями (хеликобактер пилори). В последние годы у части больных хроническим гастритом типа В обнаружены аутоантитела против гастринобразующих клеток, в антральном отделе выявляется уменьшение популяции G-клеток, снижение концентрации гастрина в ткани желудка. В отличие от аутоиммунного гастрита А антитела против париетальных клеток при гастрите В отсутствуют.
В дальнейшем была описана промежуточная форма хронического гастрита (тип АВ), которая включает в себя сочетанное поражение слизистой оболочки антрального и фундального отделов желудка и является, по мнению некоторых авторов, наиболее распространенной формой заболевания. Данная классификация впоследствии была дополнена еще одной формой хронического гастрита (тип С), представляющей собой поверхностный гастрит фундального отдела желудка у больных с грыжами пищеводного отверстия диафрагмы. По другим данным, гастритом С обозначается хронический гастрит, развивающийся в пилорическом отделе желудка в результате дуаденогастрального рефлюкса желчи (такая форма гастрита встречается, в частности, у больных, перенесших операцию резекции желудка).
Согласно «Сиднейской классификации», при формулировке диагноза хронического гастрита учитываются топография поражения (антральный или фундальный гастрит, пангастрит), причина гастрита (гастрит, ассоциированный с хеликобактериальной инфекцией; аутоиммунный гастрит, идиопатический гастрит, медикаментозный гастрит), а также его морфологический вариант (острый гастрит, хронический гастрит или особые формы гастрита). К особым формам гастрита отнесены гранулематозный гастрит (в том числе при болезни Крона, туберкулезе, саркоидозе), эозинофильный, лимфоцитарный и реактивный гастрит. В последнюю форму включаются, в частности, и рефлюкс-гастрит.
Клиническая картина
Острый простой гастрит
Признаки заболевания появляются спустя 6—12 ч после приема пищи (недоброкачественные пищевые продукты, крепкие алкогольные напитки; обильная, жирная пища, чрезмерно горячие или слишком холодные продукты и т. д.).
Заболевание развивается бурно или постепенно в зависимости от характера, степени и длительности воздействия причинного фактора, а также от уровня индивидуальной чувствительности организма больного. Появляются нарастающая общая слабость, неприятный, горький вкус во рту, тошнота, отрыжка застоявшейся, разложившейся пищей. Беспокоят чувство тяжести, распирание и боль в подложечной области, головная боль. Иногда в результате гастроспазма появляются схваткообразные боли в животе. Аппетит отсутствует. Может возникать избирательная потребность в соленой, кислой или холодной (вода, кусочки льда) пище.
Вскоре присоединяется рвота съеденной пищей. Часто рвота носит повторный характер, сопровождается болями в животе и приносит временное облегчение. Рвотные массы имеют неприятный кисловатый запах. Они содержат непереваренные пищевые частицы, примеси слизи и желчи. Иногда в рвотных массах присутствует кровь. После многократной рвоты и освобождения желудка от содержимого в рвотных массах появляется перемешанная с желчью тягучая слизь. Рвота обычно сопровождается бледностью кожных покровов, повышенным потоотделением, резкой слабостью, снижением артериального давления. У некоторых больных общее состояние страдает мало, у других наблюдается тяжелое общее состояние, вплоть до развития коллапса. Отмечается бледность кожных покровов, кожа влажная. Язык обложен серым или серовато-желтым налетом. Ощущается неприятный запах изо рта больного. Живот вздут, при пальпации болезнен, особенно в эпигастральной области, отмечается метеоризм. У ряда больных повышается температура тела (от субфебрильных до фебрильных цифр). Может появиться понос. Отмечается отвращение к пище, одно упоминание о которой может вызывать у больного приступ тошноты и рвоты.
В ряде случаев, особенно при аллергической природе заболевания, гастрит приобретает тяжелое течение, часто сопровождающееся образованием множественных поверхностных эрозий. При этом к диспепсическим расстройствам присоединяются симптомы интоксикации: головная боль, головокружение, сокращение подвижности, высокая температура. Отмечаются тахикардия, глухость сердечных тонов. Артериальное давление снижается. Может развиться коллапс. Обильная многократная рвота вызывает гипохлоремию из-за потери жидкости и солей.
При этом появляются судороги в икроножных мышцах. Значительная потеря жидкости (за счет рвоты и поноса) приводит к так называемому «сгущению» крови, что проявляется повышенным содержанием гемоглобина и эритроцитов. Кроме того, при остром гастрите в крови отмечается нейтрофильный лейкоцитоз, ускорение СОЭ, снижение уровня хлоридов и бикарбонатов. Количество мочи понижено. Может отмечаться небольшое количество белка в моче. Иногда появляется уробилинурия, свидетельствующая о токсическом поражении печени. Если причиной заболевания послужила пищевая токсикоинфекция, значительное место в его клинической картине занимает энтерит, т. е. воспаление тонких кишок, сопровождающееся поносом. В начале течения острого гастрита отмечается повышение желудочной секреции и кислотности содержимого желудка. Далее гиперсекреторная активность сменяется угнетением функций желудочных желез. Двигательная и эвакуаторная функции желудка резко замедлены из-за его гипотонии и атонии, а также вследствие спазма привратника.
Острый алиментарный гастрит имеет непродолжительное, благоприятное течение. Его длительность редко превышает 4—5 дней. При своевременном лечении симптоматика заболевания быстро стихает, и наступает клиническое выздоровление.
В среднем острый простой гастрит длится 5 дней. Однако патоморфологические изменения в стенке желудка сохраняются на протяжении более длительного времени. Иногда после наступившего выздоровления больного долго беспокоит повышенная чувствительность к грубой пище. Нередко происходит переход заболевания в хроническую форму.
Острый простой гастрит часто развивается как осложнение инфекционных заболеваний, а также при распаде собственных белков организма, спровоцированном обширными ожогами и действием ультрафиолетового и рентгеновского облучений. В этом случае воспаление желудка является ответом на гематогенный занос в его стенку болезнетворных микробов и ядовитых продуктов разрушения белка. При этой форме эндогенного гастрита в клинической картине на первый план выступает симптоматика того заболевания, которое послужило причиной его развития. Аналогичное превалирование в клинической картине признаков основного заболевания наблюдается при эндогенных гастритах, спровоцированных нарушением обмена веществ (сахарный диабет, подагра, тиреотоксикоз, уремия, холемия и т. д.).
Острый эрозивный гастрит
Одной из разновидностей острых экзогенных гастритов является острый эрозивный гастрит.
Возникновение эрозивного острого гастрита связано с приемом недоброкачественных пищевых продуктов или лекарственных препаратов, например больших доз салицилатов. Заболевание начинается с появления диспепсических расстройств (тошнота, рвота), болей в подложечной области и желудочного кровотечения. Иногда начало заболевания знаменуется желудочным кровотечением без других симптомов гастрита. Кровотечение обусловлено наличием на слизистой оболочке желудка множественных эрозий, а также пропотеванием крови из воспаленной слизистой оболочки в просвет желудка. Склонность к желудочному кровотечению отличает эрозивный гастрит от других разновидностей острого гастрита.
Флегмонозный гастрит (флегмона желудка)
Эта редкая форма острого гастрита отличается чрезвычайной тяжестью течения и высокой летальностью. Чаще встречается у страдающих алкоголизмом мужчин.
Первичный флегмонозный гастрит имеет место в случае внедрения инфекции через дефект в слизистой оболочке желудка, что может наблюдаться при язве, раке желудка, его травматическом повреждении, дивертикуле и т. п.
При вторичной флегмоне желудка болезнетворные бактерии проникают в его стенку с соседних органов или заносятся с током крови, т. е. гематогенным путем. Вторичный флегмонозный гастрит встречается при таких септических заболеваниях, как рожа, эндокардит, сепсис, а также при фурункулезе, брюшном тифе, оспе, после удаления инфицированного зуба и хирургических вмешательств на желудке. Важную роль в возникновении этой формы гастрита играют предрасполагающие факторы: алкоголизм, длительное недоедание, травмы, перенесенные острые инфекционные заболевания, очаги хронических инфекций в организме, хронический гастрит с секреторной недостаточностью.
Флегмонозный гастрит характеризуется развитием бактериального абсцесса стенки желудка. При этом имеет место преимущественное распространение гноя в подслизистой оболочке. Бактериальными агентами, вызывающими гнойный процесс в желудке, являются гемолитический стрептококк, стафилококк, кишечная палочка, протей, пневмококк, возбудитель газовой гангрены и другие болезнетворные микроорганизмы. Процесс может развиваться постепенно, но чаще имеет бурное течение и черты септического заболевания. Отмечается лихорадка с ознобом, температурная кривая носит ремиттирующий, или гектический, характер. Больного беспокоят тошнота, рвота. В рвотных массах содержится примесь желчи, реже — крови и гноя. Может развиться желудочное кровотечение. Больной беспокоен или находится в прострации. Состояние его тяжелое, с тенденцией к прогрессивному ухудшению. Наблюдаются жажда, интенсивные разлитые боли в животе, понос. Отмечается вздутие живота, его пальпация вызывает боль. В подложечной области пальпаторно определяется мышечное напряжение. В дальнейшем присоединяются явления перитонита и сепсиса. Развивается токсическая сердечно-сосудистая недостаточность. В ряде случаев флегмона желудка осложняется развитием гнойного флебита вен портальной системы, образованием множественных абсцессов печени, желудочным кровотечением. В крови больного определяется резкий нейтрофильный лейкоцитоз со сдвигом влево и токсической зернистостью лейкоцитов.
Диагностика заболевания трудна. Часто ошибочно ставят диагноз панкреатита, абсцесса печени, перфоративной язвы желудка или двенадцатиперстной кишки или других острых заболеваний органов брюшной полости, характеризующихся клинической картиной «брюшной катастрофы».
Острый коррозивный гастрит
При попадании в желудок крепких кислот, едких щелочей и других ядовитых веществ у больного сразу же после их проглатывания возникает явление острого фарингоэзофагита. Появляются боли и чувство жжения во рту, разлитая боль по ходу пищевода, затруднение глотания, обильное слюнотечение.
К симптомам острого фарингоэзофагита быстро присоединяются признаки тяжелого поражения желудка. Возникают сильные, мучительные боли в желудке, сочетающиеся с резкой жаждой и невозможностью проглотить жидкость. Больного беспокоят тошнота и многократная рвота кровянистыми массами, содержащими большое количество слизи и остатки пищи. Запах рвотных масс может помочь определить вид принятого больным ядовитого вещества.
Установить качество яда помогает также появление характерных пятен на слизистой оболочке губ, углов рта, щек, языка, зева, мягкого неба, гортани. На слизистой оболочке рта, пищевода, желудка наблюдаются обширные участки ожогов и воспалительные изменения различной степени выраженности: гиперемия, отек, эрозии, изъязвления; в тяжелых случаях — перфорации. Наблюдается отек гортани, вследствие чего голос исчезает или становится хриплым.
Пальпация живота вызывает резкую боль, особенно выраженную в подложечной области. Отравление в одних случаях сопровождается угнетенным психогенным состоянием и адинамией, в других — признаками возбуждения нервной системы.
В тяжелых случаях быстро развивается состояние глубокого шока, вызванного резкой болью, аутоинтоксикацией ядовитыми продуктами белкового распада, потерей крови и жидкости. Наблюдается коллаптоидное состояние, сопровождающееся резким падением артериального и венозного давления и изменением объема циркулирующей крови.
Количество суточной мочи уменьшается. В моче обнаруживают белок, эритроциты, цилиндры, уробилиноген, уробилин. В ряде случаев развиваются диффузные поражения почек. В кале определяется скрытая кровь.
Иногда наблюдается черный дегтеобразный неоформленный стул со зловонным запахом (мелена), что обусловлено кровотечением из пораженного отравляющим веществом желудка или пищевода. Тяжелые коррозивные гастриты сопровождаются глубокими поражениями стенки желудка и разрушением его железистого аппарата, в результате чего секреторная функция желудка полностью прекращается. В тяжелых случаях больные умирают в ближайшие часы и дни. Критическими считаются первые 2—3 дня от начала болезни. Смерть может наступить от шока, острого пищеводного или желудочного кровотечения, отека гортани, аспирационной пневмонии; медиастинита, развившегося вследствие перфорации пищевода, а также перитонита, обусловленного перфоративным процессом в желудке.
Прогноз острого коррозивного гастрита всегда очень серьезен. Он в большой степени зависит от своевременной и правильной терапии. Полное выздоровление возможно только в легких случаях. Восстановление морфологической структуры и функций слизистой оболочки желудка происходит редко. Заболевание приводит к обширным рубцовым изменениям в пищеводе и желудке, вследствие которых развиваются стеноз пищевода, расстройства глотания (дисфагия), стеноз пилорического и кардиального отделов желудка, рубцовое сморщивание желудка, микрогастрия, двигательная и секреторная недостаточность желудка, хронический атрофический гастрит, ахилия.
Хронические гастриты
Вопросы, касающиеся клинических проявлений хронического гастрита, до сих пор дискутабельны. Одни специалисты полагают, что каждой из форм этого заболевания присуща своя характерная клиническая картина. В последние годы, однако, широкое распространение получила точка зрения, согласно которой хронический гастрит не имеет каких-либо клинических проявлений и те или иные жалобы больных хроническим гастритом совершенно не соответствуют данным эндоскопического и гистологического исследований образцов слизистой оболочки желудка. Вполне справедлива точка зрения, что диагноз хронического гастрита ни в коей мере не должен основываться на субъективных симптомах заболевания, тем более что хронический гастрит нередко протекает без каких-либо заметных клинических проявлений, прежде всего без болевого синдрома. Многими специалистами отмечено, что больные, страдающие хроническим гастритом, особенно при обострении заболевания, часто предъявляют разнообразные жалобы: на болевые ощущения, тошноту, отрыжку, изжогу, метеоризм, нарушение аппетита, расстройство стула и т. д. Эти жалобы входят в состав так называемой желудочной и кишечной диспепсии. Диспепсические симптомы могут иметь различную степень выраженности. Их возникновение связано со снижением уровня желудочной секреции и выпадением бактерицидных свойств желудочного сока.
После приема пищи больной испытывает дискомфорт в эпигастральной области в виде тяжести и давления. Во рту ощущается неприятный металлический вкус. Отрыжка может иметь запах съеденной пищи. Изжога бывает разной степени интенсивности, чаще она проявляется чувством жжения в эпигастрии. Частый симптом хронического гастрита — тошнота, возникающая после еды. Рвота не носит постоянного характера, она наблюдается эпизодически, чаще при нарушениях диеты. Если морфологические изменения при гастрите поверхностные, аппетит сохранен. При выраженных атрофических поражениях слизистой оболочки желудка аппетит понижен или отсутствует вовсе.
У многих больных наблюдаются явления кишечной диспепсии. Чаще она проявляется в виде поносов, реже — запоров. Поносы обусловлены нарушением секреторной функции желудка, в результате которого страдает процесс желудочного пищеварения, снижается бактерицидная активность желудочного сока, развивается кишечный дисбактериоз, стимулируются процессы гниения в кишечнике. В основе запоров лежит нарушение моторики кишечника и склонность к спазмам.
Боли при хроническом гастрите имеют разную степень выраженности: от чувства давления и распирания в эпигастральной области до выраженного болевого синдрома. Боли обычно появляются сразу после еды и держатся в течение нескольких часов. При этом они могут усиливаться или уменьшаться. Боли могут носить постоянный характер. Они обычно тупые, ноющие, умеренной силы, но иногда становятся интенсивными. Боли в эпигастральной области связаны с раздражением воспаленных интерорецепторов слизистой оболочки желудка при его растяжении. Общее состояние больных чаще всего не нарушается. Если желудочная секреция сохранена или уменьшена незначительно, процессы желудочного пищеварения и усвоения пищи не нарушаются, больной не худеет. При значительных морфологических (атрофических) изменениях в слизистой оболочке развивается резко выраженная секреторная недостаточность (вплоть до ахилии). В результате этих патологических изменений больной теряет аппетит, вплоть до анорексии, развиваются вялость, адинамия, гипотония. Из-за недостаточной секреторной функции желудка развивается гипопротеинемия, больной теряет в весе. Иногда наблюдается прогрессирующее снижение массы тела больного. При хронических гастритах часто наблюдаются симптомы полигиповитаминозов и авитаминозов, механизмы развития которых были описаны выше. Клинически они проявляются сухостью кожных покровов, покраснением, рыхлостью и кровоточивостью десен, изменениями языка (утолщен, с отпечатками зубов, может стать гладким, атрофичным, блестящим). У ряда больных наблюдаются явления хейлита, т. е. воспаления губ: их побледнение, наличие покрытых корочками трещин, мацерации в углах рта (ангулярный стоматит).
У больных хроническим гастритом часто развивается гипохромная анемия, сопровождающаяся появлением соответствующей клинической симптоматики.
При хроническом гастрите в патологический процесс часто вовлекаются печень и желчевыводящая система. При этом развитие холецистита и гепатита обусловлено поступлением микробных агентов и ядовитых продуктов их распада в систему воротной вены с последующим гематогенным заносом бактерий и распространением процесса по желчным путям. Если хронический гастрит осложняется развитием вышеназванных осложнений, пальпация живота нередко выявляет болезненность области желчного пузыря и плотный безболезненный край печени.
К объективным симптомам хронического гастрита относится изменение показателей кислотности и объема желудочной секреции, а также количественного содержания в желудочном соке пепсина, гастромукопротеина и белков, а также пепсиногена (или уропепсина) в моче.
Изменение этих показателей зависит от степени нарушения процесса желудочной секреции и будет рассмотрено в соответствующих разделах энциклопедии. Объективные симптомы хронического воспаления желудка устанавливаются также при его фиброгастроскопическом, рентгенологическом, цитологическом исследовании и будут рассмотрены ниже.
Между секреторной функцией желудка и степенью морфологических изменений его слизистой, а следовательно, и клиническими проявлениями хронического гастрита существует определенная коррелятивная связь. Этот факт положен в основу классификации хронических гастритов по функциональному признаку. Каждая из приведенных в этой классификации форм имеет свои характерные клинические, морфологические и функциональные особенности, которые целесообразно рассмотреть отдельно.
Хронический гастрит с секреторной недостаточностью. Заболевание чаще наблюдается у людей зрелого и пожилого возраста. В одних случаях болезнь с самого начала развивается как гастрит с пониженной кислотностью и отсутствием свободной соляной кислоты. В других случаях она является конечной стадией гастрита с повышенной кислотностью.
Наиболее выраженная клиническая симптоматика наблюдается у больных, страдающих ахилией. У таких больных на первый план выступают диспепсические явления. Их беспокоит отрыжка воздухом или тухлым яйцом. Часто наблюдаются тошнота и тяжесть в эпигастральной области. Боль не является характерным симптомом. Иногда через 0,5—1 ч после еды возникают несильные ноющие боли, зависящие от количества и качества принятой пищи (острая, пряная, консервированная и др.). При локализации процесса в антральном отделе желудка, а также при гастродуодените болевой симптом выражен значительнее. Аппетит понижен, вплоть до анорексии. Часто беспокоят глоссит и гингивит.
При ахилическом гастрите больные ощущают неприятный вкус во рту. В некоторых случаях отмечается рвота натощак. Частый симптом заболевания — диарея, связанная с выпадением секреторной функции желудочных желез и созданием благоприятных условий для развития дисбактериоза с преобладанием в кишечнике микрофлоры, вызывающей процессы гниения и брожения. Это так называемые ахилические поносы. В их развитии определенное значение приобретает также функциональная недостаточность поджелудочной железы, которая в ряде случаев осложняет течение хронического ахилического гастрита.
Расстройство функциональной активности кишечника, характерное для данной формы гастрита, проявляется чередованием поноса и запора, метеоризмом, нарушением переваривания пищи. Заболевание, как правило, осложняется развитием поражений двенадцатиперстной кишки (дуодениты), печени (хронический мезенхимальный или эпителиальный гепатит), кишечных путей (ангиохолецистит), поджелудочной железы (функциональная недостаточность), белковой и витаминной недостаточностью (полигиповитаминозы А, В, С, РР), нарушениями процессов кроветворения (железодефицитная и В12-дефицитная анемии). Часто развивается нутритивная аллергия (энтерогенная сенсибилизация). У больных могут наблюдаться нервно-психические расстройства.
Хронический гастрит с секреторной недостаточностью относится к группе предраковых заболеваний желудка. Он протекает в нескольких вариантах, каждый из которых имеет характерные особенности симптоматики:
- хронический ригидный (антральный) гастрит;
- хронический гипертрофический органический гастрит, болезнь Менентрие;
- полипозный гастрит, полипоз желудка.
Хронический ригидный (антральный) гастрит. При данном заболевании имеет место локальный дистрофический процесс в антральном отделе желудка, сопровождающийся повышением мышечного тонуса, спазмами с последующим развитием склеротического процесса в стенке желудка и ее ригидности. Примерно у половины больных имеют место явления перигастрита. Антральный отдел желудка деформируется и приобретает вид узкой ригидной трубки.
Ригидный гастрит протекает как тяжелая форма хронического гастрита с секреторной недостаточностью. Заболевание характеризуется выраженным болевым синдромом, многолетней упорной диспепсией, ахлоргидрией и частым озлокачествлением. Переход в раковый процесс наблюдается примерно у 10—40% больных. Заболевание имеет характерную морфологическую и рентгенологическую картину. Микроскопически обнаруживают дегенерацию и атрофию главных желез желудка, разрастание покровного эпителия слизистой оболочки, увеличение мышечных волокон и разрастание соединительной ткани. Рентгенологически определяются изменения рельефа слизистой оболочки желудка, деформация его антрального отдела, частичное или полное отсутствие перистальтики.
Хронический гипертрофический органический гастрит, болезнь Менентрие, гигантский гипертрофический гастрит.
Редкий вариант хронического гастрита с секреторной недостаточностью. Известны две формы гигантского гипертрофического гастрита:
- отдельные плоские полиаденомы гипертрофированной слизистой оболочки желудка;
- множественные полипозные полиаденомы слизистой оболочки желудка.
Заболевание характеризуется местной гиперплазией слизистой оболочки, локализующейся в теле, синусе или субкардиальном отделе желудка. Мужчины и женщины болеют с одинаковой частотой. Обычно возраст больных — от 30 до 70 лет, но иногда заболевают дети.
Клиническая картина многообразна, не имеет характерных черт. Заболевание протекает как хронический гастрит, иногда напоминает рак желудка.
Больных беспокоят явления желудочнокишечной диспепсии, ощущение дискомфорта, давления, спазма и болей в эпигастральной области.
Иногда боли отсутствуют. Но чаще болевой синдром напоминает таковой при язвенной болезни. Приступ болей облегчается после рвоты, приема пищи и щелочных растворов. Желудочная диспепсия проявляется в виде тошноты и рвоты. Рвотные массы могут содержать примесь крови. Иногда наблюдаются кровавая рвота и мелена.
Очень часто больные теряют в весе. У них развиваются железодефицитная анемия и гипопротеинемия. Часто наблюдается отечность кистей и стоп. Диагноз ставится на основе данных гастроскопического и рентгенологического исследований.
Фиброгастроскопия выявляет наличие гипертрофированных, извилистых, отечных складок слизистой оболочки желудка, поверхность которых покрыта слизью. Иногда обнаруживаются эрозии. У ряда больных на поверхности слизистой оболочки желудка видны бородавчатые или сосочковые разрастания (вид «булыжной мостовой» или «извилины мозга»).
При гистологическом исследовании выявляются структурные изменения желудочных желез, их гипертрофия; метаплазия главных и обкладочных клеток, множественные слизистые кисты; иногда типичные эпителиальные разрастания, напоминающие злокачественный рост.
Полипозный гастрит, полипоз желудка. Полипы желудка состоят из соединительнотканной основы покровного (папиллома) или железистого (аденома) эпителия. Они имеют ножку или широкое основание. По форме полипы напоминают ягоду или цветную капусту. Их консистенция может быть различной. Полипы чаще располагаются на передней и задней стенках антрального отдела желудка. Полипозный гастрит, как правило, является осложнением хронического гастрита с секреторной недостаточностью. Возраст больных чаще составляет от 40 до 50 лет. Клиническая картина полипозного гастрита существенно не отличается от обычного атрофического гастрита с секреторной недостаточностью.
Заболевание часто сочетается с ригидным гастритом. Отмечается склонность больных к кровотечениям. Процесс имеет выраженную склонность к малигнизации (примерно у 1/3 больных наблюдается переход полипоза в раковую опухоль).
При локализации полипа на ножке в препилорической области возможно его выпадение в двенадцатиперстную кишку, в результате которого развивается стеноз привратника. При раковом перерождении или выпадении полипа в двенадцатиперстную кишку наблюдается кровотечение. Рентгенологически полипы дают дефекты наполнения с ровным краем.
Хронический гастрит с нормальной и повышенной секрецией наблюдается обычно у лиц молодого и среднего возраста, причем у мужчин чаще, чем у женщин.
Воспалительные изменения слизистой оболочки желудка имеют поверхностный характер (иногда с элементами атрофического гастрита в антральном отделе) и нередко сочетаются с воспалением слизистой оболочки двенадцатиперстной кишки (гастродуоденит). Нередко эта разновидность гастрита предшествует развитию язвенной болезни желудка и двенадцатиперстной кишки.
При этой форме хронического гастрита боли являются частым, но не обязательным симптомом; они нередко носят «язвенноподобный» характер, возникают натощак (голодные боли): спустя 1,5—2 ч после приема пищи, ночью. Отличить их от болевого синдрома при язвенной болезни иногда достаточно трудно.
Гастрит с нормальной или повышенной секрецией соляной кислоты проявляется в двух формах:
- диспепсической;
- болевой (антральный гастрит).
Характерные симптомы диспепсической формы: изжога, кислая отрыжка, срыгивание кислым, чувство тяжести, жжения и распирания в эпигастральной области, запоры. Аппетит сохранен или повышен. При этой форме заболевания боли возникают после еды и снимаются приемом двууглекислого натрия. Диспепсические явления часто появляются после приема жирной, углеводистой пищи, а также алкогольных напитков.
Болевая форма заболевания (антральный гастрит) характеризуется выраженным болевым синдромом, чередующимся с диспепсическими явлениями. Больного беспокоят умеренно выраженные поздние и голодные, тупые, ноющие боли в эпигастральной области, возникающие через 2 ч после еды, а также ночные и утренние боли. Болевой синдром уменьшается после приема пищи. Боли не имеют выраженной иррадиации. Болевой синдром обусловлен спазмом привратника, усиленной перистальтикой желудка и повышением его секреторной активности. Иногда в происхождении болей играют роль перигастрит и перидуоденит. В этом случае болевой синдром усиливается при тряской езде и при ходьбе. Сезонность болей выражена не столь ярко, как при язвенной болезни.
Иногда при антральном гастрите образуются эрозии на слизистой оболочке желудка с развитием эрозивного гастрита.
Как при диспепсической, так и при болевой формах хронического гастрита с нормальной и повышенной секрецией наблюдается спастический дискинетический запор; часто в воспалительный процесс вовлекаются печень, желчные пути; развиваются гиповитаминозы, нарушения вегетативной нервной системы, неврастенический синдром.
Характерным осложнением этих форм гастрита является развитие рубцовых изменений в пилорическом отделе желудка или в луковице двенадцатиперстной кишки. Часто возникает спазм привратника. Могут наблюдаться гипогликемические состояния, проявляющиеся резкой слабостью больного, дрожанием рук, побледнением лица, чувством голода и холодным липким потом. Такое состояние может сопровождаться возникновением болей в эпигастральной области.
У больных хроническим гастритом с сохраненной и повышенной секрецией рентгенологически выявляются утолщение складок слизистой оболочки желудка, повышенный тонус его стенки и усиленная перистальтика привратника.
При фиброгастроскопии обнаруживаются воспалительные явления в слизистой оболочке желудка в виде ее гиперемии и отека.
Хронический геморрагический (эрозивный) гастрит. Развитию геморрагического (эрозивного) гастрита могут способствовать прием нестероидных противовоспалительных препаратов и алкоголя.
Клиническая картина заболевания обычно соответствует клинике хронического гастрита с нормальной или повышенной секрецией соляной кислоты, однако часто дополняется признаками желудочного кровотечения (рвота типа «кофейной гущи» или мелена), анемией (слабость, утомляемость, головокружение, сердцебиение). Желудочное кислотообразование у больных с эрозивным гастритом может быть нормальным, повышенным и слегка сниженным. Основным методом диагностики эрозивного гастрита является эндоскопическое исследование, при котором выявляются отек, гиперемия и легкая контактная кровоточивость слизистой оболочки желудка, множественные плоские дефекты (эрозии) и петехии. Клинические проявления, свойственные хроническому гастриту, могут наблюдаться и при других заболеваниях желудка (функциональных расстройствах двигательной и секреторной функции, язвенной болезни, опухолях желудка), поэтому установление диагноза хронического гастрита предполагает обязательное исключение вышеперечисленных заболеваний. Данное обстоятельство требует проведения комплексного обследования больных с подозрением на хронический гастрит с тщательным анализом субъективных симптомов заболевания, исследованием кислотообразующей функции желудка, проведением рентгенологического, эндоскопического, а в необходимых случаях и гистологического исследования слизистой оболочки желудка. При этом следует помнить, что обнаружение у больного той или иной формы хронического гастрита не исключает у него и более серьезного заболевания желудка.
Лечение и профилактика
Лечение различных форм острого гастрита имеет общие черты и в то же время характеризуется некоторыми особенностями. Поэтому целесообразно рассмотреть отдельно лечение каждой из этих форм.
Острый неспецифический гастрит
Как было отмечено, причиной возникновения острого неспецифического гастрита является так называемый «алиментарный» фактор: переедание, употребление трудноперевариваемой, плохо пережеванной, недоброкачественной, инфицированной пищи, очень жирных и слишком острых пищевых продуктов, крепких растворов алкоголя, чрезмерно горячих или холодных продуктов, а также прием ряда лекарственных веществ. Учитывая вышеперечисленные этиологические факторы, лечение острого неспецифического гастрита следует начинать с освобождения желудка от его содержимого. Это достигается промыванием желудка. Если состояние больного нетяжелое, промывание осуществляется путем вызывания искусственной рвоты надавливанием пальцами или шпателем на корень языка. Предварительно больному дают выпить не менее 2 л жидкости (0,5—1%-ный раствор гидрокарбоната натрия — 1—2 ст. л. чайной соды на 1 л воды; физиологический раствор; слабый раствор марганцовокислого калия — 1 : 10 000; минеральная или обычная питьевая теплая вода).
Если не удается провести промывание желудка таким образом, оно осуществляется через толстый зонд с применением перечисленных выше растворов или теплой питьевой воды.
Промывать желудок следует до так называемой «чистой воды», т. е. до тех пор, пока промывные воды не станут прозрачными, без остатков пищи и примеси слизи.
Давать обильное питье необходимо и при наличии у больного самостоятельной рвоты. Если промыть желудок не удается, больному вводят подкожно 0,5 мл 1%-ного раствора апоморфина и дают выпить несколько стаканов теплой щелочной воды (лучше боржоми, ессентуки). При этом у больного возникает рвота.
Удаление желудочного содержимого прекращает его раздражающее действие на слизистую оболочку желудка. Кроме того, во время промывания из желудка удаляются токсические продукты, действие которых вызывает клиническую симптоматику интоксикации.
Чтобы связать оставшиеся токсические вещества и прекратить их всасывание в кишечник, больному дают адсорбирующие средства (активированный уголь — 4—6 таблеток после предварительного их измельчения, полифепан, энтеросгель или любые другие сорбенты).
Кроме того, для окончательного удаления токсических продуктов из кишечника назначают солевое слабительное (20—30 г сульфата магния или 20—30 г сернокислого натрия в 400—500 мл воды) или 30 мл касторового масла.
После опорожнения желудка больного укладывают в постель и обеспечивают ему полный покой. Показаны горячий чай или кофе и согревание: грелки к рукам и ногам. При болях в желудке на область живота накладывают согревающий компресс или ставят грелку.
По показаниям (артериальная гипотония, коллаптоидное состояние) назначают подкожные введения кофеина (1 мл 10%-ного или 20%-ного раствора), камфоры (1—2 мл 20%-ного раствора); внутривенно капельно вводят норадреналин (2—4 мл 0,2%-ного раствора в 1 л 5%-ного раствора глюкозы). Обильная рвота может вызвать обезвоживание больного. Для его устранения прибегают к внутривенному капельному введению изотонического раствора натрия хлорида или 5%-ного раствора глюкозы (0,5—1 л) с аскорбиновой кислотой (500 мг).
Кроме того, следствием обильной рвоты может стать развитие хлоропении. Для борьбы с ней внутривенно вводят 10 мл 10%-ного раствора хлористого натрия.
При болях в животе назначают спазмолитические и болеутоляющие средства: препараты белладонны (бесалол, бепасал, беллалгин, белластезин, павестезин, таблетки желудочные с экстрактом красавки — по 1 таблетке 2—3 раза в день); папаверина гидрохлорид (по 0,04 г 3—4 раза в день) и его комбинированные препараты (люпаверин — папаверина гидрохлорид с фенобарбиталом; пафиллин — папаверина гидрохлорид с платифиллина гидротартратом, келлатрин — папаверина гидрохлорид с келлином и атропина сульфатом; никоверин — папаверина гидрохлорид с никотиновой кислотой) — по 1 таблетке 2— 3 раза в день. Для снятия болевого синдрома можно применять атропин (0,25—0,5 мл 0,1%-ного раствора подкожно или по 5—7 капель 1%-ного раствора внутрь).
Для устранения болевого синдрома, а также диспепсических расстройств больному можно назначить антацидный препарат актал (по 1—2 таблетке держать во рту до полного рассасывания; в день принимать не более 16 таблеток). Следует обратить внимание на то, что применение препарата противопоказано для детей в возрасте до 12 лет.
В качестве антацидного, обволакивающего и адсорбирующего средства назначают гелюсил (принимается неразведенным по 12 мл — 1 пакетик или 2 ч. л. — несколько раз в день). Препарат устраняет боли в желудке и диспепсические явления. Вместо него можно применять гелюсил-лак (по 1— 2 таблетке несколько раз в день), обладающий аналогичным действием.
Кроме того, хороший терапевтический эффект при остром гастрите оказывает маалокс, обладающий антацидным и обволакивающим действием. Препарат следует применять при возникновении болей по 1— 2 таблетке (разжевывать или держать во рту до полного рассасывания) или по 15 мл суспензии. Аналогичным действием обладает маалокс-70. Он назначается по 2 ч. л. 4 раза в день. Болевые ощущения и диспепсические явления достаточно быстро устраняет препарат эндрюс ливер солт. Перед употреблением 1 ч. л. порошка растворяют в 1 стакане воды. Препарат принимается внутрь, при необходимости до 4 раз в сутки.
Для снятия болей в желудке и диспепсических симптомов можно назначить ренни: по 1—2 таблетки держать во рту до рассасывания; при необходимости прием повторить через 2 ч. Принимать не более 16 таблеток за сутки.
Оправдано назначение мексазы, обладающей одновременно ферментативным и антибактериальным действием. Препарат назначается по 1—2 драже 3 раза в день в течение 2—5 дней. При инфекционной природе заболевания больной нуждается в назначении антибактериальной терапии (антибиотики, сульфаниламиды).
Следует учесть, что при остром гастрите назначение медикаментов перорально может спровоцировать тошноту и рвоту, поэтому к пероральному введению лекарственных препаратов нужно относиться с осторожностью и при необходимости переходить на внутривенное их введение.
Больной острым гастритом нуждается в достаточном количестве витаминов. Они вводятся внутримышечно или внутрь. Из витаминных препаратов следует назначать аскорбиновую кислоту, тиамин, биофлавоноиды. В тяжелых случаях, сопровождающихся обильной многократной рвотой, витамины вводят внутривенно капельно в 5%-ном растворе глюкозы. Их дозы при этом составляют: 500 мг аскорбиновой кислоты, 50—60 мг тиамина, 50 мг никотиновой кислоты, 10—12 мг рибофлавина, 50 мг пиридоксина.
Аллергический и эрозивный гастрит
Следует отметить, что не существует специального лечения аллергического гастрита. При этой форме заболевания проводятся те же терапевтические мероприятия, что и при остром неспецифическом гастрите. Однако лечение таких больных требует дополнительного введения ряда лекарственных средств, что обусловлено этиологическими и патогенетическими особенностями данной формы гастрита. В лечение больного следует включить подкожное введение адреналина (1 мл 0,1%-ного раствора), внутривенные введения глюконата кальция (10 мл 10%-ного раствора) или хлористого кальция (10 мл 10%-ного раствора). Кроме того, терапевтические мероприятия дополняют парентеральным введением антигистаминных препаратов: димедрол (1 мл 1%-ного раствора внутримышечно 2 раза в день); супрастин (1 мл 2%-ного раствора внутримышечно) и др.
Позднее переходят на пероральное введение антигистаминных средств (димедрол по 0,025—0,05 г 2 раза в день, супрастин по 0,025 г 2—3 раза в день, тавегил по 0,001 г 2 раза в день; фенкарол по 0,025—0,05 г 3—4 раза в день и др.). Длительность курса десенсибилизирующей терапии зависит от течения заболевания. В среднем она составляет 10 дней.
Хороший терапевтический эффект при эрозивных гастритах вызывает назначение беломета (циметидин). Препарат оказывает антигистаминное, противоэрозивное действие, ингибирует секрецию желудочной кислоты и пепсина. Дозу препарата подбирают индивидуально; назначают внутрь (по 1 таблетке 3 раза в день и 2 таблетки перед сном или по 2 таблетке утром и вечером), внутривенно струйно или капельно (по 200 мг). При эрозивном гастрите показано применение пирегексала (в первые 2—3 дня по 50 мг 3 раза в день, затем по 50 мг 2 раза в день; курс лечения — 4—6 недель).
Аллергический гастрит может осложниться развитием эрозивных поражений слизистой оболочки желудка. При этом в рвотных массах появляется примесь крови. В таких случаях следует назначить больному пузырь со льдом на подложечную область.
Эрозивный гастрит может стать причиной желудочного кровотечения, которое требует оказания больному неотложной помощи. Лечение обычно сводится к консервативной терапии, хирургическое вмешательство возможно в качестве исключения. Больного следует немедленно госпитализировать в хирургический стационар. Транспортировка больного осуществляется в положении лежа, при выраженных признаках кровопотери головной конец носилок опускают.
В стационаре больному обеспечивают полный покой и проводят экстренные терапевтические мероприятия по остановке кровотечения и устранению шока.
Внутривенно капельно вводят 100 мл 5%-ного раствора аминокапроновой кислоты; внутримышечно или внутривенно — 10 мл 10%-ного хлористого кальция; внутримышечно — 1—2 мл 1%-ного раствора викасола. При желудочном кровотечении показано внутривенное медленное введение (в течение 2 мин) 20 мг кваматела в 5—10 мл 0,9%-ного раствора натрия хлорида. Через 12 ч инъекцию можно повторить. Остановке кровотечения из желудочно-кишечного тракта способствуют внутривенные или внутримышечные введения реместила (по 200 мг — 2 мл раствора).
Гемостатическое действие оказывает внутривенное введение экзацила (по 2—4 г в сутки за 2—3 приема). При массивном желудочном кровотечении подкожно вводят 500 мл 10%-ного раствора желатина, предварительно подогрев его до 36—37 °С.
Больному на область желудка помещают пузырь со льдом и дают глотать маленькие кусочки льда. При тяжелом кровотечении проводят гемостатическую и заместительную терапию. Внутривенно струйно или капельно вводят коллоидные растворы, обладающие выраженным эффектом замещения и эффективно ликвидирующие гиповолемию. Больному в зависимости от тяжести состояния вводят от 400 до 1200 мл полиглюкина, реополиглюкина, рондекса, реоглюмана и т. п.
Далее переходят к введению кристаллоидов, среди которых предпочтительнее назначение многокомпонентных солевых растворов (лактасол и т. п.).
Острый коррозивный гастрит
Если больной не находится в состоянии шока и нет признаков перфорации пищевода, приступают к немедленному промыванию желудка с целью удаления яда. Чтобы связать ядовитое вещество, к раствору, используемому для промывания в случае отравления кислотами, добавляют молоко, яичный белок, магнезиальное молоко, известковую воду, жженую магнезию. При поражении щелочами промывание желудка осуществляют с применением разведенных органических кислот — лимонной или уксусной.
Промывание желудка следует провести как можно раньше, так как спустя 1 ч после приема концентрированных кислот или щелочей эта манипуляция становится бесполезной. Промывание желудка проводят с помощью толстого зонда, хорошо смазанного маслом.
При отравлении уксусной кислотой для промывания используют не менее 10—15 л 1—2%-ного раствора бикарбоната. Предварительно больному следует внутривенно ввести димедрол (1—2 мл 1%-ного раствора), атропин (1 мл 0,1%-ного раствора), промедол (1—2 мл 2%-ного раствора), хлористый кальций (10 мл 10%-ного раствора), преднизолон (30—60 мг). Кроме того, больному дают 1 г анестезина. Если после этого сохраняется выраженная болевая реакция, производят левостороннюю вагосимпатическую новокаиновую блокаду. При шоковом состоянии назначают повторные инъекции наркотических веществ, кофеина, кордиамина, мезатона и других аналептиков; проводят переливание кровезамещающих растворов, плазмы крови и цельной крови.
В первые дни после отравления больной нуждается во внутривенном введении жидкости (не менее 3 л в первые сутки). Для этого используют физиологический раствор, 5%-ный раствор глюкозы с аскорбиновой кислотой и тиамином и др.
Для снятия болевого синдрома назначают морфин, препараты опия и другие наркотические средства. В случае развития желудочного кровотечения принимают меры для его остановки. При перфорации желудка производят хирургическое вмешательство.
Компенсация плазмопотери, поддержание функций печени, борьба с анемией достигаются переливанием крови, назначением препаратов, улучшающих кроветворение, глюкозы с инсулином, витаминных препаратов. В первые дни после отравления необходимо полное голодание; питание больного осуществляется парентерально. Далее назначают механически и химически щадящую диету: сливки, молоко, мороженое, кисели, фруктовые соки и т. п. Через рот периодически вводят подсолнечное масло с анестезином или новокаином. В целях профилактики инфекционных осложнений назначают антибиотики и сульфаниламиды. Через 10—20 дней от момента отравления начинают бужирование пищевода для предотвращения его рубцового сужения.
Хронический гастрит
Лечение больных хроническими гастритами должно быть комплексным, дифференцированным и индивидуализированным в зависимости от формы заболеваний, типа желудочной секреции, стадии заболевания (обострения или ремиссии) и наличия у больного сопутствующих патологических процессов. Прежде всего следует устранить причину, вызвавшую заболевание (запретить курение, употребление алкоголя, организовать рациональное питание и т. д.).
Диетотерапия, или лечебное питание, — это лечение питанием. Проводимое лечебное питание должно быть направлено на коррекцию нарушений обмена веществ, на восстановление нормальной работы измененного состояния органов и систем организма, возникающих у больных с той или иной патологией. Научное обоснование организации лечебного питания базируется на ряде положений:
- соответствии энергоемкости назначаемого рациона суточной энергетической потребности конкретного больного с конкретной патологией;
- назначении диеты со сбалансированным соотношением основных питательных веществ (белков, жиров и углеводов);
- подборе, основываясь на вышеперечисленном, соответствующего ассортимента продуктов;
- соблюдении строгого режима питания;
- правильном выборе определенных технологических приемов обработки пищевых продуктов.
Другими словами, лечебное питание должно удовлетворить потребности больного организма в энергии, питательных веществах, а сама пища должна быть легко перевариваемой и усваиваемой организмом.
Лечебное питание необходимо проводить не только в условиях больниц, профилакториев, но и в быту, домашних условиях. Это связано с тем, что диетическое питание, являясь наиболее физиологичным способом лечения, может проводиться длительное время, тем самым замедляя прогрессирование болезни и предупреждая ее обострение. Особую важность этот тезис приобретает при назначении диетического питания у больных с хроническими заболеваниями, прежде всего заболеваниями желудочно-кишечного тракта.
Говоря о лечебном питании, следует не забывать об использовании в рационах больных так называемых специализированных диетических продуктов, отличающихся химическим составом и физическими свойствами от запрещенных по медицинским показаниям традиционных.
Диетическое питание должно проводиться дифференцированно на различных стадиях болезни и оказывать целебное действие на основные патогенетические звенья заболевания. Лечебное питание должно также стимулировать защитно-приспособительные функции организма. Наряду с вышесказанным лечебные диеты должны снижать возможное побочное действие лекарств и не вызывать при этом блокирующего воздействия на фармакокинетику препарата.
Тактика лечебного питания, направленная на коррекцию нарушенных функций органов и систем больного организма, заключается прежде всего в проведении щадящей диеты. Сильное механическое воздействие на желудочно-кишечный тракт оказывают твердая, жареная пища (жилистое мясо, хрящи, кожа птиц, рыб, жареный картофель, гренки и т. д.), изделия из муки грубого помола, пшено и другие крупы без специальной кулинарной обработки, большинство сырых овощей, фасоль, горох, неочищенные незрелые фрукты. Интенсивность механического воздействия зависит от количества пищевых волокон, главным образом целлюлозы и пектиновых веществ пищевых продуктов растительного происхождения, а также мышечных волокон и соединительной ткани продуктов животного происхождения.
Сильное химическое воздействие на желудочно-кишечный тракт оказывают продукты, содержащие эфирные масла (чеснок, лук, редька и др.), экстрактивные вещества бульонов, а также продукты, возбуждающие секрецию (пряности, алкоголь и т. д.). Щадящее воздействие на организм будет оказывать диета, содержащая растительные продукты, представленные хлебобулочными изделиями из муки высшего помола, очищенным рисом, отварным картофелем, манной крупой, кабачками, и животные продукты — сливки, натуральное молоко, свежий творог, яйца всмятку, молодая телятина, цыплята и т. д.
Для щадящего воздействия пищи на организм больного важно учитывать способ ее приготовления, консистенцию, температуру горячих и холодных блюд. Щадящими свойствами обладают отварные, кашице- и пюреобразные блюда (при температуре не более 60 °С для горячих и не менее 15 °С для холодных блюд). Последнее связано с тем, что горячие блюда усиливают секрецию и ослабляют моторику, а холодные, наоборот, снижают секрецию, но усиливают моторику. Для уменьшения содержания экстрактивных веществ, содержащихся в бульонах, в них при изготовлении увеличивают массовую долю воды. При этом вкусовые свойства бессолевых отварных блюд улучшают использованием укропа, сельдерея, мяты и т. п. Для создания у больного чувства удовлетворения, положительных эмоций большое значение имеет привлекательный вид блюд, их разноообразие и красивое оформление. Не менее важным в лечебном питании является подбор блюд, содержащих необходимые компоненты, оказывающие фармакотерапевтический эффект. Данный эффект прежде всего основан на принципах рационального, сбалансированного питания и поступления в организм эссенциальных (не синтезируемых в организме) компонентов основных питательных веществ. К ним будут относиться полиненасыщенные жирные кислоты, незаменимые аминокислоты, большинство витаминов и минеральных веществ. В России при назначении лечебного питания (диеты) применяют групповую номерную систему. Лечебные диеты обозначаются соответственно номерами с № 0 до № 15. Дополнительно, в зависимости от характера и стадии заболевания, выделяют варианты диет, обозначаемые буквенными индексами — а, б, в.
Лечение обычно проводится амбулаторно.
В неясных случаях и при наличии осложнений показана госпитализация. Кроме того, в фазе обострения процесса в ряде случаев также показано стационарное лечение. Основу терапевтического лечения больных хроническими гастритами составляет диетический режим, который зависит от секреторной функции желудка, общего состояния больного и фазы заболевания. При этом следует помнить, что лечебное питание при хронических гастритах — это прежде всего питание больного человека, обеспечивающее его физиологическую потребность в пищевых ингредиентах. Вместе с тем специально подобранный и особым образом обработанный комплекс продуктов является методом лечения, влияющим на различные патогенетические механизмы заболевания. Следовательно, любая диета, назначенная больному, должна покрывать его физиологическую потребность в разнообразных пищевых продуктах и, кроме того, удовлетворять повышенную потребность в ряде питательных веществ, возникающую вследствие заболевания (например, в витаминах, минеральных веществах, белках, железе и т. д.). На короткий срок допустимо назначение физиологически неполноценных диет, необходимость которых может быть обусловлена резким нарушением функций пищеварительного тракта (например, обострение хронического гастрита).
Диета подбирается по качественному составу (содержит определенный набор продуктов), по способу кулинарной обработки пищевых продуктов (вид тепловой обработки — поджаривание, варка, приготовление на пару, запекание в духовом шкафу; степень измельчения).
В диетическом питании при хронических гастритах имеет значение температура пищи и степень ее механического и химического воздействия на слизистую оболочку и железистый аппарат желудка. Следует помнить, что блюда, имеющие температуру ниже 15 °С и выше 57—62 °C, оказывают раздражающее действие, а принятые натощак холодные блюда усиливают кишечную перистальтику за счет рефлекторного воздействия с терморецепторов желудка. Наиболее индифферентными в этом отношении являются блюда, температура которых близка к 37—38 °C. Механическое действие пищи определяется ее объемом, степенью измельчения, консистенцией, способом тепловой обработки.
При составлении диет рационального питания необходимо учитывать, что весь суточный рацион должен составлять около 3 кг. При этом 25—30% общей калорийности приходится на 1-й завтрак; 10—15% — на 2-й завтрак; 35—40% — на обед и 15— 20% — на ужин.
Если состояние больного требует механического щажения пищеварительного тракта, весь суточный рацион делят на 5—6—8 порций.
В некоторых случаях прибегают к уменьшению веса суточного рациона и назначению на некоторый срок жидкой и кашицеобразной пищи, оказывающей меньшее механическое действие на желудок. Больным хроническими гастритами необходимо знать, что жареные блюда обладают наибольшим механическим воздействием на слизистую оболочку желудка. В меньшей степени такое действие оказывают блюда, запеченные в духовом шкафу. Наименьшим механическим воздействием обладают блюда, отваренные в воде, и паровые блюда.
Механически щадящая диета не должна содержать соединительнотканных волокон. Поэтому мясо следует очистить от сухожилий и оболочек, а птицу — от кожи.
Кроме того, в механически щадящих диетах не должно содержаться продуктов, богатых клеточными оболочками (отруби, мука грубого помола, крупа полтавская и «Артек», бобовые, пшено, свекла, морковь, зеленый горошек), или их количество в рационе уменьшается. Эти продукты даются только в вареном и протертом виде. Химическое действие, которое пища оказывает на желудочно-кишечный тракт, определяется содержанием в ней органических кислот, эфирных масел, экстрактивных веществ, поваренной соли, углекислоты, водорастворимых сахаров.
Диетотерапия является одним из основных патогенетических методов лечения хронических гастритов. При этом выбор необходимой диеты и длительность ее применения определяются состоянием больного, а также тем, как он переносит выбранный пищевой рацион.
Особенности диетотерапии при хронических гастритах с сохраненной и повышенной cекрецией. Диетический режим больных хроническими гастритами с сохраненной и повышенной секрецией во многом совпадает с тем, который назначают при язвенной болезни желудка и двенадцатиперстной кишки. Диетотерапия при этой форме хронического гастрита должна быть направлена на уменьшение раздражения гастродуоденальной зоны, при одновременном сохранении физиологической полноценности пищевого рациона. Основная цель назначения диеты — максимальное уменьшение отрицательного воздействия на слизистую оболочку желудка кислотнопептического фактора (устранение сильной стимуляции секреции желудочного сока, назначение механически щадящей диеты; увеличение кратности приема пищи, в результате чего обеспечивается более длительное ее антацидное действие).
В период обострения назначается диета № 1а, которую далее заменяют диетой № 1б, позже диетой № 1 и диетой № 5. Сроки применения той или иной диеты подбираются индивидуально и зависят от течения заболевания.
Даже после стихания процесса обострения и наступления стойкой ремиссии из пищевого рациона больного на длительный срок следует исключить химические возбудители желудочной секреции: эфирные масла, органические кислоты, экстрактивные вещества мяса и рыбы.
Следует избегать приема алкогольных напитков, потребления жирной пищи, окрошки, жирных супов, рассольника, солянки, свинины, жирной баранины, гуся, жирных и копченых колбасных и рыбных изделий, консервов, маринадов, грибов, тушенки, изделий из слоеного и песочного теста, ледяных и газированных напитков, заварного крема.
В рацион больного целесообразно включать свежеприготовленный картофельный и капустный соки.
Наряду с диетотерапией комплексное лечение хронических гастритов должно включать назначение медикаментозных средств, физиопроцедур, лечебной физкультуры, санаторно-курортного лечения, а в ряде случаев хирургическое вмешательство (полипозный гастрит и др.).
Медикаментозная терапия хронических гастритов, так же как лечебное питание, зависит от функционального состояния желудочных желез (субацидный, ахилический гастрит или гастрит с сохраненной и повышенной секреторной активностью), фазы заболевания (обострение, ремиссия) и его формы, а также от степени выраженности патологических изменений в желудке и сопутствующего поражения органов и систем. Лечение больных хроническими гастритами с сохраненной и повышенной секрецией во многом сходно с лечением язвенной болезни желудка и двенадцатиперстной кишки.
В период обострения больному назначаются постельный режим и лечебное питание. Виды диет, их характеристика, сроки назначения и перечень входящих в них блюд подробно описаны в разделе «Особенности диетотерапии при хронических гастритах с сохраненной и повышенной секрецией». Больному следует обеспечить физический и психический покой.
С целью нейтрализации повышенной кислотности желудочного сока назначают антацидные препараты: жженую магнезию (по 1—2 г за 30 мин до еды 3—4 раза в день), углекислый магний (по 1—2 г за 30 мин до еды 3—4 раза в день), альмагель и альмагель А (по 1—2 ч. л. за 30 мин до еды 4 раза в день — утром, днем, вечером и перед сном); викалин (по 1—2 таблетки 3 раза в день после еды, предварительно измельчив и запивая половиной стакана теплой воды); викаир (по 1 таблетке через 1—1,5 ч после еды 3 раза в день, запивая четвертью стакана воды); гелюсил (по 12 мл несколько раз в день); гелюсил-лак (по 1—2 таблетки несколько раз в день); маалокс (по 1—2 таблетки через 1— 1,5 ч после еды); маалокс-70 (по 10 мл внутрь через 1—2 ч после еды и непосредственно перед сном); квамател (по 20 мг 2 раза в день); актал (по 1—2 таблетки держать во рту до полного рассасывания; применять не более 16 таблеток в сутки); алюгастрин (по 1—2 таблетки между приемами пищи или по 1— 2 ч. л. или 1—2 пакетика смешать с одной четвертью стакана воды — принимать внутрь между приемами пищи и перед сном); алюмаг (по 3—4 таблетки 3—4 раза в день принимать через 1—2 ч после еды); анацид (внутрь 5— 10 мл между частыми приемами пищи — 6— 8 раз в день; содержимое пакетика предварительно размять между пальцами); ренни (по 1—2 таблетки держите во рту до полного рассасывания; прием повторяют каждые 2 ч; принимать не более 16 таблеток в сутки); эндрюс антацид (по 1—2 таблетки); эндрюс ливер солт (1 ч. л. порошка растворить перед употреблением в стакане воды, принимать внутрь, при необходимости до 4 раз в сутки); эндрюс ансвер (содержимое пакетика растворить в одном стакане воды, принимать внутрь не более 4 пакетиков в сутки с минимальным интервалом между приемами — 4 ч); Пее-Хоо (внутрь по 10—15 мл суспензии до 6 раз в сутки); мегалак или алмасилат (внутрь по 10 мл 4 раза в день после еды); милк оф магнезия (по 2—4 таблетки или по 1—2 ч. л. суспензии); натрия гидрокарбонат (по 0,5—1 г несколько раз в сутки).
В механизме развития хронических гастритов с сохраненной и повышенной секреторной активностью желудочных желез важная роль принадлежит нервно-рефлекторному фактору. Поэтому оправдано назначение холинолитических средств и других препаратов, оказывающих воздействие на нервную систему. Холинолитические препараты блокируют холинореактивные системы. По механизму действия холинолитики можно разделить на следующие группы:
- препараты, обладающие атропиноподобным действием, т. е. блокирующие периферические синапсы постганглионарных парасимпатических нервов;
- препараты, блокирующие синапсы вегетативных ганглиев;
- препараты, оказывающие курареподобное действие, т. е. блокирующие периферические нервномышечные синапсы двигательных нервов. Препараты этой группы холинолитиков не используются в терапии хронических гастритов;
- холинолитики центрального действия, блокирующее действие которых оказывается на уровне межнейронных синапсов центральной нервной системы.
Кроме того, в соответствии с делением холинорецепторов на М-холинорецепторы (мускариночувствительные) и Н-холинорецепторы (никотиночувствительные) все холинолитические препараты подразделяют на вещества с преимущественным Мили Н-холинолитическим действием. Блокируя холинорецепторы, препараты холинолитического действия делают их нечувствительными к действию ацетилхолина. Одним из следствий подобной блокады является снижение секреторной активности желудочных желез. Кроме того, ряд холинолитических препаратов оказывает спазмолитическое действие. Этим объясняется широкое применение холинолитиков в комплексной терапии хронических гиперацидных гастритов.
Из препаратов холинолитического действия назначают: атропин (внутрь 0,1%-ный раствор атропина сульфата по 5—8 капель 2—3 раза в день за 30—40 мин до еды или через час после еды; под кожу по 0,5—1 мл 0,1%-ного раствора 1—2 раза в день за 30— 40 мин до еды).
Препараты белладонны: экстракт белладонны густой — по 0,01—0,015 г 3 раза в день; настойка красавки — по 5—10 капель 3 раза в день; бекарбон — по 1 таблетке 2—3 раза в день; бепасал — по 1 таблетке по 2—3 раза в день; беллалгин — по 1 таблетке 2—3 раза в день после еды; белластезин — по 1 таблетке 2—3 раза в день; павестезин — по 1 таблетке 2—3 раза в день; таблетки желудочные с экстрактом красавки — по 1 таблетке 2—3 раза в день и др.
Препараты платифиллина: платифиллина гидротартрат — внутрь по 1 таблетке 2— 3 раза в день, по 10 капель 0,5%-ного раствора 2 раза в день или подкожно по 1—2 мл 0,2%-ного раствора 2—3 раза в день; палюфин — по 1 таблетке 2—3 раза в день и др.
Хороший эффект при гастралгии оказывает Н-холинолитик ганглерон, который, наряду с болеутоляющим эффектом, повышает содержание в желудочном соке мукопротеида и у ряда больных усиливает моторную функцию желудка. Ганглерон принимают внутрь в капсулах по 0,04 г 3—4 раза в день до еды или прибегают к его внутривенному введению (подкожно или внутривенно по 2 мл 1,5%-ного раствора 3 раза в день). Из препаратов ганглиоблокирующей группы можно назначить кватерон. Его принимают внутрь по 0,03 г 3—4 раза в день.
Следует отметить, что существует определенная зависимость между степенью морфологических изменений в слизистой оболочке желудка, наблюдаемых при хроническом гастрите, и эффективностью применения холинолитических препаратов. Отмечено, что назначение этой группы лекарственных веществ приносит лучшие результаты при поверхностном гастрите. Эффективность применения препаратов, обладающих холинолитическим действием, значительно ниже у больных с атрофическими процессами
в слизистой оболочке желудка. Перечень холинолитических препаратов, применяемых при хронических гиперацидных гастритах, можно продолжить. Хорошим эффектом снижения кислотопродуцирующей активности желудочных желез обладает М-холинолитик — гастрозем. Препарат принимается внутрь по 25 мг перед едой утром и вечером, в течение 2—3 недель. Назначение гастрозема противопоказано в первом триместре беременности. Снижение кислотопродукции желудочных желез за счет блокады Н-холинорецепторов вызывает гистодил. Препарат назначается внутрь по 200 мг 3 раза в день во время еды и дополнительно на ночь 400 мг в течение 4—6 недель. При недостаточной эффективности суточную дозу препарата можно увеличить до 400 мг 4 раза в день. Блокаду Н-холинорецепторов с последующим снижением кислотности желудочного сока вызывает холинолитик фамосан. Препарат назначается внутрь по 40 мг на ночь в течение 4—6 недель, затем по 20 мг на ночь.
Н-холинолитический эффект оказывает препарат ранисан. Он назначается для снижения гиперсекреторной активности желудочных желез. Рекомендуется принимать ранисан внутрь по 1 таблетке 2 раза в день (утром и вечером). Курс лечения продолжается от 4 до 6 недель. Препарат можно назначать в качестве профилактического средства, предупреждающего возникновение обострений хронического процесса. С этой целью ранисан следует назначать по 1 таблетке 1 раз в день — на ночь.
Ингибирование базальной и стимулированной секреции соляной кислоты в желудке за счет блокады Н-холинорецепторов вызывает препарат гистак. При гиперацидных гастритах он назначается внутрь по 300 мг перед сном или по 150 мг 2 раза в день (утром и вечером). Курс лечения продолжается в течение 4—8 недель. Предусматривается применение препарата для профилактики обострений. В этом случае он назначается по 150 мг 1 раз в день перед сном.
Из группы препаратов, обладающих Н-холинолитическим действием, для борьбы с гиперацидностью желудочного сока можно также назначать следующие лекарственные средства: зоран (внутрь после еды по 1 таблетке 2 раза в день); квамалел (внутрь по 40 мг перед сном или по 20 мг 2 раза в день — утром и вечером в течение 4—8 недель; далее поддерживающая доза 20 мг принимается на ночь в течение 4 недель); либракс (внутрь по 1 драже 3—4 раза в день за 30 мин до еды, запивая жидкостью); нейтронорм (внутрь в начальной дозе 0,2 г 3 раза в день во время еды и 0,4 г перед сном; при необходимости дозу можно увеличить до 0,4 г 3 раза в день и по 0,4 г перед сном); ранигаст (внутрь вне зависимости от приема пищи по 150 мг 2 раза в день в течение 4—8 недель); рэнкс (внутрь по 150 мг 2 раза в день, в течение 4—6 недель); симесан (внутрь по 200 мг 3 раза в день и 400 мг перед сном).
Можно рекомендовать назначение М-холинолитика пирегексала (внутрь в первые 2— 3 дня назначают по 50 мг 3 раза в день за 30 мин до еды, затем 2 раза в день по 50 мг; курс лечения длится 4—6 недель). Так как в развитии хронических гастритов важную роль играет патология нервной системы больного, помимо холинолитиков, в комплекс терапевтических средств следует включать препараты, способствующие нормализации нарушенной нервной регуляции: бромиды, кофеин, беллоид, белласпон и др.
Понижению повышенной возбудимости коры головного мозга и подкорковых центров, а также подавлению патологических рефлексов со слизистой оболочки желудка способствует назначение следующих препаратов: фенобарбитала (внутрь по 0,03 г 1— 3 раза в день); бромистого натрия — внутривенное введение 10 мл 10%-ного раствора. На курс 10—15 вливаний; новокаина — внутривенное введение 10 мл 0,5%-ного раствора. На курс 15—20 вливаний.
Назначаются препараты, оказывающие седативный и снотворный эффект: валериана (в виде настоя по 1—2 ст. л. 3—4 раза в день или настойки — по 20—30 капель 3—4 раза в день); успокоительный чай; ноксирон — по 0,1—0,2 г; этаминал-натрий — по 0,1 г; фанодорм — по 0,1 г. Хороший эффект оказывает назначение транквилизаторов: седуксен — по 0,005 — 0,01 г 2 раза в день; мепротан — по 0,1 г 2 раза в день; эуноктин — по 0,005—0,01 г за полчаса до сна; триоксазин — по 0,3 г; метамизил — по 0,001 г; амизил — по 0,001 г; элениум — по 0,005 г 2 раза в день.
В комплексную терапию включается назначение противоспаcтических средств: папаверина гидрохлорид — по 0,05 г 2—3 раза в день внутрь или 1 мл 3%-ного раствора подкожно; но-шпа — по 1—2 таблетке 2—3 раза в день внутрь или по 2—4 мл 2%-ного раствора внутримышечно; ганглиоблокаторы и т. д.
Следует назначать препараты, нормализующие метаболические процессы: витамины, белковые гидролизаты, гормональные препараты, метилурацил.
Из витаминных препаратов особенно важную роль в терапии хронических гастритов играют витамины группы В, витамины А и U. Наиболее обоснованным является комплексное назначение витаминов разных групп в течение 25—30 дней с повторением курса витаминотерапии 1 раз в 3—4 месяца.
Из белковых гидролизатов назначают аминопептид или гидролизин Л-103. Препараты назначаются внутривенно по 200—250 мл. На курс предусматривается 4—5 вливаний.
Метилурацил назначают по 1 г 3—4 раза в день. Курс лечения длится от 30 до 40 дней. В ряде случаев показано назначение гормональных препаратов: неробол (по 10 мг в сутки в течение 2—3 недель), ретаболил (0,025—0,05 г внутримышечно 1—2 раза в неделю), метиландростендиол (0,025 г под язык 2—3 раза в день) и др.
Лечение хронических гастритов с секреторной недостаточностью должно быть комплексным. Оно включает диетотерапию, назначение медикаментозных средств, фитотерапию, физио- и бальнеологические процедуры. При назначении лечения следует учитывать стадию заболевания (обострение, ремиссия) и наличие сопутствующих заболеваний.
В стадии обострения больному назначаются постельный режим и лечебное питание, подробно описанное в разделе «Особенности диетотерапии гастритов с секреторной недостаточностью».
Щадящий пищевой режим назначается на короткое время. Далее переходят к следующей стадии диетического лечения — сокогонной диете. Чрезвычайно важным является прием пищи в определенные часы дня, в спокойной обстановке.
Большое значение имеет запрещение курения и приема алкогольных напитков. Назначается заместительная терапия: натуральный желудочный сок (по 1—2 ст. л. 2—3 раза в день во время или после еды), ферментные препараты.
Из ферментных препаратов применяют пепсин (по 1—2 ст. л. 2—3 раза в день во время еды), ацидин-пепсин (по 0,5 г 3—4 раза в день во время или после еды; таблетку перед приемом растворить в 1/4—1/2 стакана воды); пепсидил (по 1—2 ст. л. 3 раза в день во время еды); абомин (по 1 таблетке 3 раза в день во время еды; курс лечения 1—2 месяца. При необходимости разовую дозу увеличивают до 3 таблеток, а курс — до 3 месяцев). При ахилии хороший терапевтический эффект наблюдается при назначении панкреатина (по 0,5—1 г от 3 до 6 раз в день перед приемом пищи; запивать боржоми или водой с гидрокарбонатом натрия). При анацидных и гипоацидных хронических гастритах назначают оразу (препарат содержит комплекс аминолитических и протеолитических ферментов, получаемых из культуры гриба Аспергиллус) — по 1/2—1 ч. л. гранул 3 раза в день, во время или после еды. Длительность курса — 2—4 недели.
К средствам заместительной терапии, применяемой при гипоацидных и анацидных гастритах, относятся также солизим (липолитический ферментный препарат, гидролизующий животные и растительные жиры; назначается по 40 тыс. ЛЕ — 2 таблетки 3 раза в день во время или после еды в течение 3—4 недель); панзинорм (комплексный ферментный препарат, назначается по 1 драже во время еды 3 раза в день, запивается небольшим количеством жидкости; при недостаточной эффективности дозу увеличивают до 2 драже 3 раза в день). Хороший терапевтический эффект наблюдается при назначении фестала (по 1—2—3 драже во время или сразу после еды), дигестала (по 1—2 драже 3 раза в день во время или после еды), котазим-форте (по 1 таблетке 3 раза в день во время или после еды); мезим-форте (по 1—3 драже перед приемом пищи).
Рекомендуется назначение мексазы (препарат обладает ферментативным и антибактериальным действием; назначается во время или непосредственно после еды с небольшим количеством воды по 1—2 драже 3 раза в день; курс лечения при обострениях — 2— 5 дней, во время ремиссии — 2—3 недели), холензима (после еды по 1 таблетке 1—3 раза в день); витогепата (внутримышечно по 1—2 мл в день, курс 15—20 дней). Заживлению пораженной слизистой оболочки желудка и устранению боли в желудке способствует применение метилметионинсульфония хлорида (витамин U). Препарат назначают по 0,1 г (2 таблетки) 3—5 раз в день после еды. Курс лечения продолжается от 30 до 40 дней. При необходимости курс повторяют.
Рекомендуется назначение следующих витаминных препаратов: цианокобаламина (витамин В12; назначается по 30—60 мкг в день или по 100 мкг через день в течение 20— 30 дней); никотиновой кислоты (витамин РР; назначается по 0,02—0,05—0,1 г 2—3 раза в день в течение 15—20 дней), никотинамида (по 1 таблетке — 0,025 г 2 раза в день, или парентерально — по 1—2 мл 1%-ного раствора или 2,5%-ного раствора внутримышечно или подкожно).
Применение никотиновой кислоты у больных гипоацидным и анацидным гастритами способствует повышению количества свободной соляной кислоты в желудочном соке. Стимулирующим действием на кислотообразующую функцию желудка обладает также пиридоксин (витамин В6), причем это действие выражено сильнее при непосредственном поступлении препарата в желудок, чем при его парентеральном введении. Суточная доза витамина В6 составляет 25—100 мг.
У больных ахилическим гастритом наблюдается значительный недостаток аскорбиновой кислоты, так как в бескислотном желудочном содержимом она разрушается. Дневная потребность в аскорбиновой кислоте при ахилическом гастрите повышается в 2 раза по сравнению с нормой и составляет около 100 мкг.
Поэтому в комплекс терапевтических назначений следует обязательно включать внутривенное или пероральное введение аскорбиновой кислоты. Целесообразно перед приемом развести аскорбиновую кислоту в лимонном соке, который повышает ее резорбцию. Препарат назначается в следующих дозах: внутрь по 1—2 таблетке (0,005— 0,01 г) 2—3 раза в день или внутримышечно по 1 мл 5%-ного раствора.
Витаминные препараты целесообразно назначать в комплексе друг с другом в течение 25—30 дней с повторением курса витаминотерапии один раз в 3—4 месяца.
При гастралгиях следует прибегать к назначению холинолитических препаратов: платифиллина (по 1—2 мл 0,2%-ного раствора подкожно, по 0,003—0,005 г или по 10—15 капель 0,5%-ного раствора внутрь 2—3 раза в день; курс лечения длится от 10 до 20 дней); атропина (по 6—15 капель 0,1%-ного раствора внутрь 2—3 раза в день за 30—40 мин до еды или через час после еды; 1 мл 0,1%-ного раствора внутримышечно до 3 раз в день); ганглерона (по 1 мл 1,5%-ного раствора внутримышечно до 3 раз в день или внутрь по 1 капсуле — 0,04 г 3— 4 раза в день); бензогексония (по 1 мл 2,5%-ного раствора подкожно 1 раз в день или по 1 таблетке — 0,1 г 3 раза в день за 1 ч до еды) и др.
Снятию болевого симптома способствует назначение спазмолитиков: папаверина гидрохлорида (по 1 таблетке — 0,04 г 3—4 раза в день); но-шпы (по 0,04—0,08 г — 1— 2 таблетке 2—3 раза в день или по 2—4 мл 2%-ного раствора внутримышечно) и др.
Так как в патогенезе заболевания важное место занимают нарушения процессов нервной регуляции, оправдано назначение бромидов, кофеина, белладонны, беллоида, белласпона, валерианы, пустырника, триоксазина и других средств, направленных на коррекцию патологических процессов в нервной системе.
При бессоннице оправдано назначение перед сном димедрола (по 0,05 г), ноксирона (по 1 таблетке), фенобарбитала (по 0,1— 0,2 г), родедорма (по 0,01 г) и других снотворных средств. Больным с декомпенсированными формами хронического гастрита с выраженной секреторной недостаточностью показано назначение гормональной терапии. Стероидные гормоны обладают выраженным противовоспалительным действием. Кроме того, их назначение положительно влияет на функциональную способность главных желез желудка, что проявляется в увеличении продукции пепсиногена, соляной кислоты, гастромукопротеина и других белковых фракций, вырабатываемых желудочными железами.
Из гормональных препаратов назначают АКТГ (по 10 ЕД 2 раза в день внутримышечно в течение 12—15 дней), преднизон (внутрь по 5 мг 3 раза в день, курс лечения составляет 12—15 дней). Лечение стероидными гормонами быстро устраняет боли и диспепсический синдром. Кроме того, применение стероидной терапии способствует появлению в желудочном соке ранее отсутствовавшего пепсина. Это происходит в результате воздействия гормонов на белковые фракции желудочного сока.
В качестве профилактических средств используют бальнео- и курортотерапевтические средства, фитотерапию и др.
Курортное лечение показано больным хроническим гастритом с пониженной и нормальной секреторной и моторно-эвакуаторной функцией желудка вне фазы обострения. Основная задача при лечении больного хроническим гастритом с секреторной недостаточностью — предотвращение прогрессирования изменений слизистой оболочки желудка и восстановление ее структуры, улучшение тем самым ее функции, воздействие на воспалительный процесс в слизистой оболочке желудка, а также на функцию других органов пищеварения, как правило вовлеченных в патологический процесс при этом заболевании. Это достигается применением питьевых минеральных вод, бальнеогрязелечения, физиотерапевтических факторов, диетического питания, лечебной гимнастики и т. д.
Назначение питьевых минеральных вод направлено на стимуляцию секреторной функции желудка, нормализацию ее моторики, улучшение функций печени, поджелудочной железы, кишечника. В наибольшей степени этому способствуют средне- и высокоминерализованные хлоридные натриевые, гидрокарбонатные натриевые воды, особенно содержащие углекислоту.