ЛЕПРА — Медицинский справочник
Содержание страницы
Определение
Лепра (синонимы: болезнь Хансена, хансениаз, хансеноз, проказа, финикийская болезнь; устаревшие названия: скорбь, северная болезнь (якуты), крымская болезнь, крымка, черная немочь, лисья короста, ленивая смерть, болезнь святого Лазаря) — хроническая генерализованная инфекционная болезнь человека, вызываемая микобактериями лепры, характеризующаяся поражением тканей эктодермального (наружного слоя кожи) происхождения, периферической нервной системы и внутренних органов.
Лепра относится к числу древнейших известных заболеваний человека. В европейских странах лепра впервые встречается в V— III в. до н. э. прежде всего в Греции и Италии, куда она была завезена из Египта, Финикии и стран Азии в результате развития торговых связей, войн и других передвижений народов. Распространению лепры в Европе способствовал массивный занос ее в I в. до н. э. римскими солдатами Помпея, возвращавшимися из длительных походов в страны Юго-Восточной Азии. В Южную и Центральную Америку лепра была занесена европейцами в XVI—XVII вв. В первых упоминаниях о лепре европейских авторов (Аристотель, IV в. до н. э.) болезнь называлась монтиазис. Наиболее полно клинические симптомы заболевания описаны в Европе во II в. врачами Аретеем и К. Галеном, который выделил шесть основных признаков лепры: воспаление кожи, язвы, утолщение нижних конечностей, львиное лицо, выпадение волос, мутиляции.
В Европе болезнь длительное время фигурировала под названием элефантиаз. Только в III в. христианский богослов Ориген (ок. 185—254 гг.) указал на то, что название элефантиаз соответствует библейскому названию «zaraath», а поскольку 70 толковников, переводившие Библию в III в. до н. э. на греческий язык, перевели термин «zaraath» словом «lepra», болезнь следует называть лепра.
Необратимая инвалидизация больных и неизвестность причин развития болезни на протяжении многих веков внушали человечеству ужас перед лепрой. Трагична была судьба больных: стать «прокаженным» в те годы означало гражданскую смерть, изгнание из общества.
В конце XIII в. и в начале XIV в. широко проводилась изоляция больных в специальные лечебные учреждения — лепрозории, являвшиеся в то время фактически местом пожизненного заключения больных. Попытки покинуть лепрозорий сурово наказывались, вплоть до смертной казни.
В 1871 г. норвежскому врачу Хансену удалось выделить из лепром своеобразные микроорганизмы, «коричневые тельца», которые в 1874 г. были признаны возбудителями лепры и получили название палочек Хансена. В 1961 г. японский лепролог Митсуда предложил лепроминовый тест, сыгравший большую роль в выявлении больных заразными формами лепры.
Даниэльссен и Бек (1847 г.) выделили две разновидности лепры: узловатую и анестетическую. В конце XIX в. появляется представление о смешанной, макуло-анестетической и вторично-нервной формах лепры. Вопросы классификации обсуждались на большинстве международных конгрессов по лепре. По каирской классификации различали два типа заболевания — лепроматозный и нервный, выделяя впоследствии три подтипа: нервно-пятнистый, туберкулоидный и нервно-анестетический. По гаванской классификации выделяли три типа заболевания: лепроматозный, туберкулоидный и недифференцированный. Лепрозный процесс рассматривается как непрерывный иммунологический процесс, при этом туберкулоидный и лепроматозный типы лепры — как полярные группы; кроме того, выделяют три промежуточные (пограничные) группы. Таким образом, классификация включает следующие основные группы лепры:
- ТТ — туберкулоидный тип (синонимы: полярный туберкулоид, полярная туберкулоидная группа);
- ВТ — погранично-туберкулоидная группа (пограничный туберкулоид);
- ВВ — пограничная лепра (пограничная группа);
- BL — погранично-лепроматозная группа (пограничный лепроматоз);
- LL — лепроматозный тип лепры (полярный лепроматоз — полярная лепроматозная группа).
Все группы отличаются характерными клиническими проявлениями, течением, прогнозом, а также эпидемиологической значимостью.
Этиология и эпидемиология
Возбудитель лепры — микобактерия лепры Гансена, относится к роду Микобактериум, семейству Микобактериумсее. Имеет вид прямой или слегка изогнутой заостренной палочки размером 1—1,5—6—8 × 0,2—0,5 мкм и нередко обладает утолщением на одном конце в виде посоха.
Возбудитель лепры человека был описан в 1874 г. норвежским врачом Г. Хансеном. Он выявил его в соскобе с поверхности разреза узла у больного узловатой лепрой. В 1879 г. немецкий микробиолог А. Нейссер предложил методы окраски бактерий лепры. Именно поэтому в литературе иногда возбудитель лепры описывается как микробактерия Хансена—Нейссера.

Возбудитель проказы (палочка Хансена)
Описаны различные морфологические варианты возбудителя, в том числе и фильтрующие формы. Жгутиков не имеет, спор не образует. В лепромах встречаются также зернистые, кокковидные, нитевидные, ветвистые, булавовидные, почкующиеся, гантелевидные формы возбудителя. По своим свойствам микобактерия лепры сходна с микобактерией туберкулеза и другими микобактериями (лепрамуриум, авиум) и актиномицетами. Как и другие микобактерии, микобактерии лепры грамположительны, окрашиваются по Цилю—Нельсену в красный цвет, в клетках тканей они выявляются в виде шаровидных плотных скоплений (глоби), в которых отдельные бактерии располагаются параллельно друг другу, что нередко сравнивают с видом сигарет в пачках («сигарные пачки»). Токсинов не образует. На известных питательных средах возбудитель лепры не растет. В трупах людей, умерших от лепры, возбудитель может сохранить свои тинкториальные и морфологические свойства в течение ряда лет, но быстро утрачивает жизнеспособность.
Лепра относится к малоконтагиозным инфекциям. Единственным резервуаром инфекции является больной человек, особенно страдающий лепроматозным типом этой болезни.
Поражаемость лепрой населения различных стран зависит прежде всего от социально-экономических факторов, материального уровня жизни, общей санитарной культуры.
Еще в конце XIX в. Шеффер установил, что больной туберкулезной формой лепры при кашле, чиханье и даже при разговоре выделяет в окружающее пространство большое количество микобактерий лепры. Высказывается мнение, что вероятность заражения находится в прямой зависимости от длительности и характера контакта.
Большинство исследователей допускают как воздушно-капельный путь передачи лепры, так и через кожу (например, имеются случаи заражения при нанесении татуировки). Кроме того, возбудитель лепры выделяется с молоком матери, семенной жидкостью и менструальной кровью, иногда с мочой и каловыми массами.
Механизм заражения лепрой окончательно не установлен. Наряду с воздушно-капельным и чрескожным путем передачи рассматриваются алиментарный и трансмиссивный пути передачи (посредством кровососущих насекомых). Трансплацентарный путь передачи инфекции, по-видимому, не имеет места: от больных лепрой матерей рождаются в основном здоровые дети, случаи врожденной лепры крайне редки.
Преобладающая форма болезни в тропических странах — малоконтагиозная туберкулоидная лепра. Лепроматозная форма болезни с большой частотой регистрируется в европейских странах. Противолепрозорные мероприятия включены в специальную программу ВОЗ по борьбе с тропическими болезнями.
Патогенез и патанатомия
Основным способом размножения микобактерий лепры является деление материнской клетки путем врастания поперечной перегородки. Микобактерия лепры является облигатным внутриклеточным паразитом тканевых макрофагов или ретикуло-эндотелиальной системы, проявляет выраженный тропизм к коже и периферическим нервам, но на последних стадиях развития процесса встречается также на многих других клетках и тканях организма.
В тканевой клетке микобактерии лепры размножаются только в цитоплазме, внутриядерный паразитизм для них не характерен.
Микобактерии в лепрозных клетках иногда отграничены от цитоплазмы клетки-хозяина фагосомной мембраной. На поздних стадиях инфекции паразитирование возбудителей лепры человека сопровождается нарушением строения эндоплазматического ретикулума и митохондрий клетки-хозяина.
Попавший в организм возбудитель лепры, преодолев слизистые барьеры, проникает в нервные окончания, в лимфатическую и кровеносную системы и медленно диссеминирует, не вызывая на месте внедрения видимых изменений (локализация входных ворот в виде «лепрозного шанкра» не установлена). При достаточной иммунологической резистентности макроорганизма возбудитель лепры либо погибает, либо вызывает персистентную латентную инфекцию, без явных клинических признаков. В других случаях развивается абортивная лепра, туберкулоидный или лепроматозный тип болезни. При неустойчивой резистентности организма развивается недифференцированный тип проказы, который может переходить в лепроматозный или туберкулоидный тип. О степени аллергизации организма к возбудителю лепры и, следовательно, о возможности развития того или иного варианта заболевания можно судить по лепроминовой пробе (реакция Митсуда), которая обычно положительна у больных туберкулоидной лепрой и у здоровых лиц, но отрицательна у больных лепроматозной лепрой.
При туберкулезной и недифференцированной лепре патологическая картина развивается в кожных покровах и периферических нервах, а при лепроматозной поражение распространяется на слизистые оболочки верхних дыхательных путей, глаза, различные внутренние органы, костную систему.
В гранулеме лепроматозного типа образуются крупные клетки с вакуолизированной цитоплазмой («пенистые», лепрозные клетки); обнаруживаются лимфоциты, плазмоциты, фибробласты и различные включения. В цитоплазме «лепрозных» клеток выделяются компактные скопления возбудителя. В пораженных тканях определяются отложения иммунных комплексов.
Туберкулоидная гранулема образуется из эпителиоидных и гигантских клеток в центре, а по окружности из лимфоцитов. В зоне поражения изменены нервные окончания, расширены сосуды, определяется отек. Количество микобактерий лепры незначительно, или они не обнаруживаются. При туберкулоидной лепре, во многих случаях пограничной лепре в развитии поражения нервов важную роль играет клеточный иммунитет. При недифференцированной лепре очаги поражения состоят преимущественно из лимфоцитов, образующих периневральный инфильтрат. В нервах развиваются дегенеративные и дистрофические изменения в виде вздутий и утолщений, нервные стволы обызвествляются. Вследствие этого появляются амиотрофии, контрактуры конечностей. Резорбция, секвестрация костного скелета приводит к мутиляциям (лепре мутилянс).
Клиническая картина
Инкубационный период при лепре составляет в среднем 3—7 лет. Известны случаи удлинения инкубационного периода до 15— 20 лет и более. Редко инкубационный период составляет несколько месяцев. Продромальные явления (предшествующие заболеванию) обычно отсутствуют. Заболевание, как правило, развивается медленно.
Туберкулоидный тип лепры
При туберкулоидном, наиболее доброкачественном типе болезни поражается кожа, реже — периферические нервные стволы и редко — внутренние органы.
В типичных случаях высыпания бывают преимущественно на коже туловища и конечностей и состоят из мелких папул и бугорков.
Кожные проявления в зависимости от стадии развития болезни имеют вид одиночных пятен или папулезных высыпаний, бляшек, бордюрных или саркоидных элементов. Пятна при ранней туберкулоидной лепре гипопигментные или слегка эритематозные, с четко очерченными краями. В дальнейшем по краю пятен появляются мелкие полигональные красновато-синюшные плоские папулы, они быстро сливаются в сплошные несколько возвышающиеся над уровнем кожи воспалительные бляшки, трансформирующиеся потом в бордюрные элементы. Поверхность бляшек гладкая, иногда шелушится. Наиболее типичными, классическими проявлениями развитой туберкулоидной лепры является большая эритоматозная бляшка с резко очерченным валикообразно поднятым краем и склонностью к периодическому росту. По мере увеличения бляшки центральная ее часть уплощается с появлением атрофии и гипопигментации. Это приводит к появлению больших кольцевидных сливающихся бордюрных элементов (фигурный туберкулоид). Ширина бордюра может колебаться от нескольких миллиметров до 2— 3 см и более. Наружный край его приподнят, внутренний уплощен. Размеры бляшек и бордюрных элементов могут быть от 10— 15 мм до обширных очагов, захватывающих большую часть спины, груди, поясницы. Расположение высыпаний обычно асимметричное, на любом участке тела.
Одной из разновидностей поражения кожи при этой форме лепры являются саркоидные (моноидные) образования размером от 2—3 мм до 2—3 см красно-бурого цвета с четкими границами и гладкой поверхностью, склонные к группированию, локализующиеся обычно на лице и конечностях, реже на туловище. При регрессе всех элементов на их месте остаются гипопигментные пятна или участки атрофии кожи.
Поражение периферической нервной системы и обусловленные этим сенсорные, трофические и вазомоторные нарушения выявляются очень рано. В очагах поражения отмечается расстройство температурной, болевой и тактильной чувствительности, выпадение пушковых волос, изменение пигментации, нарушение самоотделения, сухость кожи, иногда гиперкератоз. Зона расстройства температурной и болевой чувствительности выходит за 0,5—1,5 см за видимые границы высыпания, а нарушение тактильной чувствительности и потоотделения регистрируется только в пределах высыпных элементов. На ранней стадии нередко отмечается диссоциация нарушений чувствительности, в отдельных случаях возможно кратковременное повышение всех видов чувствительности, а затем полная анестезия. В дистальных отделах конечностей могут быть нарушены все виды чувствительности. Вокруг бляшек и пятен можно обнаружить утолщенную поверхностную веточку кожного нерва, чего не бывает при лепроматозном типе лепры. Поражения нервных стволов выражаются в диффузном или четкообразном их утолщении, болезненности, а иногда в развитии коллективационного некроза в местах, наиболее уязвимых для микобактерий лепры. Обычно вначале поражается нервный ствол, в зоне иннервации которого располагаются бляшки. Без лечения поражение нервов развивается по типу полиневрита. В результате поражения крупных стволов периферической нервной системы развиваются парезы и параличи, трофические язвы, контрактуры пальцев, атрофия мелких мышц, изменение костей, мутиляции и другие изменения кистей и стоп. Часто встречается поражение лицевого нерва, что сопровождается лагофтальмом и парезом мышц лица (маскообразное лицо). Другие черепные нервы в процесс вовлекаются редко.
В запущенных случаях могут нарушаться рефлексы с пяточных (ахилловых) сухожилий и сухожилий трехглавой мышцы. Проприоцептивная чувствительность, как правило, не страдает.
Выделяют реактивный туберкулоид и туберкулоидную реактивацию. Реактивный туберкулоид развивается как первичное заболевание или вследствие превращения пятен недифференцированной лепры. При нем высыпания в виде красных блестящих бляшек могут встречаться и на волосистой части головы, на ладонях и подошвах, оставляя после рассасывания атрофические следы. При туберкулоидной реактивации происходит обострение имеющихся туберкулоидных высыпаний, которые приобретают ярко-красную окраску и могут перейти в пограничный (туберкулоидная лепра) тип. В очагах поражения нередко обнаруживаются микобактерии лепры.
Лепроматозный тип лепры
Лепроматозный тип отличается большим разнообразием клинических проявлений на коже (нечеткие метки, инфильтраты, бляшки, узлы), ранним вовлечением в процесс слизистых оболочек, внутренних органов и более поздним — нервной системы, труднее поддается лечению. Заболевание начинается с появления на лице и дистальных отделах конечностей эритематозных пятен без четко выраженных границ. В дальнейшем кисти и стопы становятся подушкообразными, на коже лица развиваются инфильтраты, глубокие складки.
Высыпания на коже чаще представлены многочисленными эритоматозными или эритоматозо-пигментными пятнами, характерными признаками которых являются симметричное расположение, небольшие размеры и отсутствие четких контуров. Наиболее часто пятна локализуются на лице, разгибательных поверхностях кистей, предплечий и голеней, а также на ягодицах. Поверхность их гладкая и блестящая. Со временем первоначальный красный цвет пятен приобретает бурый или желтоватый (медный, ржавый) оттенок. Чувствительность и потоотделение в пределах пятен не нарушены. В течение длительного времени (месяцы, годы) пятна остаются без изменений, иногда исчезают, но чаще трансформируются в инфильтраты или лепромы.
При развитии инфильтрата пятна приобретают вид ограниченных бляшек или значительных участков поверхностной инфильтрации кожи без четких границ, постоянно переходящих во внешне неизмененную кожу. Развитие пареза сосудов и гемосклероза обусловливает бурый или синюшно-бурый цвет инфильтрата. Инфильтрация кожи сопровождается усилением функции сальных желез, в результате чего кожа в местах поражений становится жирной, блестящей, лоснящейся. Расширение фолликулов пушковых волос и выводных потоков потовых желез придает коже вид апельсиновой корки. Потоотделение в области инфильтратов сначала снижается, а в поздних стадиях полностью прекращается.
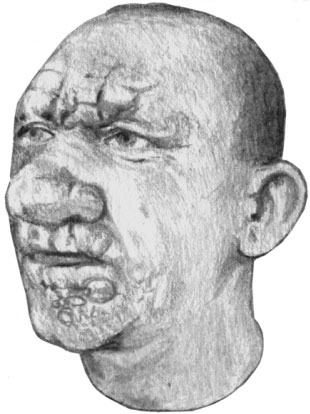
Лепра. Лепроматозный тип
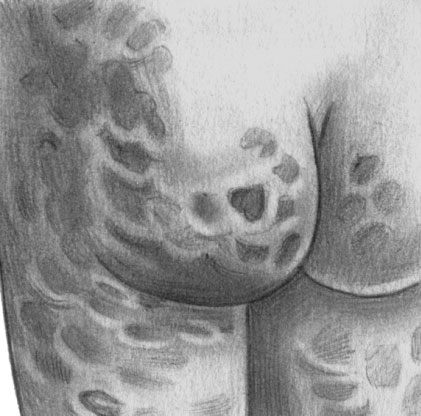
Лепра. Пятнистые поражения кожи (лепрозы)
На ранних стадиях процесса рост пушковых волос не нарушается, в более поздние периоды (3—5 и более лет) наблюдается выпадение бровей (начиная с наружных сторон) и ресниц, а также пушковых волос на участках инфильтрации кожи, возможно выпадение волос бороды, усов. При диффузной инфильтрации кожи лица естественные морщины и складки углубляются, надбровные дуги резко выступают, нос утолщается, щеки, губы и подбородок имеют «дольчатый» вид — «львиная морда». Волосатая часть головы, внутренние части век, подмышечные ямки, как правило, не поражаются (иммунные зоны), но при распространенном процессе в этих зонах выявляются гистопатологические изменения, характерные для лепроматозной формы лепры. В области инфильтратов часто уже на ранних стадиях появляются одиночные или множественные бугорки и узлы (лепромы), размеры которых варьируются от 1—2 мм до 2—3 см. Лепромы чаще локализуются на лице (надбровные дуги, лоб, крылья носа, подбородок, щеки), мочках ушных раковин, а также на кистях, предплечьях, локтях, реже — на бедрах, ягодицах, спине. Они редко отграничены от окружающей кожи, безболезненны, в скарификатах с них при микроскопическом исследовании обнаруживаются микобактерии лепры.
Лепромы могут быть дермальными или гиподермальными. Гиподермальные лепромы вначале выявляются пальпаторно, но в дальнейшем они достигают дермы и становятся видимыми. Дермальные лепромы вначале имеют вид овальных папул, постепенно превращаясь в бугорки красноваторыжеватого цвета, возвышающиеся в виде полушарий над уровнем кожи. Поверхность их гладкая, лоснящаяся, часто испещрена телеангиэктазиями, иногда шелушится. Из плотновато-эластичных они становятся более мягкими, а в редких случаях фиброзного перерождения — очень плотными. Иногда они подвергаются рассасыванию, оставляя после себя пигментированное, несколько запавшее пятно. Наиболее частым исходом лепромы при отсутствии лечения является изъязвление. Процесс развивается вяло, торпидно, без выраженных воспалительных явлений и заканчивается образованием небольшого гипопигментного рубца. Реже наблюдается быстрый распад лепром, начинающийся с поверхности или центра узла с образованием неглубоких, длительно не заживающих язв, которые могут сливаться, образуя обширные язвенные поверхности. Края язв крутые или подрытые, инфильтрированные, несколько возвышаются над окружающей кожей, могут быть болезненными, впоследствии становятся омозолелыми. Дно язв покрыто серовато-желтым налетом. После заживления остается ровный, слегка запавший, гипохромический, иногда келоидный рубец.
Во всех случаях поражаются слизистые оболочки носа, а в запущенных случаях — слизистые оболочки полости рта, гортани, а также спинка языка и красная кайма губ. Ринит, носовые кровотечения нередко встречаются еще до появления кожных поражений. Слизистая оболочка носа гиперемирована, отечна, с небольшими эрозиями; в дальнейшем появляются лепромы, инфильтрация, массивные корки, резко затрудняющие носовое дыхание. Распад лепром, расположенных на хряще перегородки носа, приводит к ее перфорации и деформации носа. В запущенных случаях возможно изъязвление лепром на слизистой оболочке мягкого неба. Поражение области голосовых связок может привести к резкому сужению голосовой щели, афонии.
Отмечаются специфические поражения органа зрения: поражаются передний отдел глазного яблока и веки, чаще всего встречаются эписклериты (см. Склерит), очаговый кератит (см.), иридоциклиты (см.), помутнение хрусталика, а также коньюнктивиты (см.) и блефариты (см.).
Развитие эписклеритов начинается с появления у лимба роговицы гиперемии, на месте которой образуется диффузный инфильтрат или небольшая (диаметром 2—4 мм) лепрома. В нелеченных случаях эписклеральные лепромы увеличиваются, могут прорастать в радужку и ресничное тело. Кератиты характеризуются появлением мелких белых (просовидных) лепром на фоне очагового помутнения роговицы. В дальнейшем лепромы увеличиваются, изъязвляются, в роговой оболочке появляются сосуды (лепрозный паннус), кератит становится диффузным, распространяется на всю роговицу. В запущенных случаях возможно поражение радужки (гипертрофия пигментного зрачкового ободка, распад пигмента, явления ирита, с перикорнеальной инъекцией сосудов, светобоязнью, болями). Появление мелких лепром и отложение фибринозного экссудата в виде белых хлопьев и нитей на поверхности радужки приводят к деформации зрачка и нарушению аккомодации. На веках могут локализоваться диффузные инфильтраты и лепромы, что приводит к выпадению ресниц. Особенностью лепрозного конъюнктивита является отсутствие отделяемого и слабовыраженного явления раздражения.
При лепроматозном типе лепры специфический процесс часто поражает периферическую нервную систему, лимфатические узлы, печень, стенки большинства кровеносных сосудов, яички. Бедренные, паховые, поднижнечелюстные, подмышечные и другие лимфатические узлы (кроме грудных и брыжеечных) увеличены, плотной консистенции.
Поражение периферической нервной системы проявляется достаточно поздно и развивается, как правило, по типу симметричного плеврита. Нарушение чувствительности в зоне кожных высыпаний долгое время отсутствует, но со временем оно всегда появляется. Осевые цилиндры нервов сравнительно устойчивы к развитию в них лепрозного инфильтрата, чем объясняется довольно длительное сохранение его функции. Однако в дальнейшем наблюдается инфильтрация лепрозными клетками всего поперечника нервного ствола, по мере развития которой теряется чувствительность до полной анестезии. Пораженные нервные стволы уплощенные, плотные, гладкие. На очень поздних стадиях неврита, кроме расстройств чувствительности, развиваются различные трофические и двигательные нарушения (лагофтальм, парез жевательной и мимической мускулатуры, прободающие и трофические язвы стоп). Глубокие виды чувствительности, а также сухожильные и надкостничные рефлексы обычно сохраняются без нарушения.
Хронические гепатиты выявляются довольно рано, они имеют склонность к обострениям, особенно в период реактивных фаз. Печень может быть увеличена, иногда болезненна, отмечаются различные нечетко выраженные функциональные нарушения (см. Гепатит), обусловленные наличием мелких, просовидных лепром в парапортальных областях и дольках печени.
Орхит (см.) и орхоэпидимит характеризуются хроническим течением с последующим нарушением функции яичек (инфантилизм и гинекомастия). Иногда при распространении лепроматозной формы наблюдаются нарушения менструального цикла.
При этой форме, как и при других формах лепры, наблюдаются изменения ногтей: они становятся тусклыми, сероватыми, утолщенными и изрезанными продольными бороздками, ломкими, легко отслаиваются, крошатся.
Стертые и атипичные формы лепроматозного типа
К стертым формам относятся одиночные пятна, инфильтраты и лепромы (абортивное течение), а также очень мелкие лепромы, развивающиеся вокруг фолликулов пушковых волос (фолликулярные лепромы). Из атипичных проявлений описаны ихтиозиформные, склеродермоформные, пеллагроидные, эризипелоидные, лихеноидные, герпетиформные, псориазиформные высыпания, гистоидная лепра и лепра Лусио.
Гистоидная лепра клинически характеризуется особой четкостью границ и обрывистыми краями элементов (бляшек и узлов), на которых нередко бывают шелушение, точечные вдавления в центре.
Лепра Лусио (синонимы: лепра Лусио Альварадо, диффузная лепроматозная лепра, диффузная лепра Лусио—Лапати, пятнистая диффузная лепра) — это распространяющаяся на все тело диффузная форма без отдельных пятен, бляшек и лепром.
Кожа становится блестящей и напряженной, как при склеродермии. Волосяной покров иногда отсутствует. Диффузная инфильтрация лица (лунообразное лицо), хриплый голос, отеки ног напоминают микседему (см.). Лепра Лусио характеризуется выраженной воспалительной реакцией и васкулитом, сопровождающимся тромбозом кожных кровеносных сосудов, что приводит к обширным изъязвлениям кожи. Васкулит встречается при других формах лепры, обычно не сопровождается тромбозом. Лепра Лусио сопровождается обширными изъязвлениями, называется лепрой святого Лазаря. На поздних стадиях лепры Лусио развивается ихтиоз (см.).
Встречается также так называемая сливная пятнистая лепроматозная форма лепры, при которой едва заметные гипопигментированные или эритематозные пятна, быстро сливаясь, образуют единое пятно, покрывающее всю кожу, за исключением иммунных зон. При этих разновидностях лепры решающим в диагностике является бактериологическое исследование скарификатов пораженной кожи, при которых обнаруживается большое количество микобактерий лепры.
Пограничные группы
В клинике пограничной лепры в той или иной мере выражены признаки обоих полярных типов (пограничные состояния).
При пограничной лепре кожные проявления, помимо сходства с основными группами, характеризуются типичными, не присущими полярным типам признаками: наряду с многочисленными асимметричными эритематозными пятнами, часто неправильной формы, с четкими границами или бляшками с отчетливым пологим краем и более выпуклой центральной частью, как правило имеют «пробитые» или «штампованные» пятна и бляшки, получившие название дырочек сыра. Это обусловлено появлением в центральной части высыпаний четко очерченных участков регресса. Элемент сначала принимает вид «перевернутого блюда», а затем возвышающихся над уровнем кожи округлых или полосовидных бордюрных элементов с четким обрывистым внутренним краем (в отличие от бордюрных элементов при погранично туберкулоидной лепре, где внутренний край уплощен). Как правило, такие бордюрные проявления приобретают фиолетовую окраску. Рядом с пятнистыми и бордюрными элементами обычно выявляются гроздья мелких высыпаний — сателлитов. Довольно рано развиваются множественные асимметричные поражения периферических нервных стволов. В самих высыпаниях выявляются умеренные нарушения чувствительности. Потоотделение на высыпаниях обычно не нарушено, пушковые волосы частично сохранены. Лепроминовая проба, как правило, отрицательная, реже слабоположительная.
При погранично-туберкулоидной группе кожные высыпания по внешнему виду, расположению и состоянию чувствительности очень напоминают проявления туберкулоидного типа лепры. Но при этом пятна и бляшки обычно маленьких размеров, множественные, встречаются элементы с нечеткими границами. Как правило, имеются утолщения периферических нервных столбов, нарушения чувствительности, потоотделения и роста пушковых волос, но по сравнению с туберкулоидной формой все эти проявления менее выражены. Реакция на лепромин слабоположительная или положительная.
При погранично-лепроматозной, как и при лепроматозной форме, основными элементами являются не имеющие отчетливых границ пятна, папулы, бляшки, диффузные инфильтраты и узлы. Основной отличительной особенностью погранично-лепроматозной группы является наличие «пробитых», «штампованных» высыпаний и округлых или полосовидных бордюрных элементов с приподнятыми внутренними краями. Характерно также наличие небольших вдавлений в центре некоторых папул и бляшек. Высыпания не столь множественны, как при лепроматозном типе лепры, нередко располагаются асимметрично. На некоторых элементах уже в ранней стадии выявляется снижение чувствительности. Функция потовых желез страдает, чаще нарушается и рост пушковых волос. Как и в случае пограничной лепры, при погранично-лепроматозной форме обычно выявляется утолщение периферических нервных стволов, что, в отличие от лепроматозного типа лепры, может предшествовать появлению высыпаний на коже.
Не развиваются также типичные для лепроматозного типа проявления, как выпадение бровей и ресниц, деформация носа, поражение глаз, изъязвление слизистой оболочки носа, «львиная морда». Реакция на лепромин всегда отрицательная. При бактериоскопии во всех кожных высыпаниях в большом количестве выявляются микобактерии лепры.
Диагностика и дифдиагностика
Ранняя диагностика лепры снижает вероятность инфицирования окружающих.
Основой для диагностики лепры является клиническая симптоматика. Диагностика поздних стадий лепры (множественные лепромы, выпадение бровей и ресниц, парезы, параличи, мутиляции, западание носа, «львиная морда») не представляет обычно затруднений, в то время как ранние проявления лепрозного процесса нередко трудно диагностируются, поскольку многие проявления лепры в этом периоде могут быть стертыми и атипичными.
Учитывая многообразие ранних дерматологических и неврологических проявлений лепрозного процесса, вполне оправданно во всех случаях высыпаний на коже (эритемы, гиперили гипопигментация, папулы, инфильтраты, бугорки, узлы) проводить дополнительное исследование больного с целью исключения лепры. Проявлять настороженность следует также при снижении или исчезновении чувствительности на отдельных участках кожного покрова, появлении парестезий, нерезко выраженных контрактур V, IV и III пальцев рук, снижении мышечной силы, начинающейся атрофии мышц, отечности кистей и стоп, при стойких поражениях слизистой оболочки носа, сопровождаемых носовыми кровотечениями, наличии трофических язв и др.
Для правильной диагностики процесса тщательно изучают внешний вид поражений, их число, расположение, степень нарушения чувствительности и состояние роста пушковых волос, наличие в высыпаниях и в соскобах со слизистой оболочки носа микобактерий лепры, а также результаты реакции на лепромин.
Наиболее точно при клиническом обследовании больного диагностируется лепроматозный тип лепры. При установлении остальных групп окончательный диагноз возможен только на основе результатов гистологического исследования. Установлено, что выявляемые гистологические изменения иммунологической реактивности опережают изменения в клинической картине на недели, месяцы, а иногда и 1—2 года. При этом необходимо тщательное изучение неврологического статуса, включая состояние болевой, тактильной и температурной чувствительности, бактериологическое, гистологическое, рентгенологическое обследование, постановку функциональных проб (с гистамином, с никотиновой кислотой, с горчичником, на потоотделение и др.).
При лепре поражаются главным образом кости дистальных отделов конечностей. Для лепроматозного типа основными рентгенологическими признаками являются единичные или множественные очаги специфической воспалительной деструкции (лепромы) и нервно-трофические изменения, характеризующиеся атрофией, остеопорозом (см.) и рассасыванием костной ткани. Лепромы чаще локализуются в губчатом веществе, реже в корковом веществе фаланг, пястных плюсневых костей. При разрушении ими суставных поверхностей происходит смещение дистально расположенных костей с образованием подвывиха или вывиха.
При туберкулоидном типе очаговая деструкция встречается довольно редко. Явление остеолиза как следствие нервно-трофических и сосудистых нарушений наблюдается при всех типах лепры, сопровождающихся полиневритами. Вначале эти изменения проявляются сглаженностью ногтевых отростков, расширением каналов, питающих кость, а в более поздних стадиях — ведут к мутиляции фаланг кистей и стоп. Концентрическая атрофия фаланг, являющаяся характерным признаком лепры, вызывает своеобразную деформацию костей в виде шахматной пешки.
Резорбция костей может вести к патологическим переломам, подвывихам, вывихам, анкилозам, частичному или полному отторжению костей. Изменения в костях стоп обычно более выражены вследствие присоединения остеомиелита, вызывающего секвестрацию, деструкцию костей, и ведут к глубокой инвалидности больного. Встречаются также периоститы и гиперостозы плюсневых метакарпальных, реже трубчатых костей предплечий и голеней.
Фармакодинамические (функциональные) пробы помогают выявить характерные для лепры очень ранние поражения периферической нервной системы, проявляющиеся, помимо нарушений поверхностных видов чувствительности, различными вазомоторными, секреторными и трофическими расстройствами. Наиболее широко применяется проба с гистамином, морфином или дионином. На исследуемый пораженный участок и на внешне не измененную кожу наносят одну каплю 0,1%-го водного раствора гистамина и через каплю делают небольшую царапину. Появляющаяся на месте царапины ограниченная эритема должна через 1—2 мин смениться рефлекторной эритемой диаметром в несколько сантиметров, в центре которой через несколько минут образуется волдырь или папула. Полностью все три фазы реакции (триада Льюиса) наблюдаются у здоровых людей, на пораженной коже у больных лепрой и на высыпаниях нелепрозной этиологии.
На поражениях лепрозного происхождения, т. е. при поражении нервных окончаний, рефлекторная эритема, развивающаяся по принципу аксон-рефлекса, отсутствует или выражена значительно слабее.
Лабораторная диагностика заключается в проведении бактериоскопического и гистологического исследования. Бактериоскопическое исследование имеет решающее значение для ранней диагностики лепры только при получении положительных результатов и особенно важно при подозрении на лепроматозный тип или погранично-лепроматозный тип. При туберкулоидном типе и погранично-туберкулоидном типе микобактерии могут не выявиться.
Обычно для бактериоскопического исследования берут соскоб со слизистой оболочки носа и скарификаты из пораженного участка кожи, а также кожи надбровных дуг, мочек ушных раковин, подбородка, дистальных отделов конечностей. Для взятия скарификата кожу зажимают двумя пальцами в складку, вдоль которой скальпелем делают небольшой надрез (глубиной 1—2 мм), и соскоб со стенок надреза переносят на предметное стекло, мазки окрашивают по Цилю—Нильсену для выявления микобактерий.
Лепру называют «великим имитатором», способным имитировать многие болезни кожи и периферической нервной системы. Из кожных болезней, клинические проявления которых сходны с лепрой, необходимо иметь в виду бугорковый сифилид, сифилитические гуммы (см. Сифилис), токсикодермию (см.), многоформную экссудативную эритему (см. Эритема эсскудативная многоформная), красный плоский лишай (см. Лишай красный плоский), туберкулезную волчанку (см. Туберкулез кожи), саркоидоз (см.), склеродермию, витилиго (см.), грибовидный микоз (см. Микоз грибовидный), ретикулезы кожи (см.), лейшманиоз (см.), узловатую эритему (см. Эритема узловатая), трофические и прободающие язвы различной этиологии (см. Язвы трофические), рожу, пеллагру (см.), пигментную крапивницу (см. Мастоцитоз) и др.
В странах тропического пояса дифференциальный диагноз лепры необходимо проводить с такими заболеваниями, как актиномикоз (см.), споротрихоз, бластомикоз (см.), онхоцеркоз (см.), пинта (см.), фрамбезия (см.). Определенные трудности могут встречаться при дифференциации лепры и тех поражений нервной системы, при которых имеются нарушения чувствительности, контрактуры, амиотрофии, мутиляции. К ним относятся сирингомиелия (см.), травматические невриты (см.), миелодисплазии (см.), акроостеолиз, невральная амиотрофия Шарко—Мари (см. Амиотрофия), гипертрофический неврит Дежерина—Сотта. При дифференциации с этими болезнями следует принимать во внимание, что у больных лепрой преобладают нарушения поверхностных видов чувствительности, тогда как двигательные функции и глубокая чувствительность сохраняются, поэтому атаксии у них нет. Поражения чувствительности при лепре никогда не развиваются по сегментарному типу. Не развивается также атрофия мышц плечевого пояса и проксимальных отделов конечностей. Центральная нервная система при лепре не поражается.
Следует учитывать, что лепра — это хроническое заболевание. При всех видах лепры могут наблюдаться острые или подострые активации процесса (реакции, реактивные фазы, обострения). Несмотря на неоднократные попытки унифицировать описание реактивных состояний при лепре, общепризнанной классификации их не существует. Чаще различают два типа реакций: реакции, сопровождающиеся переходом (трансформацией) болезни в другую классификационную группу (так называемые пограничные реакции), и реакции, не сопровождающиеся трансформацией процесса.
Пограничные реакции могут развиваться у больных туберкулоидным, погранично-туберкулоидным и погранично-лепроматозным типами лепры и субполярным лепроматозом, кроме лепроматозного типа лепры, и делятся на восходящие (обратные, оборонительные, реверсивные), при которых происходит трансформация в направлении туберкулоидного типа, и на нисходящие, сопровождающиеся сдвигами в направлении лепроматозного типа. Во второй группе реакций выделяется обострение типа лепрозной узловой эритемы, встречается только у больных лепроматозным и погранично-лепроматозным типом. Нередко реакции носят характер рожистого воспаления.
Основными признаками развития пограничной реакции являются быстрое видоизменение некоторых или всех имеющихся кожных высыпаний (покраснение, напряженность, блеск), местное, а иногда и общее повышение температуры, болезненность нервных стволов или зоны иннервации пораженного нерва, отек на лице и конечностях. Процесс распространяется также на лимфатические узлы, слизистые оболочки носа и полости рта, глаза, некоторые внутренние органы. Позже могут развиваться изъязвления высыпаний, некроз пораженных нервных стволов. Появление новых высыпаний чаще свидетельствует о нисходящем характере обострения. Однако окончательный вывод можно сделать только на основе гистологического исследования. При реверсивной реакции выявляются признаки усиления клеточного иммунитета: увеличение количества лимфоцитов, эпителиоидных и гигантских клеток и уменьшение числа микобактерий лепры (при нисходящей реакции — наоборот). При туберкулоидном типе реверсивная реакция может привести к выздоровлению. В соответствии с направлением трансформации при пограничных реакциях показатели лепроминовой пробы изменяются в сторону усиления при реверсивных реакциях и в сторону ослабления — при нисходящих реакциях.
При обострении лепроматозного типа лепры могут появиться новые высыпания, отечность лица и конечностей, возникают или обостряются невриты, поражения глаз, лимфатических узлов и внутренних органов, изъязвляются старые лепромы. Иногда в реактивной фазе лепроматозного типа появляются атипичные (уртикарные, лихеноидные, акнеформные, ихтиозиформные, фурункулоидные, розеолезные, пемфигоидные) высыпания. Чаще всего при этом встречаются обострения типа лепрозной узловатой эритемы, при которых появляются элементы, типичные для узловатой эритемы. Появившиеся ярко-красные узлы и бляшки могут быть болезненными, бледнеют при надавливании, иногда изъязвляются, температура в них заметно выше, чем в окружающей их коже.
Как правило, обострения лепроматозного типа сопровождаются повышением температуры, болями по ходу нервных стволов, в суставах и костях, расстройствами сна. Появление на высыпаниях шелушения свидетельствует о начале регресса реакций.
Обострение при лепре Лусио проявляется появлением на коже болезненных эритематозных бляшек, в центре которых развивается некроз (иногда перед этим появляется пузырь). В дальнейшем формируется темная корка (струп), отходящая через несколько дней. Особенно выражены изъязвления на ногах.
В основе реактивных состояний при лепре лежат изменения напряженности реакций гуморального и клеточного иммунитета.
Лепрозная узловатая эритема и другие реакции при лепроматозном и пограничнолепроматозном типах развиваются по типу феномена Артюса. Наличие в сыворотке больных лепроматозного типа большого количества изменяющихся антител или высокая концентрация в организме антител приводят к образованию иммунных комплексов антиген-антитело. Оказываясь в стенках сосудов и тканях, они вызывают развитие ответной аллергической реакции. Нередко при этом выявляется гломерулонефрит иммунного происхождения, а в сыворотке крови — отклонения в содержании комплемента.
Обострения при других видах лепры (туберкулоидный, погранично-туберкулоидный, пограничные типы) отражают изменения в интенсивности гиперчувствительности замедленного типа. С введением эффективной химиотерапии количество реакций (обострений) увеличилось. Факторами, способствующими развитию реактивных состояний, являются также сопутствующие заболевания, особенно инфекционные, психические перенапряжения, хирургические операции, иммунизации, беременность, роды и др.
Лечение
Больные подлежат лечению в специальных загородных больницах (лепрозориях).
Лечение больных лепрой — продолжительный и трудоемкий процесс. Больным назначают комплексную терапию, включающую общеукрепляющие и химиотерапевтические средства. Из последних наибольшее распространение получили сульфоновые препараты — дапсон и др. Дапсон назначают внутрь по 6—10 мг на 1 кг массы тела в неделю, что составляет для взрослого больного 50—100 мг в сутки, или внутримышечно по 300—400 мг препарата 2 раза в неделю, или 600 мг еженедельно. Больным туберкулоидным или погранично-туберкулоидным типом лепры и недифференцированной лепрой с бактериоскопическими негативными показателями достаточно суточной дозы 50 мг дапсона. Продолжительность курса лечения несколько лет.
При лепроматозной и погранично-лепроматозной лепре эффективно сочетание дапсона в полной дозировке с лампреном в дозе 100 мг в сутки или 100 мг три раза в неделю в течение 4—6 месяцев с последующим лечением одним дапсоном. Лампрен можно заменить рифампицином, назначаемым в суточной дозе 300—600 мг в течение двух недель и дольше. В процессе лечения больных лепрой нередко развиваются вторичные резистентные возбудители к дапсону, о чем свидетельствуют клинические и бактериоскопические рецидивы лепроматозной и пограничной лепры или отсутствие эффекта лечения на протяжении 3—6 месяцев. В таких случаях следует назначить больному рифампицин по 600 мг в сутки и лампрен до 100 мг в сутки ежедневно в течение 2—3 месяцев с последующим лечением одним лампреном. Для предупреждения вторичной резистентности микобактерий лепры к сульфонам рекомендуется начинать и продолжать лечение свежих случаев дапсоном в полной дозировке и проводить его регулярно без перерывов; больным лепроматозной и погранично-лепроматозной лепрой лечение следует начинать с комбинированной терапии. Следует заметить, что у ряда больных возбудитель лепры обнаруживается даже после 5—10 лет химиотерапии.
При лечении больных сульфонами назначают железо для профилактики анемии.
При туберкулоидной лепре раннее лечение сульфонами предотвращает возникновение деформаций. Больные иногда подвергаются лечению в течение всей жизни, так как наблюдаются рецидивы, частота которых пока неизвестна. При нарушении чувствительности (термической и тактильной) больные должны быть тщательно проинструктированы с целью предупреждения возможных повреждений.
Показана физиотерапия. Начинать ее нужно как можно раньше. Часто бывают нужны ортопедические мероприятия для корригирования деформаций, обусловленных повреждением периферических нервов.
При незначительном туберкулоиде редко отмечаются какие-либо серьезные реакции на лечение, в то время как при значительном туберкулоиде может наблюдаться усиление реакции, приводящее к поражению существующих кожных поражений, отеку окружающей ткани, сжатию периферических нервов и их болезненности, увеличению количества микробов, делающих больного временно заразным. Далее могут развиться параличи.
При лепроматозной форме обычным проявлением токсической реакции при лечении служит узловатая лепрозная эритема.
При выраженной реакции с развитием невритов, дерматозов и общими нарушениями лечение больных дапсоном прекращается, или назначают талидомед (по 300 мг в сутки) и лампрен (до 300 мг в сутки) в течение 2—3 месяцев, преднизолон (в начальной дозе 30 мг в сутки). После лечения кортикостероидами далее больному снова назначают дапсон, но в меньшей дозировке, или солапсон.
При иридоциклите, сочетающемся с узловатой лепрозной эритемой, в глаза закапываются 1%-ный раствор атропина (утром и вечером) и 1%-ный раствор гидрокортизона (каждый час до прекращения воспалительного процесса). Если больные не получают кортикостероидов внутрь, можно вводить субконъюнктивально от 5 до 8 мг гидрокортизона, растворенного в 0,3 мг стерильного изотонического раствора хлорида натрия. При наличии изъязвления роговицы кортикостероиды назначают с осторожностью и только в сочетании с антибиотиками.
Профилактика
В системе профилактических мероприятий лепры обязательны регистрация и учет больных. Больные подлежат госпитализации в лепрозории. Периодически осматривают членов семей заболевших, особенно детей, и проводят профилактические осмотры всех жителей населенных пунктов, неблагополучных по лепре. Среди населения проводится санитарно-просветительская работа. Контактным по лепроматозной лепре лицам назначают дапсон.
Новорожденных от больных матерей отделяют и передают здоровым родственникам или в специализированные детские учереждения. В эндемических по лепре очагах детям и лицам с лепронегативными реакциями, имевшим контакт с больными лепрой, в целях иммунопрофилактики вводят вакцину БЦЖ. Однако еще нет достаточных оснований рекомендовать эту вакцину в качестве специфической профилактической меры для предупреждения лепры. Вакцинированные лица положительно реагируют на лепромин, и среди них заболеваемость лепрой резко снижается, а если появляются отдельные заболевания, то они протекают доброкачественно по туберкулоидному типу.
Улучшение социально-экономических и санитарно-гигиенических условий жизни населения является основой успешной борьбы с лепрой.
