Синдром раздраженного кишечника
Содержание страницы
1. Клиническая анатомия и физиология толстой кишки
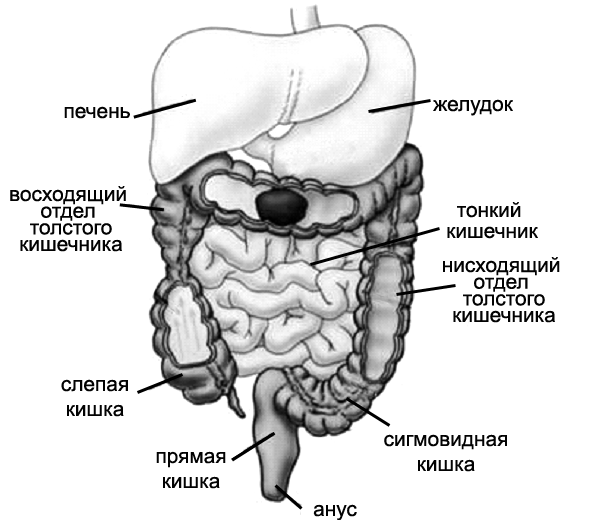
Толстая кишка располагается от илеоцекального угла до заднепроходного отверстия. В ней различают 6 частей: слепую кишку, восходящую ободочную, поперечную ободочную, нисходящую ободочную, сигмовидную и прямую кишку. Места перехода восходящей ободочной кишки в поперечную ободочную и поперечной ободочной в нисходящую ободочную называют соответственно печеночным (правый поддиафрагмальный) и селезеночным (левый поддиафрагмальный) изгибами. Длина толстой кишки составляет в среднем 1 м 50 см, ее диаметр – 7-14 см в проксимальном отделе, 4-6 см в дистальном отделе.
Рисунок 1. Желудочно–кишечный тракт.
Толстая кишка имеет внешние отличия от тонкой в виде лент, гаустр, сальниковых отростков. Ленты ободочной кишки располагаются продольно, их образование связано с неравномерным распределением продольных мышечных пучков, лежащих в виде полос в трех отделах кишки: по линии прикрепления большого сальника и по продолжительности этой линии на другие части кишки (сальниковая лента); по линии прикрепления брыжейки поперечной ободочной кишки и по продолжению ее на другие части кишки (брыжеечная лента); по передней поверхности восходящей и нисходящей ободочной кишки. Ширина лент равна примерно 1 см. Ленты оттягивают, гофрируют кишку, образуя гаустры в ободочной кишке, которые внутри углубляются за счет полулунных складок при сокращении кругового слоя мышечной оболочки кишки. В дистальном отделе сигмовидной ободочной кишки они наименее выражены. Благодаря гаустрам значительно увеличивается всасывательная и секреторная поверхность СО толстой кишки. Сальниковые отростки — это выросты брюшины до 5 см длиной, которые содержат жировую ткань.
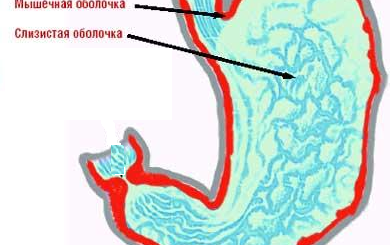
Стенка толстой кишки состоит из слизистой, мышечной и серозной оболочек и подслизистого слоя. СО не имеет ворсинок, а вместо круговых складок в ней видны полулунные складки, состоящие из СО, подслизистого слоя и мышечной оболочки. Полулунные складки находятся между соседними гаустрами и ограничены кишечными лентами. СО имеет большое количество кишечных крипт, по всей поверхности которых располагаются бокаловидные клетки, и хорошо выраженный подслизистый слой. Поверхностный эпителий СО является призматическим, «щеточная кайма» выражена слабо. Особенностью его является меньшее по сравнению с энтероцитами число микроворсинок, мало бокаловидных клеток.
Мышечная оболочка состоит из наружного продольного слоя, который располагается в виде трех лент с отдельными мышечными пучками между ними, и внутреннего кругового, более развитого, особенно между гаустрами, слоя.
Серозная оболочка (висцеральная брюшина) плотно подлежит к мышечной оболочке, покрывает восходящую и нисходящую ободочную кишку с передней и боковых сторон, что делает их малоподвижными.
Поперечная и сигмовидная кишка располагаются интраперитонеально, имеют свою брыжейку, что обеспечивает им значительную подвижность.
Кровоснабжение осуществляется верхней и нижней брыжеечными артериями, от которых отходят сосуды к различным отделам кишки. Венозный отток из всех интрамуральных венозных образований происходит в хорошо развитое подслизистое венозное сплетение. Верхняя и нижняя брыжеечная вены впадают в воротную вену.
Лимфа в региональные лимфатические узлы поступает по лимфатическим сосудам, которые формируются из капиллярных лимфатических сетей всех слоев кишки.
В стенке кишки имеется интрамуральный нервный аппарат, состоящий из подслизистого мейснеровского сплетения, мышечного ауэрбаховского сплетения, субсерозного сплетения, тонких нервных стволиков, чувствительных (во всех слоях кишки) и двигательных (в мышечной оболочке кишки и сосудах стенки) окончаний.
В толстой кишке происходит всасывание жидкости и солей, формирование и накопление до эвакуации плотных масс, представляющих собой обезвоженное кишечное содержимое, а также удаление их из организма. Довольно много (около 75% сырой массы фекалий) в кале содержится микроорганизмов, число которых возрастает при повышении в пище количества растительной клетчатки.
2. Определение
СИНДРОМ РАЗДРАЖЕННОГО КИШЕЧНИКА (СРК) — функциональное кишечное расстройство, при котором дискомфорт или боль в животе связаны с дефекацией или с изменениями частоты и консистенции стула, а также с изменениями самого акта дефекации (императивные позывы, тенезмы, чувство неполного опорожнения кишечника, дополнительные усилия при дефекации) (Римские критерии ΙΙΙ, 2006) (табл. 1).
Таблица 1. Диагностические критерии синдрома раздраженной кишки
| C1. Диагностические критерии1 синдрома раздраженной кишки |
| Рецидивирующая абдоминальная боль или дискомфорт2 по крайней мере 3 дня в месяц за последние 3 месяца, ассоциирующаяся с 2 или более признаками из следующих:
1. Улучшение после дефекации 2. Начало, связанное с изменением частоты стула 3. Начало, связанное с изменением внешнего вида кала 1 Соответствие критериям должно соблюдаться в течение не менее 3-х последних месяцев с начала проявлений и не менее 6 месяцев перед диагностикой (за предшествующий шестимесячный период). 2 Дискомфорт означает неудобства, которые нельзя описать как боль. |
Подтверждающие критерии (кумулятивно подтверждают диагноз СРК):
|
Согласно современным воззрениям СРК относят к функциональным заболеваниям, поскольку не удается обнаружить морфологических изменений, свойственных болезни. В 1988 году во время работы IX Всемирного конгресса гастроэнтерологов в Риме Международная рабочая группа по изучению функциональной патологии желудочно-кишечного тракта во главе с профессором D.A.Drossman впервые официально утвердила термин «синдром раздраженного кишечника» («irritable bowel syndrome»), дала его развернутое определение и разработала критерии постановки диагноза, получившие название «Римские критерии СРК». В 2006 году критерии были в очередной раз модернизированы (Римские критерии III).
3. Эпидемиология
Распространенность СРК в большинстве стран мира составляет в среднем 20%, варьируя от 9 до 48%. Размах показателей распространенности объясняется тем, что две трети лиц с симптомами СРК, к врачам не обращаются. За медицинской помощью обычно обращаются пациенты с СРК, имеющие характерный психоэмоциональный статус (чувство тревоги, неуверенности, страха, депрессия, навязчивые состояния и т.д). Среди обращающихся за первичной медицинской помощью эти больные составляют до 40-70%.
Пик заболеваемости приходится на молодой трудоспособный возраст — 30 — 40 лет. Соотношение мужчин и женщин колеблется от 1:1 до 1:2. В тех странах, где женщины эмансипированы, имеют равные права с мужчинами, их обращаемость по поводу симптомов СРК в 2 — 4 раза выше, чем у мужчин.
У сельских жителей, занимающихся физическим трудом и питающихся растительной пищей, синдром встречается значительно реже, чем у жителей городов. В свою очередь, среди горожан СРК наиболее распространен в крупных мегаполисах, в столицах.
4. Этиология и патогенез
Истинная природа СРК остается до конца неясной. Заболевание является полиэтиологическим. Целый ряд факторов самостоятельно или в сочетании друг с другом приводят к развитию СРК. Наибольшее число исследователей сходятся во мнении о важной роли психоэмоционального стресса в развитии СРК.
У пациентов с СРК, обращающихся за лечебной помощью, наблюдается большая частота отклонений от нормы их психического статуса и связь обострений заболевания с психотравмирующими ситуациями (в 30-45% случаев). Так, в анамнезе у таких пациентов удается установить факты физического, психологического или сексуального насилия, наличие стрессовых ситуаций, сопутствующих современному ритму жизни, переживаний, обусловленных потерей близких.
Повышенная возбудимость, депрессия и другие формы психологического дистресса значительно чаще встречаются у лиц с СРК, чем в остальной популяции. По психосоматическому состоянию больные с СРК образуют пограничную группу между нормой и явной психопатологией. У таких пациентов отмечается низкая приспосабливаемость к окружающей обстановке, неадекватная реакция на внешнее воздействие в обычных условиях и тем более в стрессовой ситуации.
Но в то же время, что большинство людей с симптомами СРК либо никогда не обращаются за медицинской помощью, либо, однажды, пройдя обследование и убедившись в отсутствии «серьезного» заболевания, в дальнейшем хорошо адаптируются к своему состоянию, самостоятельно справляются с проявлениями болезни при ее обострении. У таких лиц болезнь существенно не влияет на качество жизни. Больные с СРК, активно выявленные при эпидемиологических обследованиях, никогда не обращавшиеся к врачам по поводу нарушений функций кишечника, не отличаются по психическому статусу от людей, не имеющих кишечных нарушений. Это послужило даже основанием разделить пациентов с СРК на «пациентов» (их примерно 15%) и «непациентов» (их большинство 85%).
В настоящее время не вызывает сомнений факт, что при СРК как тонкая, так и толстая кишка проявляют повышенную реактивность в отношении различных стимулов, включая лекарственные препараты, стресс, баллонное растяжение и даже еду. Тем не менее, однозначная связь моторных нарушений с такими симптомами как боль, вздутие живота, чувство неполного опорожнения кишечника не доказана. Исследования показали, что патологическая, или повышенная сократимость кишки не всегда являлась причиной отмечаемых пациентами болей или других симптомов. И наоборот, когда не регистрировались какие-либо отклонения двигательной активности желудочно-кишечного тракта, пациенты с СРК часто предъявляли жалобы на боль, вздутие живота.
Кроме того, работы последних лет указывают, что у больных снижен порог болевой чувствительности, то ость имеет место висцеральная гипералгезия, которая проявляется снижением порога восприятия боли. Изменения двигательной функции кишечника способствуют активации спинальных нейронов и приводят к развитию повышенной спинальной возбудимости, когда обычные по силе раздражители вызывают усиленную реакцию, проявляющуюся болью. При этом может быть нарушен процесс нисходящего (обусловленного влиянием коры головного мозга) подавления восприятия боли. Болевые ощущения могут вторично приводить к возникновению других изменений функции кишечника. Таким образом, формируется порочный круг, обусловливающий все многообразие клинических проявлений заболевания.
Психосоциальные исследования показали, что при этом заболевании нарушения кишечной моторики являются результатом нарушения регуляции между ЦНС и автономной энтеральной нервной системой.
Причины и механизмы развития СРК до сих пор недостаточно ясны, И не всегда просто выделить первоначальный момент, повлекший за собой нарушение одной или нескольких функций кишки. Предлагаются различные концепции развития этого заболевания, в которых основную роль играют различные факторы: неадекватная диета, расстройства моторики, снижение восприятия энтерорецепторных импульсов, психологические нарушения, психофизиологические феномены, перенесенные кишечные инфекции (табл. 2).
5. Классификация
В классификации СРК в зависимости от доминирующего синдрома согласно Римским критериям II были выделены следующие: CРК с преобладанием болевого синдрома и метеоризма; CРК с преобладанием диареи; CРК с преобладанием запоров. Выделение вариантов CРК с преобладанием диареи и CРК с преобладанием запоров основывалось в основном на частоте стула: стул чаще 3 раз в в сутки – при преобладании диарее, реже 3 раз неделю – при преобладании запоров. В тоже время этот критерий не является достоверным. Так, стул может быть твердым, хотя дефекация частой (псевдодиарея). Наоборот, натуживание может присутствовать при наличии мягкого или водянистого стула.
Таблица 2. Основные возможные этиологические и патогенетические факторы синдрома раздраженного кишечника.
| Этиологический фактор | Предполагаемые механизмы реализации этиологического фактора |
| Психоэмоциональные нарушения | Нарушение регуляции между ЦНС и автономной энтеральной нервной системой приводит к тому, что даже незначительное возбуждение ноцицепторов (подпороговыми интестинальными регуляторными импульсами) воспринимается как болезненное ощущение |
| Социальные причины: 80% больных отмечают связь обострений со стрессовыми ситуациями: семейные, профессиональные, финансовые конфликты | Неблагоприятная социальная среда приводит к снижению резистентности ЦНС к стрессовым воздействиям, нарушению церебро-энтеральных связей, следствием чего является повышенная чувствительность ноцицепторов. |
| Нарушение моторно-эвакуаторной функции: • систематическое подавление естественных позывов на дефекацию, • недостаток пищевых волокон в питании, • перенесенные кишечные инфекции, • гиподинамия (особенно длительная работа в положении сидя) |
Ноцицепторы сосредоточены в мышечном слое стенки кишки, на них через вставочные нейроны передается возбуждение с мотонейронов. Ноцицепторы чувствительны к растяжению стенки кишки. Повышение тонуса кишечной стенки наблюдается как при гиперсегментарном (у 52%) и антиперистальтическом (у 12%) гиперкинезах, так и при дистоническом гипо — или акинезе(у36%.) |
| Характер питания (недостаток пищевых волокон) | Недостаток пищевых волокон в питании приводит к уменьшению объема каловых масс и создает условия для нарушения моторики кишки |
| Наследственность: • у 33% больных СРК родственники страдают тем же заболеванием • у монозиготных близнецов СРК встречается чаще, чем у дизиготных |
Генетическая предрасположенность при воздействии сенсибилизирующего фактору может приводить к сбою регуляции функций кишечника, нарушению висцеральной чувствительности и моторики. |
Пациенты, страдающие запорами, могут жаловаться на непродуктивные позывы к дефекации или чувство неполного опорожнения. Характеристики формы стула точнее отражают нарушение функции кишечника. Большинство пациентов имеют нормальную частоту стула независимо от вида нарушений моторной функции кишечника.
В то же время форма стула (от водянистого до твердого) отражает время транзита пищевого химуса по кишечнику. Проведенные исследования свидетельствуют, что выделение разделение на субтипов СРК лучше всего проводить, основываясь на форме стула, а не частоте опорожнений кишечника. Поэтому в соответствии с Римскими критериями III в классификации СРК помимо варианта CРК с преобладанием болевого синдрома и метеоризма, выделяют следующие варианты, используя более надежный критерий — форма стула.
6. Классификация
Классификация СРК (субтипы СРК по преобладающей картине стула)
- СРК с запором.— твердый или шероховатый стул ≥ 25 % из числа опорожнений кишечника.
- СРК с диареей— расслабленный (кашицеобразный) или водянистый стул ≥ 25 % из числа опорожнений кишечника.
- Смешанный СРК — твердый или шероховатый стул ≥ 25% и расслабленный (кашицеобразный) или водянистый стул ≥ 25 % из числа опорожнений кишечника.
- Неклассифицированный СРК,— недостаточная выраженность отклонений консистенции стула для субтипов СРК-1, 2 или 3.
Чтобы больному легче было оценить тип стула, была разработана специальная шкала, получившая название Бристольской (Bristol Stool Form Scale), no которой описываются 7 типов каловых масс (табл. 3).
Таблица 3. Бристольская шкала формы стула
| Тип 1 | Отдельные твердые комки, как орехи (пассаж затруднен) |
| Тип 2 | Колбасовидный, но комковатый |
| Тип 3 | Колбасовидный, но с трещинами |
| Тип 4 | Колбасовидный, гладкий, мягкий |
| Тип 5 | Мягкие комочки с ровными краями |
| Тип 6 | Рыхлые комочки, с рваными краями, кашицеобразный стул |
| Тип 7 | Водянистый стул без плотных комочков |
7. Клиническая картина
Абдоминальная боль — ведущий симптом заболевания. Интенсивность боли может быть самой разной: от ощущения легкого дискомфорта до кишечной колики, характерно появление боли сразу после еды и ее стихание после дефекации и отхождении газов. Важной отличительной особенностью болевого синдрома при СРК является отсутствие болей в ночные часы. Как правило, боль локализуется в левой нижней половине живота, но может отмечаться в любом отделе живота. Абдоминальная боль сопровождается нарушением опорожнения кишечника. чаще в подвздошных (преимущественно левой) областях, усиливается после приема пищи и уменьшается после дефекации, отхождения газов. Характерно, что боли не возникают в ночное время и не нарушают сон. У женщин боли могут усиливать во время менструации.
Таблица 4. Анамнестические данные больных с синдромом раздраженного кишечника и органическими заболеваниями органов брюшной полости
| Анамнестические данные | Органические заболевания | СРК |
| Длительность анамнеза | Короткий, проградиентное течение | Длительное, благоприятное течение болезни без прогрессирования; повторяющиеся эпизоды обострений стереотипны ___ |
| Постоянство жалоб | Монотонные или нарастающие, часто возникают ночью, будят больного. | Многообразны и изменчивы, беспокоят только в период бодрствования |
| Локализация болей | Боли локализованные | Изменчивая |
| Потеря массы тела | Обычно связана с анорексией | Вес стабильный или снижается из-за отказа от приема пищи_ |
| Зависимость от стресса | Не зависит | Самочувствие ухудшается при стрессовых ситуациях, улучшается на отдыхе |
| Вегетативные нарушения | Обычно нет | Выражены признаки симпатико- или ваготонии |
При осмотре часто пальпируются спастически сокращенные болезненные участки ободочной кишки. Но спазм различных отделов толстой кишки, так же как и болезненность при пальпации, непостоянен, может менять локализацию в разные дни.
Наряду с болями (а иногда без таковых) беспокоит ощущение переполнения, вздутия живота. Как правило, метеоризм слабо выражен утром, постепенно усиливаясь к вечеру. Для облегчения диагностики может быть использована таблица симптомов, характерных для СРК (таблица 5).
Нарушения стула могут проявляться как диарей, так и запором или чередованием этих симптомов.. При диареи частота стула составляет 3-5 раз в день с выделением небольшого количества кала. Диарея может быть вызвана приемом пищи (гастроколитический рефлекс) или стрессом. Самые современные публикации свидетельствуют, что пациент страдает запором, когда дефекация происходит менее трех раз в неделю. Несмотря на это картина запора более дифференцирована. Изменение в процессе опорожнения (то есть необходимость натуживания, или ощущение неполного опорожнения) свидетельствует о запоре. Для этих больных характерно наличие фрагментированного, «овечьего» кала. Слизеотделение чаще встречается при СРК с запорами.
В клинике СРК для подавляющего большинства пациентов характерно многообразие и мозаичность жалоб. Помимо классических «кишечных», выделяют и большую группу внекишечных проявлений СРК: утомляемость, слабость, головные боли по типу мигрени, ощущение кома в горле, неудовлетворенность вдохом, невозможность спать на левом боку из-за появляющихся неприятных ощущений в области сердца, вазоспастические реакции (онемение, зябкость пальцев рук).
Таблица 5. Вспомогательные симптомы при СРК.
| Психогенные симптомы | Симптомы вегетативных
расстройств |
Симптомы других
функциональных заболеваний ЖКТ |
| • внутреннее
беспокойство • головные боли • лабильность настроения, • депрессивные расстройства • фобии, • состояния утомления, • нарушение сна, « канцерофобия |
Признаки симпатикотонии:
• бледность и сухость кожи • холодные конечности, « зябкость» • склонность к тахикардии, повышению АД • парестезии Признаки ваготонии: • влажность кожи • красный дермографизм |
• тошнота
• отрыжка • горечь во рту • изжога • голодные боли • тяжесть в эпигастрии • раннее насыщение • ощущение дискомфорта, усиливающееся после еды |
При наблюдении таких больных обращает на себя внимание несоответствие между большим количеством симптомов, длительным течением болезни и удовлетворительным общим состоянием, отсутствием объективных изменений в статусе больных, признаков прогрессирования болезни даже при многолетнем анамнезе.
В табл. 5 представлена часть из них: это и симптомы симпатико-адреналовой или ваго-инсулярной направленности, признаки функциональных нарушений деятельности желудка, сердца, легких.
Большую помощь в постановке диагноза СРК оказывает изучение психического статуса пациента. При этом само начало заболевания многие пациенты связывают с наличием психотравмирующей ситуации — развод, потеря близкого человека, изменение работы, места жительства.
Большинство исследователей у больных с СРК диагностируют преобладание смешанного тревожно-депрессивного синдрома. Генерализованное тревожное расстройство может трансформироваться в тревожно-фобическое личностное расстройство, связанное со страхом перед появлением позыва к дефекации в ситуации, когда его реализация является затрудненной (СРК с диареей), канцерофобии (СРК с запором), ипохондрии (СРК с болями и метеоризмом).
8. Диагностика и дифференциальная диагностика.
Постановка диагноза СРК предполагает в первую очередь исключение органической природы симптомокомплекса. Чтобы предотвратить возможные ошибки диагностики, предложено соблюдать простое правило — не относить к больным СРК лиц, у которых имеются симптомы, часто встречающиеся при воспалительных, сосудистых или опухолевых заболеваниях. В литературе эти симптомы называют «симптомами тревоги (alarm symptoms)» или «красными флагами (red flags)» (таблица 6).
Таблица 6. Симптомы, исключающие диагноз СРК.
| Жалобы и анамнез | Физикальное обследование |
| • Немотивированная потеря массы тела
• Ночная симптоматика • Интенсивные постоянные боли в животе как единственный ведущий симптом поражения ЖКТ • Начало в пожилом возрасте • Рак толстой кишки у родственников. |
• Лихорадка
• Изменения в статусе (гепатомегалия, спленомегалия и др.) Лабораторные показатели • Кровь в кале • Лейкоцитоз • Анемия • Увеличение СОЭ • Изменения в биохимии крови |
Выявление клинических симптомов СРК, отсутствие симптомов «тревоги» позволяют с высокой степенью вероятности предположить диагноз СРК.
Первичное обследование включает общий анализ крови и мочи, биохимическое исследование крови (билирубин, ACT, АЛТ, ЩФ, ГГТП), копрограмму, анализ кала на скрытую кровь, ирригографию, ректо-, сигмо- или колоноскопию с биопсией, УЗИ органов брюшной полости и малого таза, ЭГДС с биопсией, консультацию специалистов (гинеколог, уролог, психотерапевт). Эндоскопическое обследование кишечника важно, поскольку проктологическое обследование у больного СРК часто выявляет спазмы анального сфинктера и болезненность. Сигмоскопия (после 45 лет колоноскопия) должна выполняться всем больным с подозрением на СРК. Внезапное появление симптомов в пожилом возрасте делает диагноз функционального заболевания маловероятным.
Колоноскопия — важный метод исследования, так как только морфологическое исследование биоптатов слизистой оболочки кишечника позволяет в конечном итоге отличить СРК от воспалительных поражений кишечника. При колоноскопии нередко выявляют спастическую гиперкинезию кишки. Слизистая оболочка кишки выглядит несколько отечной, гиперемированной, часто с наложениями слизи на стенках кишки. Гистологическое исследование слизистой оболочки не выявляет патологических изменений. Колоноскопию проводят (по Российским рекомендациям) у пациентов старше 45 лет, а также у больных более молодого возраста при: 1) дебюте заболевания; 2) выраженных или рефрактерных к лечению симптомов; 3) семейном анамнезе рака толстой кишки.
Этапы диагностики СРК представлены в таблице 7.
Таблица 7. Тактика диагностики синдрома раздраженного кишечника
| Этапы диагностики | Диагностические мероприятия |
| 1. Предварительный диагноз с выделение доминирующего симптома: боль, запоры, диарея | Оценка жалоб больного в их соответствии Римским критериям III Выделение варианта заболевания: СРК с диареей, СРК с запором, СРК с преобладанием болевого синдрома |
| II. Исключение органического заболевания | Клинический и биохимический анализы крови; анализ мочи; анализ кала на скрытую кровь, яйца глистов и цисты лямблий; эзофагогастродуодеоскопия, обзорный снимок органов брюшной полости, УЗИ органов брюшной полости (малого таза у женщин), сигмоскопия, ирригоскопия (или колоноскопия). |
| III. Первичный курс лечения (продолжительностью не менее 3-6 недель) | Нормализация диеты и образа жизни, назначение транквилизаторов вегетостабилизирующего действия, спазмолитиков при абдоминальных болях, осмотических слабительных при запоре, при диарее лоперамида. |
| IV. Пересмотр диагноза | При эффективности лечения ставится окончательный диагноз СРК. При неэффективности лечения проводятся дополнительные диагностические тесты. |
| V. Проведение дополнительного обследования при неэффективности лечения. | При болевом синдроме: КТ органов брюшной полости, УЗДГ сосудов брюшной полости, ангиография, фармакологический тест с амитриптилином. При запорах: повторная колоноскопия, манометрия анальных сфинктеров, исследование транзита кишечного содержимого. При поносах: повторная дуоденоскопия с биопсией из нисходящего отдела двенадцатиперстной кишки, зондовая энтерография. |
Ирригография в ряде случаев выявляет: диффузное или сегментарное сужение просвета за счет неравномерного тонуса, увеличение количества гаустраций. Пассаж сульфата бария по кишке неравномерный. Он может быть замедлен (при запорах) или ускорен, чаще в проксимальных отделах, чем дистальных (при поносах). Виртуальная колоноскопия также не позволяет выявить существенных отклонений от нормы.
Рентгенологическое исследование тонкого кишечника или эхография кишечника должны быть проведены при подозрении на хроническое воспалительное заболевание кишечника.
Диагноз СРК является диагнозом исключения. СРК дифференцируют прежде всего от хронических воспалительных заболеваний кишечника, его инфекционных и паразитарных поражений, синдрома избыточного бактериального роста, неопластического поражения, дивертикулеза и дивертикулита, ишемического колита, панкреатита, скрытого злоупотребления слабительными средствами, от эндокринных заболеваний, карциноида, иммунодефицита и т.д.
Трудности проведения дифференциального диагноза обусловливаются тем, что клиническая картина различных заболеваний толстой кишки, особенно в начальных стадиях, имеет много общего.
Таблица 8. Дифференциальная диагностика СРК, протекающего с диареей
| Синдром, его нозологическая принадлежность. Нозологические формы. | Характерные отличительные признаки нозологических форм |
| Синдром мальабсорбции (СМ): • панкреатогенный (хронический панкреатит, рак поджелудочной железы), ■ гепатогенный (цирроз) • гастрогенный (атрофический гастрит), • энтерогенный (дисахаридазная недостаточность, целиакия, дивертикулез, опухоли) |
Стеаторея. Снижение массы тела происходит в условиях полноценного питания и сочетается с качественными нарушениями трофики, обусловленных дефицитом белка, минеральных веществ, витаминов Метаболические нарушения подтверждаются при исследовании крови (анемия, снижение уровня белка, холестерина, железа, калия, кальция, натрия), кала (стеаторея). Диагноз обосновывается данными УЗИ, КТ (СМ панкреатогенный или гепатогенный), гастродуоденоскопии с биопсией, энтерография. |
| Лимфоцитарный и коллагеновый колит | Заболевание развивается в возрасте 50 — 60 лет, диарея с объемом фекалий до 4 л (секреторная) Диагноз основывается на характерных гистологических изменениях слизистой оболочки толстой кишки |
| Болезнь Крона (хронический еюноилеит с синдромом мальабсорбции) | Рецидивирующая диарея сопровождается анемией, гипопротеинемией. Выраженность болевого синдрома зависит от степени воспаления и нарушения проходимости кишки Диагноз уточняется данными рентгенологического исследования тонкой кишки, осмотром (с биопсией) терминального отдела подвздошной кишки при проведении колоноскопии |
При диарее, связанной с перенесенным острым гастроэнтеритом, следует иметь в виду синдром избыточного бактериального роста в тонкой кишке и провести специальные диагностические исследования.
СРК с преимущественными запорами требуют исключения колоректального рака, дивертикулярной болезни, полипоза толстой кишки, у женщин — эндометриоза, спаечного процесса в малом тазу после перенесенных воспалительных заболеваний или хирургических операций.
Следует иметь в виду, что не только у больных с СРК определяются психопатологические симптомы, но и у больных с ведущим диагнозом большого или малого психического заболевания может наблюдаться та или иная форма соматизации, в том числе и симптоматика поражения кишечника.
Иногда возникают трудности проведения дифференциального диагноза СРК с диареей и карциноидного синдрома.
9. Формулировка диагноза
- 1. Синдром раздраженного кишечника с преобладанием боли и метеоризма.
- 2. Синдром раздраженного кишечника с запором.
- 3. Синдром раздраженного кишечника с диареей.
10. Лечение
Лечение пациентов с СРК должно быть комплексным: оно предполагает проведение общих мероприятий, назначение лекарственной терапии, применение различных методов психотерапии. Под термином «общие мероприятия» понимают образование больных, снятие у них эмоционального напряжения, обучение принципам диетотерапии. Назначается так называемая элиминационная диета, когда пациенту самому предлагается исключить из рациона пищевые продукты, напитки, вызывающие те или иные неприятные ощущения, не говоря уже о боли. Больным с диарейным вариантом СРК нежелательно употреблять в пищу сырые овощи и фрукты, особенно богатые эфирными маслами, содержащие грубую клетчатку (редька, чеснок, редис, зеленый лук), продукты и напитки, усиливающие процессы брожения, газообразование в кишечнике (черный хлеб, бобовые, квас и т.д.), тугоплавкие жиры, цельное молоко, алкоголь. Им необходимо проявлять осторожность, употребляя кофеин и искусственные сахара (сорбитол, фруктоза), сахаросодержащие продукты (в том числе жевательную резинку) и напитки (соки, лимонад), обладающие послабляющим эффектом.
Наоборот, при варианте заболевания с запорами желательно включение в рацион продуктов питания, богатых клетчаткой, балластными веществами (хлеб из муки грубого помола, овощи и фрукты и т.д.), употребление достаточного количества жидкости (не менее 1,5-2 л в сутки).
Поскольку лица, страдающие СРК, часто испытывают опасения, связанные с возможным наличием у них тяжелого заболевания (прежде всего — онкологического) подробное объяснение им причин и механизмов кишечных расстройств и роли двигательных нарушений в их возникновении, имеет принципиальное значение. Полезным оказывается участие в лечении психотерапевта, назначение психотропных препаратов.
Лекарственную терапию назначают с учетом преобладания тех или иных симптомов, патогенетически оправданным, необходимым условием купирования боли является назначение спазмолитических лекарственных средств. В зависимости от опыта, индивидуальных навыков, личных предпочтений и пристрастий врачи назначают пациентам миотропные препараты или нейротропные спазмолитики.
Применяют миотропные селективные антиспастические препараты: мебеверин (дюспаталин) (в капсулах по 200 мг 2 раза в день), пинаверия бромида (дицетел) (по 50 мг 3 раза в сутки).
Нейротропные спазмолитики (или антихолинергические препараты, или М-холинолитики) блокируют процесс передачи нервных импульсов в вегетативных ганглиях и нервных окончаниях, стимулирующих гладкомышечные клетки. Из этой группы препаратов при СРК с преобладанием боли применяется гиосцина бутилбромид (бускопан). Будучи четвертичным аммониевым производным, действующее вещество препарата гиосцин-1М-бутилбромид не проникает через гематоэнцефалический барьер, поэтому антихолинергическое влияние на ЦНС у него отсутствует. Как показывают многоплановые исследования, специфичным для препарата является его антиспастическое действие именно на гладкую мускулатуру желудочно-кишечного тракта и быстрое расслабление спазмированных участков. На другие органы в такой ситуации воздействие не распространяется. Противопоказан препарат больным, страдающим закрытоугольной глаукомой, миастенией, при токсическом мегаколоне.
При доминирующем болевом синдроме назначают также антидепрессанты.
Препаратом выбора при лечении СРК с преобладанием диареи является лоперамид, активно снижающий пропульсивную двигательную активность кишечника, увеличивающий время пассажа содержимого по кишке (суточная доза 4-12 мг). Положительный эффект дает применение адсорбентов, вяжущих и обволакивающих средств, например, диосмектита.
При варианте заболевания с преобладанием запоров, помимо общих рекомендаций по режиму питания и диете, назначаются слабительные препараты: пикосульфат натрия (от 10 до 30 капель, однократно, вечером), лактулоза (15-30 мл) или макроголь 4000 10-20 г на ночь, псиллиум (препарат семян подорожника).
В тех случаях, когда в клинике заболевания преобладает метеоризм, используют пеногасители, то есть препараты, содержащие симетикон (по 1-2 капе. 3-5 раз в сут.) или диметикон, природные вещества, снижающие поверхностное натяжение находящихся в желудочно-кишечном тракте пузырьков газа, которые при этом распадаются. Высвобождаемые газы могут поглощаться стенками кишечника или выводиться из организма благодаря перистальтике.
В последние годы большие надежды в лечении больных СРК возлагаются на принципиально новые группы лекарственных средств, активно влияющих на двигательную активность пищеварительного тракта. В частности, селективные антагонисты 5-гидрокситриптаминовых (серотониновых) рецепторов — сокращенно антагонисты 5-НТ3-рецепторов (алосетрон, цилансетрон, рамосетрон), обладающие обезболивающим и модулирующим действием при расстройствах желудочно-кишечного тракта (рассматривались в контексте лечения диарейного варианта СРК). Однако вскрывшиеся в процессе клинических испытаний побочные эффекты (развитие ишемического колита у некоторых пациентов) существенно ограничили возможность применения этой группы лекарственных средств. Для пациентов, страдающих СРК с преобладанием запоров, был испытан антагонист 5-НТ4-рецепторов (тагесерод), подтвердивший свою высокую эффективность. Однако в нашей стране препарат не нашел своего применения.
Некоторые специалисты считают, что определенной категории больных СРК показан прием агонистов опиоидных к-рецепторов кишечника (федотозин), которые уменьшают чувствительность кишечной стенки, приводя к специфической аналгезии, однако и сегодня вопрос остается открытым.
Несмотря на лечение, по некоторым статистическим данным, до 25% больных СРК остаются рефрактерными к терапии или даже имеют место случаи ухудшения самочувствия на фоне таковой. В то же время ряд клинических исследований, проводившихся за рубежом, доказали высокую эффективность гипнотерапии и психотерапии у таких пациентов. Поэтому участие специалистов-психологов, психиатров в лечении подобной категории больных, очевидно, необходимо.
Литература
1. Арутюнов А.Г., Бурков С.Г. Синдром раздраженного кишечника с позиции практикующего врача. Русск. мед. журн. 2005; 27: 1818-1822.
2. Гастроэнтерология и гепатология. Диагностика и лечение. Под ред. Калинина А.В., Хазанова А.И. М. 2007; 600.
3. Гастроэнтерология. Клинические рекомендации. Под ред. Ивашкина В.Т. М. 2006; 182.
4. Григорьев П.Я., Яковенко А.В. Клиническая гастроэнтерология. М. 2004; 766.
5. Румянцев В.Г. Болезни толстой кишки и аноректальной области. М. 2007; 223.
6. Синдром раздраженного кишечника. Учебно-методическое пособие. Под ред. И.В. Маева. М. 2006; 30.
7. Drossman D.A. The functional gastrointestinal disorders and the Rome ΙΙΙ process. Gastroenterology. 2006; 130(5): 1459-65.
8. Longstreth G.F., Thompson W.G., Chey W.D. et al. Functional Bowel Disorders. Gastroenterology. 2006; 130(5): 1480-91.