Хроническая обструктивная болезнь легких
Система органов дыхания
В дыхательной системе выделяют воздухоносные пути: носовая полость, гортань, трахея, бронхи и дыхательную часть: альвеолярную паренхиму лёгких и кровь. Характерными особенностями этой системы являются: наличие хрящевого остова в их стенках, которые не спадаются и наличие ворсинок на слизистой, которые выводят наружу, вместе со слизью инородные частицы, загрязняющие воздух.
Трахея является трубкой 8- 12 см, из 16-20 незамкнутых сзади хрящевых колец (для облегчения прохождения пищи по сзади лежащему пищеводу) соединённых связками. Задняя стенка – эластичная. Слизистая оболочка трахеи и бронхов представлена многорядным мерцательным эпителием, богата лимфоидной тканью и железами, вырабатывающими слизь, которая способствует задержанию пыли в дыхательных путях. Реснички мерцательного эпителия колеблются в направлении движения выдыхаемого воздуха и перемещают попавшие в дыхательные пути пылинки наружу. По бокам трахеи идут сонные артерии, а спереди: в шейном отделе находится щитовидная железа, в грудном отделе – вилочковая железа и грудина. На уровне 2-3 грудных позвонков, трахея разделяется на две трубки – главных бронха.
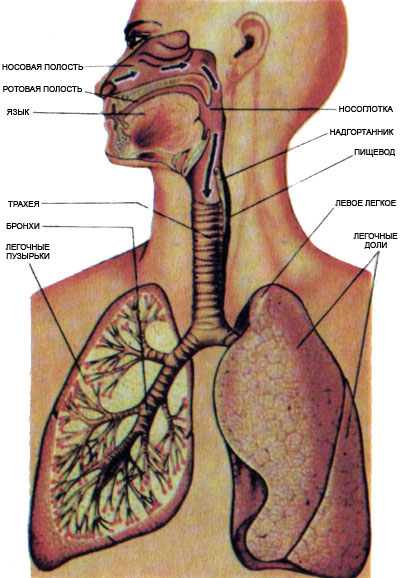
Бронхи. Правый бронх является продолжением трахеи, он шире и короче левого. Главные бронхи отходят от места бифуркации трахеи почти под прямым углом и направляются к воротам лёгких. Там они делятся на долевые, а те делятся на сегментарные бронхи, ветви бронхов уменьшаются в диаметре и переходят в мелкие бронхи, которые не содержат ни хрящей, ни желез. Мелкие разветвления диаметром около 1 мм получают название дольковых бронхов, они разветвляются на 12-18 конечных бронхиол. Последние делятся на дыхательные бронхиолы, которые приносят воздух к альвеолам. Таким образом, формируется бронхиальное дерево лёгкого.
При переходе бронхиол в альвеолы их стенки претерпевают значительные изменения: исчезает их хрящевая основа и многорядный мерцательный эпителий заменяется однослойным кубическим эпителием, на котором уже нет ресничек, альвеолы выстланы однослойным эпителием, через него кислород проникает в кровь, а углекислота переходит из крови в просвет альвеол.
Физиология дыхания:
Заполнение лёгких кислородом и выведение углекислого газа из них осуществляется изменением объёма грудной клетки. При сокращении диафрагмы она уплощается вниз и из-за разности атмосферного давления окружающего воздуха плевральной полости возникает опущение лёгких и происходит вдох. Помогают раздвинуть рёбра межрёберные мышцы.
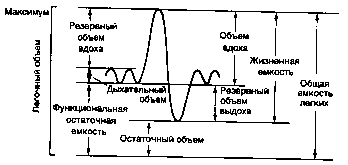
Обычная ёмкость лёгких составляет около трёх литров воздуха. При расслаблении диафрагмы, она встаёт на место, и лёгкие спадают до первоначального объёма, сохраняя 1 литр остаточного воздуха. Так происходит выдох. Контролирует дыхание дыхательный центр, в продолговатом мозге, из-за возбуждения накоплённым в крови углекислым газом, который посылает нервные импульсы в определённом ритме: 16-20 вдохов в минуту.
ХРОНИЧЕСКАЯ ОБСТРУКТИВНАЯ БОЛЕЗНЬ ЛЕГКИХ
ОПРЕДЕЛЕНИЕ
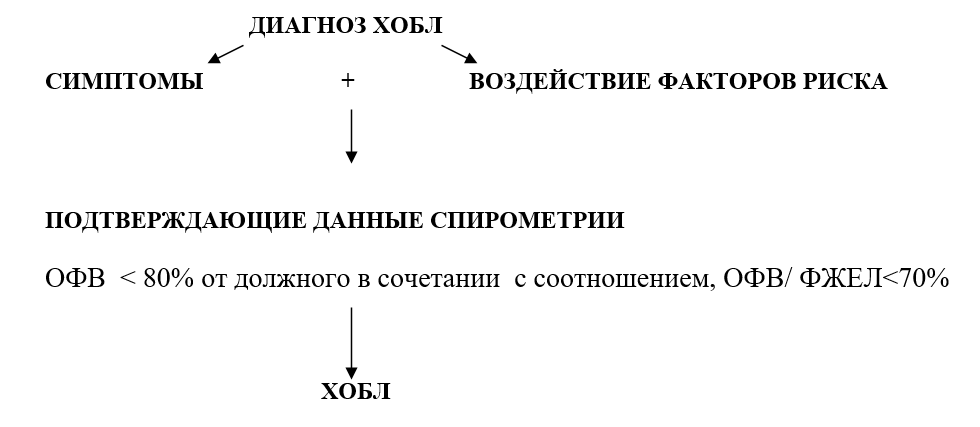
ХОБЛ – заболевание, характеризующееся ограничением скорости воздушного потока, которое обратимо не полностью. Ограничение скорости воздушного потока является прогрессирующим и связано с патологическим воспалительным ответом легких на патогенные частицы или газы. Болезнь развивается у предрасположенных лиц и проявляется кашлем, отделением мокроты и нарастающей одышкой, имеет неуклонно прогрессирующий характер с исходом в хроническую дыхательную недостаточность и легочное сердце.
ЭПИДЕМИОЛОГИЯ
ХОБЛ относится к часто встречающимся заболеваниям человека. В настоящее время во всем мире отмечается тенденция к увеличению заболеваемости ХОБЛ: только за период с 1990 года по 1997 год этот показатель увеличился на 25% у мужчин и на 69% у женщин. В ближайшие годы прогнозируется дальнейший рост заболеваемости ХОБЛ в России. Наиболее важными причинами этого является ежегодное увеличение числа курящих людей, практически неограниченная реклама табачных изделий и отсутствие реальных профилактических мероприятий на государственном уровне.
По официальным данным Министерства Здравоохранения РФ в стране насчитывается около 1 миллиона больных ХОБЛ, в то время как по данным эпидемиологических исследований число таких больных в нашей стране может превышать 11 миллионов человек.
ФАКТОРЫ РИСКА ХОБЛ
При ХОБЛ различают внутренние и внешние факторы риска. Возникновение болезни зависит от их взаимодействия. Эпидемиологические исследования подтверждают, что активное курение сигарет является наиболее важным фактором риска развития ХОБЛ. Влияние курения матери на внутриутробное развитие плода, а также пассивное курение в детском возрасте приводит к нарушению развития легочной ткани и роста легких, что в будущем становится причиной преждевременного падения функции легких. Наиболее опасными поллютантами окружающей среды являются продукты сгорания дизельного топлива, выхлопные газы автомашин, промышленные отходы. ХОБЛ профессионального генеза может быть вызвана длительным воздействием пыли неорганического и смешанного происхождения. ХОБЛ формируется примерно у 4,5- 24.6% лиц, работающих во вредных и неблагоприятных производственных условиях. На развитие болезни оказывают прямое влияние стаж работы, характер пыли и ее концентрация в зоне дыхания.. Наиболее документированным генетическим фактором риска является тяжелая наследственная недостаточность a- антитрипсина, основного циркулирующего ингибитора сывороточных протеаз. В последние годы большое значение в возникновении ХОБЛ придается респираторным инфекциям (особенно облитерирующему бронхиолиту), перенесенным в детском возрасте. Гиперреактивность дыхательных путей является комплексным расстройством, и она связана с набором генетических и внешних факторов.
ПАТОГЕНЕЗ ХОБЛ
Согласно современной концепции, ХОБЛ имеет воспалительную природу. Следует заметить, что воспалительный ответ при ХОБЛ отличается от таковой при бронхиальной астме (Таблица № 2).
Действие факторов внешней среды приводит:
- к нарушению мукоцилиарного клиренса, в результате возникает мукостаз и обструкция мелких бронхиол;
- повреждение слизистой оболочки бронхов сопровождается повышением тонуса блуждающего нерва, что усиливает бронхоспастическую реакцию;
Одновременно происходит миграция в легкие нейтрофилов, Т-лимфоцитов, активация легочных макрофагов.
- Нейтрофилы выделяют большое количество свободных радикалов, которые обладают мощным повреждающим действием на эпителий дыхательных путей;
- Медиаторы воспаления, продуцируемые макрофагами, нейтрофилами и Т-лимфоцитами оказывают также повреждающее действие и поддерживают воспаление;
- При высокой концентрации нейтрофилов нарушается баланс протеазы/ антипротеазы. В результате преобладания протеолитической активности происходит разрушение структурных элементов альвеол, развивается эмфизема. Наиболее быстро это происходит у пациентов с дефицитом а1— антитрипсина.
Все эти механизмы приводят к формированию двух основных клинических синдромов, характеризующие ХОБЛ:
- Нарушению бронхиальной проходимости;
- Развитию центрилобулярной или панлобулярной эмфиземы
Таблица № 2
| Характеристика воспаления | При ХОБЛ | При БА |
| Клетки | -нейтрофилы
-значительное увеличение числа макрофагов -увеличение числа СD8+ Т-лимфоцитов |
-эозинофилы
-небольшое увеличение числа макрофагов увеличение СD4+Тh2-лимфоцитов, активация тучных клеток |
| медиаторы | LTB4, IL-8, TNF-a | LTD4, IL-4, , IL-5, |
| Ответ на лечение | ГКС обладают незначительным эффектом | ГКС подавляют воспаление |
КЛИНИЧЕСКАЯ КАРТИНА ХОБЛ
Особенность ХОБЛ состоит в том, что история ее развития может насчитывать несколько десятилетий и длительное время протекает без ярких клинических признаков. Такая ситуация требует от врача активных действий по выявлению ХОБЛ на ранних стадиях заболевания. Как правило, ХОБЛ развивается к 40–50 годам жизни. Необходимо проанализировать эпизоды кашля, его продолжительность, характер и обратить внимание на повышенную продукцию мокроты. Необходимо уточнить, усиливается ли кашель при пробуждении и в ночные часы. Особого внимания заслуживает появление примеси крови в мокроте, что дает основание заподозрить иную причину кашля: рак легкого, туберкулез, бронхоэктазы и пр.
Кашель является самым ранним симптомом болезни.
Мокрота – второй основной клинический симптом заболевания. В дебюте болезни она выделяется в небольшом количестве, как правило, утром, и имеет слизистый характер. Гнойный характер мокроты и увеличение ее количества – признак обострения заболевания.
Одышка – третий основной клинический симптом ХОБЛ. Она возникает в среднем на 10 лет позже появления кашля и ощущается вначале только при значительной и интенсивной физической нагрузке, усиливается во время респираторных инфекций. По мере прогрессирования заболевания одышка может варьировать: от ощущения нехватки воздуха при стандартных физических нагрузках до тяжелой дыхательной недостаточности. Она и является тем поводом, по которому основная масса больных обращается к врачу. Для количественной оценки степени выраженности одышки используется шкала диспноэ Medical Research Council (MRC) Dyspnea Scale – модификация шкалы Флетчера.
Шкала диспное Medical Research Council (MRC) Dyspnea Scale Таблица № 3
| Степень | Тяжесть | Описание |
| 0 | Нет | Одышка не беспокоит, за исключением очень интенсивной нагрузки |
| 1 | Легкая | Одышка при быстрой ходьбе или при подъеме на небольшое возвышение |
| 2 | Средняя | Одышка приводит к более медленной ходьбе по сравнению с другими людьми того же возраста, или появляется необходимость делать остановки при ходьбе в своем темпе по ровной поверхности |
| 3 | Тяжелая | Одышка заставляет делать остановки при ходьбе на расстояние 100 метров или через несколько минут ходьбы по ровной поверхности |
| 4 | Очень тяжелая | Одышка делает невозможным выходить за пределы своего дома, или одышка появляется при одевании и раздевании |
Крайне редко заболевание начинается с одышки. Это может быть у пациентов, контактирующих на производстве с мелкодисперсными (менее 5 мкм) поллютантами, а также при дефиците a1–антитрипсина, приводящем к раннему развитию панлобулярной эмфиземы.
Если больной курит или курил, то необходимо изучить анамнез курения и рассчитать индекс курящего (ИК) человека, выраженного в «пачка /лет».
ИК (пачка/лет) = (число выкуриваемых сигарет в сутки х стаж курения (годы))/20
ИК > 10 пачка/лет является достоверным фактором риска развития ХОБЛ.
Данные физикального обследования недостаточны для установления диагноза ХОБЛ. Они лишь дают ориентиры для дальнейшего направления диагностического исследования с применением инструментальных и лабораторных методов.
МЕТОДЫ ОБСЛЕДОВАНИЯ ПРИ ХОБЛ.

Ведущее место в диагностике ХОБЛ и объективной оценке степени тяжести заболевания имеет исследование функции внешнего дыхания (ФВД).
Для выявления заболевания на ранних этапах его развития всем пациентам с хроническим кашлем и продукцией мокроты, наличием в анамнезе факторов риска, даже при отсутствии одышки, должна выполняться спирография.
Для определения характера обструктивных нарушений ФВД необходимо измерить объем форсированного выдоха за 1 сек (ОФВ1), форсированную жизненную емкость легких (ФЖЕЛ), определить соотношение этих показателей (ОФВ1/ФЖЕЛ).
ОФВ1/ ФЖЕЛ– ключевой признак в диагностике ХОБЛ.
Снижение ОФВ1/ФЖЕЛ менее 70%, определяемое в период ремиссии болезни, свидетельствует об обструктивных нарушениях независимо от степени тяжести ХОБЛ. Снижение ОФВ1/ФЖЕЛ менее 70% является ранним признаком ограничения воздушного потока даже при сохранении ОФВ1 80% от должных величин.
Обструкция считается хронической, если она регистрируется как минимум 3 раза в течение одного года, несмотря на проводимую терапию.
Величина ОФВ1 оценивается в постбронходилатационной пробе и отражает стадию болезни (степень ее тяжести).
Бронходилатационный тест
Тест проводится при первичном обследовании вне обострения заболевания. При проведении бронходилатационного теста оценивается изменение величины ОФВ1:
• для определения максимально достигаемых показателей ОФВ1 и установления степени тяжести ХОБЛ;
• для исключения БА (положительный тест);
• для оценки эффективности терапии, принятия решения о тактике лечения и объеме терапии;
• для определения прогноза течения заболевания.
Выбор назначаемого препарата и дозы.
•2-агонисты короткого действия (сальбутамол 2 – 4 дозы = 200–400 мкг) с измерением бронходилатационного ответа через 15–30 мин;
• антихолинергические препараты – ипратропия бромид (4 дозы = 80 мкг) с измерением бронходилатационного ответа через 30–45 мин.
Для ингаляциии вышеупомянутых препаратов с помощью небулайзера рекомендуются следующие дозировки:
• ингаляция раствора сальбутамола в дозе 2,5–5 мг через небулайзер с последующим исследованием (через 15–30 мин) бронходилатационного ответа;
• ингаляция раствора ИБ в дозе 500 мкг через небулайзер с последующим исследованием (через 30–45 мин) бронходилатационного ответа;
• ингаляция раствора беродуала в дозе 2 мл (1 мг фенотерола и 500 мкг ипратропия бромида) через небулайзер с последующим исследованием (через 30–45 мин) бронходилатационного ответа.
Для правильного выполнения бронходилатационного теста необходимо отменить проводимую терапию в соответствии с фармакокинетическими свойствами принимаемого препарата (2-агонисты короткого действия – за 6 часов до начала теста, длительно действующие (2-агонисты – за 12 часов, пролонгированные теофиллины – за 24 часа).
Способ расчета бронходилатационного ответа
Обратимость обструкции – величина вариабельная и у одного и того же больного может быть разной в периоды обострения и ремиссии заболевания.
Наиболее простым способом является измерение бронходилатационного ответа по абсолютному приросту ОФВ1 в мл [ОФВ1 абс. (мл) = ОФВ1 дилат. (мл) – ОФВ1 исх. (мл)]. Очень распространен метод измерения обратимости отношением абсолютного прироста показателя ОФВ1, выраженного в процентах, к исходному [ОФВ1 % исх.]:
| ΔOФВ1 исх.(%) = | [ОФВ1 дилат. (мл) – ОФВ1 исх. (мл)] | 100% |
| ОФВ1 исх. (мл) |
Достоверный бронходилатационный ответ по своему значению должен превышать спонтанную вариабельность, а также реакцию на бронхолитики у здоровых лиц. Поэтому, величина прироста ОФВ115% от должного и на 200 мл признана в качестве маркера положительного бронходилатационного ответа; при получении такого прироста бронхиальная обструкция считается обратимой.
Важным методом, позволяющим подтвердить диагноз ХОБЛ, является мониторирование ОФВ1 – ежегодное спирометрическое определение этого показателя. В зрелом возрасте в норме отмечается ежегодное падение ОФВ1 в пределах 30 мл в год. Проведенные в разных странах крупные эпидемиологические исследования позволили установить, что для больных ХОБЛ характерно падение показателя ОФВ1 более 50 мл в год
Цитологический анализ мокроты дает информацию о характере воспалительного процесса и его выраженности. Кроме этого, учитывая пожилой возраст больных ХОБЛ, всегда должна существовать онкологическая настороженность и мокроту следует изучать на наличие атипичных клеток. У больных ХОБЛ мокрота имеет, как правило, слизистый характер, а главными клеточными элементами ее являются макрофаги. При обострении заболевания мокрота приобретает гнойный характер, возрастает ее вязкость.
Клинический анализ кро6ви также относится к обязательным методам обследования больного. При стабильном течении ХОБЛ существенных изменений содержания лейкоцитов периферической крови не отмечается, а при обострении заболевания обычно, наблюдается нейтрофильный лейкоцитоз с палочкоядерным сдвигом и увеличением СОЭ.
С развитием гипоксемии у больных ХОБЛ формируется полицитемический синдром, который характеризуется повышением числа эритроцитов, высоким уровнем гемоглобина, низкой СОЭ, повышением гематокрита (у женщин >47%, у мужчин > 52%) и повышением вязкости крови.
Рентгенологическое исследование грудной клетки помогает в исключении альтернативного диагноза. Рентгенологические изменения, связанные с ХОБЛ, могут быть следующими: уплотнение купала диафрагмы в боковой проекции, повышенная прозрачность легких.
Данные ЭКГ в большинстве случаев позволяют исключить кардиальный генез респираторной симптоматики. Анализ ЭКГ при тяжелом течении ХОБЛ может выявить признаки гипертрофии правых отделов сердца, что свидетельствует о развитии стабильной легочной гипертензии.
При нарастании ощущения одышки, у больных с клиническими признаками дыхательной недостаточности (ДН), при снижении значений ОФВ1<50% от должных возникает необходимость в исследовании газов крови. ДН — патологический синдром, при котором РаО2 < 8.0 кРа (<60мм рт. ст.) и/или РаСО2 больше 45мм рт.ст. Взятие проб для анализа предпочтительнее проводить методом пункции артерии. Пальцевая и ушная оксиметрия достоверна для определения сатурации крови SаО2 ,и может является средством выбора для обследования больных врачами поликлиник. Исследование проводится с помощью пульсоксиметра, который дает возможность определить показатель насыщения крови кислородом и выявить больных с гипоксемией.
Классификация ДН по степени тяжести
Таблица № 4
| Степень ДН | РаО2 ммрт.ст | SаО2 % |
| Норма | 80 | ≥ 95 |
| 1 | 60-79 | 90-94 |
| 11 | 40-59 | 75-89 |
| 111 | < 40 | < 75 |
Цитологическое исследование мокроты, клинический анализ крови, рентгенологическое обследование органов грудной клетки, анализ вентиляционной и газообменной функции легких, ЭКГ относятся к необходимой диагностической программе обследования больных ХОБЛ со среднетяжелым и тяжелым течением.
Дополнительными методами обследования служат: проба с физической нагрузкой, бронхологическое обследование, эхокардиография, оценка качества жизни.
Бронхологическое исследование проводится с целью дифференциального диагноза с другими заболеваниями, проявляющимися аналогичной респираторной симптоматикой, а также для оценки состояния слизистой бронхов и культурального изучения бронхиального содержимого.
Эксперты международной программы «Глобальная инициатива по Хронической Обструктивной Болезни Легких» (GOLD – Global Strategy for Chronic Obstructive Lung Disease) выделяют следующие стадии ХОБЛ.
Стадия I. Легкое течение ХОБЛ
На этой стадии больной может не иметь представления о том, что функция легких у него нарушена. Обструктивные нарушения – ОФВ1/ФЖЕЛ < 70%, ОФВ1 ≥ 80% от должных величин. Обычно, но не всегда, хронический кашель и продукция мокроты.
Стадия II. Среднетяжелое течение ХОБЛ
Эта стадия, при которой пациенты обращаются за медицинской помощью в связи с одышкой и обострением заболевания.
Характеризуется увеличением обструктивных нарушений (50% ОФВ1 < 80% от должных величин, ОФВ1/ФЖЕЛ < 70%). Отмечается усиление симптомов с одышкой, появляющейся при физической нагрузке.
Наличие повторных обострений влияет на качество жизни пациентов и требует соответствующей тактики лечения.
Стадия III. Тяжелое течение ХОБЛ
Характеризуется дальнейшим увеличением ограничения воздушного потока
(ОФВ1/ФЖЕЛ < 70%, 30% ОФВ1 < 50% от должных величин), нарастанием одышки, частоты обострений заболевания, что влияет на качество жизни пациентов.
Стадия IV. Крайне тяжелое течение ХОБЛ
На этой стадии качество жизни заметно страдает, а обострения могут быть угрожающими для жизни. Болезнь приобретает инвалидизирующее течение.
Характеризуется крайне тяжелой бронхиальной обструкцией (ОФВ1/ФЖЕЛ < 70%, ОФВ1 30% от должной или ОФВ1 < 50% от должной при наличии дыхательной недостаточности.
На этой стадии возможно развитие легочного сердца.
КЛАССИФИКАЦИЯ ХОБЛ ПО СТЕПЕНИ ТЯЖЕСТИ (GOLD, 2006) Таблица № 5
| СТАДИЯ | СТЕПЕНЬ ТЯЖЕСТИ | ХАРАКТЕРИСТИКА |
| I | Легкая |
|
| II | Средняя |
|
| III | Тяжелая |
|
| IV | Крайне тяжелая |
|
Все значения ОФВ1 в классификации ХОБЛ относятся к постбронходилатационным.
Для внедрения классификации, предложенной в программе GOLD, в практическое здравоохранение необходимо иметь возможность повторного проведения функциональных тестов не только при обострении заболевания, но и в период стабильного течения, что не всегда бывает возможно.
Помимо этого необходимо классифицировать ХОБЛ по степени тяжести обострения, основываясь на изменении клинических проявлений болезни:
- усиливающуюся одышку, нередко сопровождающуюся тяжестью в грудной клетке; крайней степенью ее выраженности является удушье;
- возрастающую интенсивность кашля и увеличение продукции мокроты, изменение ее цвета и вязкости (увеличение продукции и появление гнойной мокроты указывают на бактериальную природу обострения);
- повышение температуры тела.
Могут появляться неспецифические симптомы: недомогание, нарушение сна, усталость, слабость, депрессия.
Чем более выражена тяжесть ХОБЛ, тем более тяжело протекает обострение.
При крайне тяжелом обострении ХОБЛ учитываются клинические признаки дыхательной недостаточности: участие в акте дыхания вспомогательной мускулатуры, парадоксальные движения грудной клетки, появление или усугубление центрального цианоза, периферических отеков, тахикардия.
ДИАГНОСТИЧЕСКИЙ АЛГОРИТМ
Диагностика ХОБЛ осуществляется при суммировании следующих данных:
- наличия факторов риска ( внутренние и внешние);
- клинических признаков, главными из которых являются кашель и экспираторная одышка;
- неуклонно прогрессирующего нарушения бронхиальной проходимости (по данным ФВД – показатели ОФВ1 и ОФВ1/ФЖЕЛ;
- исключения других заболеваний, которые могут привести к появлению аналогичных симптомов.
Таблица № 6 (Дифференциальная диагностика ХОБЛ)
 При формулировке диагноза ХОБЛ указывается тяжесть течения заболевания: легкое (I стадия), среднетяжелое (II стадия) или тяжелое течение (III стадия); крайне тяжелое течение (1V стадия), фаза процесса: ремиссия или обострение, тяжесть обострения; наличие осложнений (легочное сердце, ДН); (указать факторы риска, индекс курящего человека для 0 стадии).
При формулировке диагноза ХОБЛ указывается тяжесть течения заболевания: легкое (I стадия), среднетяжелое (II стадия) или тяжелое течение (III стадия); крайне тяжелое течение (1V стадия), фаза процесса: ремиссия или обострение, тяжесть обострения; наличие осложнений (легочное сердце, ДН); (указать факторы риска, индекс курящего человека для 0 стадии).
ПРИМЕР ФОРМУЛИРОВКИ ДИАГНОЗА:
DS: ХОБЛ 11 стадия, фаза обострения, умеренной степени тяжести.
DS: ХОБЛ 1V стадия, фаза обострения тяжелой степени тяжести. ДН 11, хроническое легочное сердце.
| Дифференциальная диагностика ХОБЛ Таблица № 6 | |
| Диагноз | Предположительные признаки |
| ХОБЛ | Начинается в среднем возрасте.
Симптомы медленно прогрессируют. Длительное предшествующее курение. Одышка во время физической нагрузки. В основном необратимая бронхиальная обструкция. |
| Бронхиальная астма | Начинается в молодом возрасте (часто в детстве).
Симптомы варьируют ото дня ко дню. Симптомы наблюдаются ночью и рано утром. Имеются также аллергия, риниты и/или экзема. Семейная астма в анамнезе. В основном обратимая бронхиальная обструкция. |
| Хроническая сердечная недостаточность | Отчетливые влажные хрипы в нижних отделах легких при аускультации.
Рентгенография грудной клетки демонстрирует расширение сердца, отек легких. Функциональные легочные тесты показывают объемную рестрикцию, а не обструкцию бронхов. |
| Бронхоэктазия | Обильное выделение гнойной мокроты.
Обычно сочетается с бактериальной инфекцией. Грубые хрипы при аускультации. Рентгенография грудной клетки демонстрирует расширение бронхов, утолщение бронхиальной стенки. |
| Туберкулез | Начинается в любом возрасте.
Рентгенография грудной клетки демонстрирует легочный инфильтрат. Микробиологическое подтверждение. Высокая местная распространенность туберкулеза. |
| Облитерирующий бронхиолит | Начало в молодом возрасте, у некурящих.
В анамнезе может быть ревматоидный артрит или воздействие вредных газов. КТ на выходе демонстрирует области с пониженной плотностью. |
| Диффузный панбронхиолит | Большинство пациентов некурящие мужчины.
Почти все больны хроническим синуситом. Рентгенография грудной клетки или КТ высокого разрешения демонстрирует диффузные малые центрилобулярные узловые затемнения и гиперинфляцию. |
ЛЕЧЕНИЕ БОЛЬНЫХ ХОБЛ
Основные направления лечения:
1. Снижение влияния факторов риска.
2. Образовательные программы.
3. Лечение ХОБЛ при стабильном состоянии.
4. Лечение обострения заболевания.
ЗАДАЧИ ТЕРАПИИ ХОБЛ
- Предотвращение прогрессирования заболевания.
- Облегчение симптомов болезни.
- Улучшение толерантности к физическим нагрузкам.
- Улучшение качества жизни.
- Предотвращение и лечение обострений заболевания.
- Предотвращение и лечение осложнений заболевания.
- Предотвращение или минимизация побочных эффектов терапии.
- Уменьшение летальности.
Лечение ХОБЛ стабильного течения Таблица №7
Общим подходом к лечению ХОБЛ стабильного течения является ступенчатый принцип усиления терапии в зависимости от тяжести заболевания (Таблица№ 7). Регулярное лечение должно проводится на одном и том же уровне длительное время. Ингаляционная терапия является предпочтительной.
- Выбор между b2-агонистами, холинолитиками, теофиллином или комбинированной терапией зависит от доступности препарата и индивидуального ответа на лечение с точки зрения ослабления симптомов и побочных действий.
- Длительно действующие ингаляционные бронхолитики более эффективны.
- Комбинирование бронхолитиков может улучшить эффективность и уменьшить риск побочных действий в сравнении с увеличением дозы отдельного бронхолитика.
- Ингаляционные ГКС показаны пациентам с ОФВ1 < 50% от должной и повторяющимися обострениями. Эффективность ингаляционных ГКС значительно повышается при их фиксированной комбинации с пролонгированными β2 –агонистами (таблица 10)
Бронхолитические средства при стабильном течении ХОБЛ
Бронхолитические препараты занимают ведущее место в терапии ХОБЛ. Применяются антихолинергические препараты короткого и длительного действия, 2-агонисты короткого и длительного действия, метилксантины и их комбинации.
• предпочтительной является ингаляционная терапия;
• бронхолитики назначаются «по требованию» или на регулярной основе для предупреждения темпов прогрессирования бронхиальной обструкции;
• М-холинолитические препараты являются препаратами первого ряда в лечении ХОБЛ и их назначение обязательно при всех степенях тяжести заболевания;
• комбинация бронхолитиков усиливает бронхолитический эффект и снижает риск побочных эффектов в сравнении с повышением дозы одного из препаратов;
• регулярное лечение бронходилататорами длительного действия (тиотропия бромид, сальметерол, формотерол) рекомендовано при среднетяжелой, тяжелой и крайне тяжелой ХОБЛ;
• ксантины эффективны при ХОБЛ, но с учетом их потенциальной токсичности являются препаратами «второй линии». Ксантины могут быть добавлены к регулярной ингаляционной бронхолитической терапии при тяжелом течении болезни.
СВОЙСТВА И ДОЗЫ ОСНОВНЫХ ИНГАЛЯЦИОННЫХ АНТИХОЛИНЕРГИЧЕСКИХ ПРЕПАРАТОВ Таблица № 8
| Препарат | Торговое название | Разовая доза,мкг | Разовая доза
(небулайзер), мг |
Начало действия,
мин |
Пик
действия, мин |
Длительность
действия, ч |
| Ипратропия
бромид |
Атровент | 20 | 0,5 (2мл) | 5-30 | 60-120 | 4-8 |
| Тиотропия
бромид |
Спирива | 18 | 30-60 | 120-360 | >24 | |
| Фенотерол+
Ипратропия бромид |
Беродуал | 50/20 | 1,0/0,5 (2мл) | 5-15 | 30-60 | 6-8 |
ДОЗЫ ОСНОВНЫХ ИНГАЛЯЦИОННЫХ 2-АГОНИСТОВ Таблица № 9
| препарат | Торговое название | Разовая доза (ДАИ или ПИ), мкг | Разовая доза (небулайзер) мг | Пик действия, мин | Длительность действия. ч |
| Сальбутамол | Вентолин
Сальгим Саломол-эко |
100 | 2,5-5 | 30-60 | 4-6 |
| Тербуталин | 200 | 5-10 | 60 | 4-5 | |
| Фенотерол | Беротек
Беротек Н |
100 | 0,5-2 | 30 | 4-6 |
| Сальметерол | Серевент | 25. 50 | — | 60-120 | 12 |
| Формотерол | 4,3 и 9, 12 | — | 30-60 | >12 |
ИНГАЛЯЦИОННЫЕ ГКС
показаны пациентам с ОФВ1 < 50% от должной и повторяющимися обострениями Таблица № 10
| препарат | Разовая доза. мкг | Кратность назначения |
| Беклометазон | 100-250 (ДАИ и ПИ) | Каждые 6 ч |
| Будесонид | 100, 200,400 (ПИ) | Каждые 12 ч |
| Флютиказона пропионат | 125-500 (ДИ ПИ) | Каждые 12 ч |
| Комбинация β2— агонистов и инг ГКС в одном инголяторе | ||
| Формотерол/будесонид
(Симбикорт) |
4.5/160 (ПИ) от 1до 8 доз | |
| Сальметерол/флютиказон
(Серетид) |
50/100, 250,500 (ПИ)
25/50 125, 250(ДАИ) |
|
МЕТИЛКСАНТИНЫ Таблица № 11
| препарат | Доза (таблетки), мг | Длительность, ч |
| Аминофиллин
теофиллин |
225-450
100-400 |
До 24
До 24 |
МУКОАКТИВНЫЕ ПРЕПАРАТЫ Таблица № 12
| препорат | Доза, мкг | Кратность назначения |
| N-ацетилцистеин | 200
600 |
Каждые 8 ч
Каждые 24 ч |
| амброксол | 30 | Каждые 8-12 ч |
| бромгексин | 8-16 | Каждые 8-12 ч |
Вакцины. Противогриппозные вакцины способны уменьшить частоту тяжелых обострений и смертность у больных ХОБЛ примерно на 50%, применяют один или два раза в год (осенью и зимой). Применяется и пневмококковая вакцина, содержащая 2-3 вирулентных серотипа.
Антибиотики. Пофилактическое назначение не приводит к снижению частоты обострений при ХОБЛ и не рекомендуется их применение вне обострений.
Муколитические средства. В нашей стране при лечении ХОБЛ традиционно широко используются муколитики, вместе с тем эффективность этих ЛС доказана только у больных с легким течением ХОБЛ (ОФВ1>50% от должного).
Из числа других ЛС, иногда рекомендуемых для лечения ХОБЛ, следует упомянуть антиоксиданты (N-ацетилцистиин), который можно применять у больных для профилактики частых обострений. Не следует использовать иммуномодуляторы, вазодилататоры, дыхательные аналептики, опиаты и специфические средства для терапии бронхиальной астмы (недокромил натрия, модификаторы лейкотриенов). В ходе клинических исследований не было получено данных, свидетельствующих об эффективности методов альтернативной медицины (акупунктура, фитотерапия, гомеопатия) для лечения больных ХОБЛ.
Нефармакологическое лечение.
Реабилитация. Целями легочной реабилитации являются уменьшение симптомов, улучшение качества жизни. У всех больных эффективными являются программы физической тренировки. Полноценная реабилитационная программа включает физическую тренировку, консультацию по питанию и обучение.
Длительная кислородотерапия (ДКТ). Наиболее тяжелым осложнением ХОБЛ является хроническая дыхательная недостаточность (ХДН), она развивается на поздних стадиях и главным признаком ее является гипоксемия (снижение кислорода в артериальной крови). Гипоксемия ухудшает качество жизни, способствует развитию полицитемии, повышает риск сердечных аритмий и прогрессированию легочной гипертензии. ХДН занимает ведущее место среди причин смерти больных от ХОБЛ. Использование кислорода у больных с хронической гипоксемией должно быть постоянным, длительным и. как правило, проводится в домашних условиях. ДКТ увеличивает выживаемость у больных с хронической дыхательной недостаточностью.
Терапия обострения ХОБЛ.
Обострение ХОБЛ – это относительно длительное (не менее 24 часов) ухудшение состояния больного, по своей тяжести выходящее за пределы нормальной суточной вариабельности симптомов, характеризующееся острым началом и требующее изменения схемы обычной терапии. Тяжелое обострение у больных ХОБЛ в большинстве случаев сопряжено с развитием ОДН и требует госпитализации больных в стационар или отделение интенсивной терапии .
Симптомы обострения ХОБЛ Таблица №13
| Основные | Дополнительные |
| Усиление одышки | Лихорадка |
| Увеличение объема мокроты | Усиление кашля |
| Появление гнойной мокроты | Усиление хрипов в легких |
| Увеличение частоты дыхания или частоты сердечных сокпащений на 20% по сравнению с исходным. | |
| Типы обострения ХОБЛ по классификации Antonisen N.R. [Ann Intern med 1987;106:196–204]: I тип – имеются все 3 основных симптома II тип – имеются 2 из 3 основных симптомов III тип – имеется только 1 из основных симптомов и какой-либо дополнительный симптом |
|
ДИАГНОСТИКА ТЯЖЕСТИ ОБОСТРЕНИЯ Таблица №14
| ПРИЗНАК | ЛЕГКОЕ | УМЕРЕННОЕ | ТЯЖЕЛОЕ |
| Сопутствующая патология | + | +++ | +++ |
| Частые обострения в анамнезе | + | +++ | +++ |
| Тяжесть ХОБЛ | Легкая , умеренная | Умеренная, тяжелая | тяжелая |
| Гемодинамика | стабильная | стабильная | Стабильная, нестабильная |
| Участие дополнительных мышц | _ | ++ | ++ |
| Тахипное | _ | ++ | ++ |
| Симптомы после начала лечения | _ | ++ | ++ |
| Сопутствующая патология | + | +++ | +++ |
| Частые обострения в анамнезе | + | +++ | +++ |
| Тяжесть ХОБЛ | Легкая , умеренная | Умеренная, тяжелая | тяжелая |
| Гемодинамика | стабильная | стабильная | Стабильная, нестабильная |
| Участие дополнительных мышц | _ | ++ | ++ |
| Тахипное | _ | ++ | ++ |
| Симптомы после начала лечения | _ | ++ | ++ |
| Исследования:
Сатурация кислорода Газы крови Рентген грудной летки |
Да
Нет нет |
Да
Да да |
Да
Да Да |
ПРИЧИНЫ ОБОСТРЕНИЙ ХОБЛ
- инфекции бронхиального дерева;
- атмосферные полютанты;
- пневмония;
- застойные явления в малом кругу кровообращения;
- тромбоэмболии ветвей легочной артерии;
- бронхоспазм;
- спонтанный пневмоторакс;
- ятрогенные причины (неадекватная кислородотерапия, седативные препараты, диуретики и др.)
- метаболические нарушения (сахарный диабет, электролитный дисболанс)
- терминальная стадия
Таблица №15
ЛЕЧЕНИЕ В ЗАВИСИМОСТИ ОТ СТЕПЕНИ ТЯЖЕСТИ ОБОСТРЕНИЯ
| ЛЕЧЕНИЕ | Ступень 1
Лечение в домашних условиях |
Ступень 2
Госпитализация в стационар |
Ступень 3
Необходима респираторная поддержка |
| Тяжесть обострения | ЛЕГКОЕ | УМЕРЕННОЕ | ТЯЖЕЛОЕ |
| Немедикаментозное | Техника ингаляций, спейсеры | Кислород при SO2<90% | Кислород, ИВЛ |
| Бронодилататоры | Короткодействующие со спейсером небулайзеры | Короткодействующие со спейсером, небулайзеры | Β2+ипратропиум через 2 – 4 ч |
| Кортикостероиды | Преднизолон per os | Преднизолон ± ингаляция КС | Преднизолон ± ингаляция КС |
| Антибиотики | Возможно при изменении мокроты
Амоксициллин, макролиды |
Амоксициллин/клав.
Респираторные хинолоны |
Амоксициллин/клав.
Респираторные хинолоны |
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ БОЛЬНЫХ С ОБОСТРЕНИЕМ ХОБЛ В СТАЦИОНАР.
- Значительное усиление интенсивности симптомов(например внезапное развитие одышки в покое).
- Обострение ХОБЛ тяжелой степени (в стабильном состоянии ОФВ< 30%).
- Появление новых симптомов (цианоз, периферические отеки).
- Нет улучшения симптомов в ответ на начальную терапию обострения.
- Тяжелые сопутствующие заболевания.
- Впервые возникшие аритмии.
- Диагностические трудности.
- Пожилой возраст
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ БОЛЬНЫХ С ОБОСТРЕНИЕМ ХОБЛ В ОТДЕЛЕНИЕ ИНТЕНСИВНОЙ ТЕРАПИИ.
•Тяжелая одышка, не купирующаяся начальными средствами неотложной терапии.
• Нарушение сознание (оглушение, сопор, кома).
• Постоянная или нарастающая гипоксемия (PaО2 < 50 мм рт.ст.) и/или тяжелая/прогрессирующая гиперкапния (PaCО2 > 70 мм рт.ст.), и/или тяжелый/нарастающий респираторный ацидоз (pH < 7,30).
ЛЕЧЕНИЕ ТЯЖЕЛОГО ОБОСТРЕНИЯ ХОБЛ Таблица № 16
| Оценить тяжесть симптомов, газы крови, рентгенограмма грудной клетки |
| Управляемая оксигенотерапия и повторное измерение газов артериальной крови через 30 мин. |
Бронхолитики:
|
| Добавить пероральные или внутривенные ГКС |
| При признаках бактериальной инфекции назначить перорально или в/в антибиотики |
| Рассмотреть возможность подкожного введения гепарина
Выявление и лечение сочетанных состояний (сердечной недостаточности, аритмии) |
Антибактериальная терапия
Антибиотики назначаются, когда присутствуют два из трех критериев Anthonisen (усиление диспноэ, увеличение объема мокроты и повышение ее гнойности). Однако довольно часто при тяжелом обострении ХОБЛ, особенно у больных с ОДН, наблюдается не увеличение выделения мокроты, а, наоборот, ее задержка. Учитывая непосредственную угрозу жизни при развитии ОДН на фоне ХОБЛ, все больные с тяжелым обострением ХОБЛ должны получать антибиотики, так как устранение причинного фактора ОДН может улучшить прогноз.
Респираторные патогены при обострении хронического бронхита.
| Патоген | Частота, % |
| Haemophilus influenzae | 20-54 |
| Streptococcus pneumoniae | 10-25 |
| Moraxella catarrhalis | 10-30 |
| Enterobacteriaceae | <10 |
| Pseudomonas aeruginosa | 4-15 |
| Streptococcus aureus | < 5 |
| Вирусы | 20-30 |
В подавляющем большинстве случаев антибиотикотерапия при обострении ХОБЛ назначается на эмпирической основе. Одним из предложенных подходов к антимикробной терапии у таких больных является классификация обострений хронического бронхита Интернациональной группы специалистов по легочным и инфекционным заболеваниям (Grossman, 1997). Эта классификация основана на факторах риска, возрасте, функциональных особенностях больных и позволяет предположить причинный фактор, рекомендовать оптимальную антимикробную терапию.
Обострения ХОБЛ Таблица № 17
| Характеристика больных | Вероятные патогены | Антибактериальные средства |
| Не осложненные, любой возраст, OФВ1> 50 % должного, менее 4 обострений в год, отсутствие тяжелых сопутствующих заболеваний | S. pneumoniae
H. influenzae M. catarrhalis |
Макролиды,
бета-лактамы, доксициклин |
| Осложненные | ||
| Возраст старше 65 лет, OФВ135–50% от должного, более 4 обострений в год, с сопутствующими заболеваниями |
S.pneumoniae H.influenzae Mсatarrhalis (часторезистентность патогенов к а/б) Грамотрицательная флора |
Фторхинолоны Амоксициллин/клавунат |
| Обострения ХОБЛ | ||
| Любой возраст, OФВ1<35 % должного, более 4 обострений в год, потребность в терапии глюкокортикостероидами. |
S.pneumoniae H.influenzae M.сatarrhalis Грамотрицательная флораP.aeruginosaе (часто резистентность патогенов к антибиотикам) |
Фторхинолоны, бета-лактамы (цефтазидим, пиперациллин/тазобактамтикарциллин/клавунат) и др. |
Даже в условиях стационара, антибактериальные препараты могут быть назначены per os. У больных, находящихся на ИВЛ, предпочтение обычно отдается внутривенному пути введения, длительность терапии не должна быть менее 7–10 дней.
CТРАТЕГИЯ АНТИБАКТЕРИАЛЬНОЙ ТЕРАПИИ ПРИ ОБОСТРЕНИИ ХОБЛ , ТРЕБУЮЩИХ ГОСПИТАЛИЗАЦИИ. Таблица № 18
|
|
|
|
|
|
Бронхолитики. Оптимальной ингаляционной техникой доставки препарата при тяжелом обострении ХОБЛ являются небулайзеры.
При назначении симпатомиметиков обычным режимом является назначение сальбутамола в дозе 2,5 мг (или фенотерола в дозе 1,0 мг) при помощи небулайзера или сальбутамола 400 мкг (фенотерол 200 мкг) при помощи дозированного ингалятора/спейсера каждые 4–6 часов. Ответ на ингаляционный 2–агонист наблюдается обычно в течение 10–15 минут, если же облегчение симптомов отсутствует, то назначают повторные ингаляции. При тяжелом обострении ХОБЛ кратность введения симпатомиметиков может быть значительно увеличена – возможно назначение препаратов каждые 30–60 минут до достижения клинического эффекта.
Применение ингаляционных симпатомиметиков может быть ограничено ростом побочных эффектов, которые развиваются вследствие системной абсорбции препаратов. Наиболее частые осложнения при терапии 2–агонистами – триада симптомов: тахикардия, гипоксемия и гипокалиемия.
Ипратропиум бромид (ИБ) обладает более длительным действием, чем симпатомиметики, его общая продолжительность действия составляет около 4–8 часов, начало действия – через 10 минут, а пик действия наступает через 1 час. Однократная доза ИБ при использовании дозированного ингалятора/спейсера – 0,08–0,16 мкг (4–8 ингаляций), при использовании небулайзера – 250–500 мкг, частота дозирования при обострении ХОБЛ – не менее 4 раз в сутки. При использовании обычных доз ИБ наиболее частыми побочными эффектами являются металлический привкус и сухость во рту, в отличие от симпатомиметиков ИБ не вызывает гипоксемии и снижения уровня калия в крови. Довольно часто при обострении ХОБЛ используют комбинированную терапию (антихолинергический препарат + 2–агонист) либо в виде фиксированных комбинаций (беродуал = фенотерол + ИБ), либо в виде комбинации отдельных препаратов (например, сальбутамол + ИБ).
Теофиллин
В течение нескольких десятилетий теофиллин считался основным препаратом для лечения обострения ХОБЛ. Однако в настоящее время целесообразность его назначения оспаривается, что связано с его относительно слабым бронходилатирующим эффектом (по сравнению с 2–агонистами и ИБ), небольшой широтой терапевтического действия и выраженными побочными эффектами. Поэтому препараты теофиллина при обострении ХОБЛ рассматриваются, как препараты второй или третьей линии. Для обеспечения эффективного и безопасного действия теофиллина сывороточная концентрация препарата должна поддерживаться в пределах 10–15 мг/л. При отсутствии возможности определять концентрацию теофиллина его суточная доза не должна превышать 10 мг/кг веса больного.
Глюкокортикостероиды
К настоящему времени роль ГКС при терапии обострения ХОБЛ считается доказанной (GOLD, 2001). Предпосылками положительного эффекта ГКС при обострении ХОБЛ являются умеренное увеличение числа эозинофилов в слизистой дыхательных путей и повышение уровня воспалительных цитокинов (IL–6), т.е. воспалительный ответ, который может быть подавлен ГКС Внутривенные и оральные формы ГКС значительно улучшают функциональные легочные показатели к 3–5 дню терапии и снижают риск «неудач». Длительность назначения системных стероидов не должна превышать 2–х недель; средних доз ГКС (эквивалент 30 мг преднизолона per os) достаточно для достижения положительного эффекта лечения больных ХОБЛ.
Кислородотерапия
Гипоксемия представляет реальную угрозу для жизни больного, поэтому кислородотерапия является приоритетным направлением терапии ОДН на фоне ХОБЛ. Цель кислородотерапии – достижение РаО2 в пределах 60–65 мм рт.ст. и сатурации артериальной крови SaO2 > 90%.
Неинвазивная вентиляция легких
Развитие нового направления респираторной поддержки – неинвазивной вентиляции легких (НВЛ)– обеспечивает безопасное и эффективное достижение разгрузки дыхательной мускулатуры, восстановление газообмена и уменьшение диспноэ у больных с ОДН. Во время НВЛ взаимосвязь пациент–респиратор осуществляется при помощи носовых или лицевых масок, больной находится в сознании и, как правило, не требуется применения седативных и миорелаксирующих препаратов. Масочная вентиляция является более комфортной процедурой, чем обычная вентиляция – больной может разговаривать, принимать пищу, проводить сеансы физиотерапии, откашливать мокроту.
Показания к НВЛ при ОДН на фоне ХОБЛ.
А. Симптомы и признаки ОДН:
- Выраженная одышка в покое;
- ЧДД> 25 циклов/мин, участие в дыхании вспомогательной дыхательной мускулатуры, пароксизмальное дыхание.
Б. Признаки нарушения газообмена:
- РаСО>45мм рт. ст., рН<7,35;
- РаО/ FiO<200ммрт.ст.
КРИТЕРИИ ИСКЛЮЧЕНИЯ ДЛЯ НЕИНВАЗИВНОЙ ВЕНТИЛЯЦИИ ЛЕГКИХ ПРИ ОДН.
- Остановка дыхания.
- Нестабильное состояние сердечно-сосудистой системы (гипотония, неконтролируемые аритмии, ишемия миокарда).
- Невозможность обеспечить защиту дыхательных путей (нарушения глотания).
- Избыточная бронхиальная секреция.
- Признаки нарушения сознания, неспособность пациента к сотрудничеству с медицинским персоналом.
- Лицевая травма, ожоги, анатомические нарушения,
- препятствующие наложению маски.
Инвазивная респираторная поддержка
Искусственная вентиляция легких (ИВЛ) показана больным ХОБЛ с ОДН, у которых медикаментозная или другая консервативная терапия (НВЛ) не приводит к дальнейшему улучшению состояния.
Показания к проведению ИВЛ при ОДН на фоне ХОБЛ
Абсолютные:
- Остановка дыхания;
- Выраженные нарушения сознания( сопор, кома);
- Нестабильная гемодинамика ( АД сис.<70мм рт. ст., ЧСС<50 уд/мин или ЧСС >160 уд/мин);
- Утомление дыхательной мускулатуры.
Относительные показания:
- ЧДД >35 циклов/мин;
- рН артериальной крови <7,25;
- РаО<45 мм рт.ст., несмотря на проведение кислородотерапии.
Критерии для выписки больных с обострением ХОБЛ из стационара
• Потребность в ингаляциях 2-агонистов не чаще чем через каждые 4 ч.
• Пациент может самостоятельно ходить по комнате.
• Пациент может самостоятельно есть и спать без частого пробуждения от одышки.
• Состояние пациента стабильное на протяжении 12–24 ч.
• Газы артериальной крови стабильны на протяжении 12–24 ч.
• Пациент (или лицо, ухаживающее за ним дома) полностью понимает, как правильно принимать лекарства.
• Длительное наблюдение и домашний уход обеспечены (патронажная медсестра, доставка кислорода, диета).
• Пациент, члены его семьи и врач уверены в том, что пациент сможет успешно лечиться дома.
ЛИТЕРАТУРА
- 1. Авдеев С.Н. Хроническая обструктивная болезнь легких в таблицах и схемах. 2003;24.
- 2.Клинические рекомендации. Хроническая обструктивная болезнь легких. Под ред. Чучалина А.Г. 2-е изд., исп. и доп. М.: Издательский дом «Атмосфера». 2007;240.
- 2.Колягин А.Н., Аснер Т.В. Понятие о недостаточности функции внешнего дыхания. Спирография. Учебное пособие для студентов. Иркутск 2005;(23)
- 2. Овчаренко С.И., Лещенко И.В. Современные проблемы диагностики хронической обструктивной болезни легких. РМЖ 2003;11(4).
- 3. Хроническая обструктивная болезнь легких. Практическое руководство для врачей. М., 2004;64.
- 4. Цой А.Н., Архипов В.В. Доказательная фармакотерапия хронической обструктивной болезни легких. Consilium medicum 2003;4 (9).
5. Global Initiative for Chronic Obstructive Lung Disease. National Institutes of Health. 2003;96 - 6. Global Initiative for Chronic Obstructive Lung Disease. National Institutes of Health. 2006;96