Первая помощь при терминальных состояниях
Содержание страницы
Терминальные состояния (лат. terminalis – пограничный) — пограничные состояния между жизнью и смертью, характеризующиеся критическим уровнем расстройства жизнедеятельности с значительным падением артериального давления, глубокими нарушениями газообмена и метаболизма.
Внезапная смерть жизнеспособного человека во все времена была поводом для попыток оживления. В процессе жизнедеятельности организма существуют три состояния: здоровье, болезнь и терминальное состояние.
Терминальное состояние включает 4 периода:
- предагонию;
- терминальную паузу;
- агонию;
- клиническую смерть.
Предагония. Систолическое артериальное давление снижается до 60 мм Hg и ниже. Наблюдается тахикардия, сменяющаяся брадикардией. Дыхание глубокое и частое, затем редкое и поверхностное. Могут наблюдаться патологические типы дыхания (Чейн – Стокса, Биота, Куссмауля). Сознание спутанное, заторможенное, возможно возбуждение, судороги. Олигоанурия. Кожные покровы и видимые слизистые серого оттенка (бледные с цианотичным оттенком). Длительность периода – от нескольких минут до суток.
Терминальная пауза. Пауза в дыхании, обычно сопровождающаяся замедлением пульса, вплоть до его полной остановки. Длительность – от нескольких секунд до 5 минут.
Агония. Артериальное давление не определяется, пульс прощупывается только на сонных артериях, аритмии, брадикардия. Брадипноэ. Сознание отсутствует. Длительность агонии – от нескольких минут до 6 часов.
Клиническая смерть. Характеризуется остановкой дыхания и кровообращения. Это обратимая стадия умирания. Продолжительность клинической смерти от нескольких секунд до 5 минут. Продолжительность зависит от длительности предшествующих периодов терминального состояния: чем длительнее они были, тем короче период клинической смерти. На продолжительность клинической смерти влияет предшествующий прием препаратов, угнетающих ЦНС, а также температура окружающей среды.
Диагноз клинической смерти базируется на сочетании трех признаков:
- отсутствие дыхания (апноэ);
- отсутствие кровообращения;
- отсутствие сознания (кома).
Диагностика клинической смерти
Диагностика клинической смерти не представляет трудности и занимает несколько секунд. Диагноз ставится на основании следующих признаков:
- Потеря сознания обычно наступает через 10–15 секунд после остановки кровообращения.
- Сохранение сознания исключает остановку кровообращения. Для проверки сознания рекомендуется обратиться к пострадавшему и осторожно встряхнуть его за плечи.
- Отсутствие пульса на сонных артериях говорит о прекращении кровообращения по ним, что ведет к быстрому обескровливанию мозга и гибели коры.
- Определять пульсацию нужно не менее 10 с, чтобы не пропустить выраженную брадикардию. Разгибание шеи больного облегчает определение пульсации.
Согласно последним Европейским рекомендациям для диагностики клинической смерти не требуется определения пульсации на сонной артерии у взрослых и детей после 8 лет. Достаточно диагностики потери сознания и отсутствия дыхания.
Отсутствие самостоятельного дыхания или наличие дыхания агонального типа устанавливается наружным осмотром пострадавшего.
Агональное дыхание характеризуется периодическим судорожным сокращением мышц шеи и дыхательной мускулатуры. Однако всвязи с тем, что одновременно сокращаются мышцы вдоха и выдоха, вентиляции легких не происходит.
Агональное дыхание через несколько секунд переходит в апноэ – полную остановку дыхания.
Реаниматология – наука об оживлении организма, изучающая комплекс патологических процессов, возникающих в организме при пограничных со смертью состояниях. Предметом изучения реаниматологии является профилактика и лечение терминальных состояний.
Реанимация – комплекс мероприятий, направленных на восстановление жизненно важных функций организма, прежде всего дыхания и кровообращения.
Сердечно-легочная реанимация (СЛР) – комплекс мероприятий, проводимых при отсутствии повреждений, несовместимых с жизнью, и направленных на восстановление и поддержку функции кардиореспираторной системы.
Показания к проведению сердечно-легочной реанимации: отсутствие эффективного пульса на сонных артериях или нитевидный и слабый пульс, бессознательное состояние и (или) отсутствие эффективных дыхательных движений.
Первичные усилия при СЛР направлены на:
- компрессию груди;
- вдувание воздуха в легкие и вентиляцию;
- подготовку и введение лекарственных препаратов;
- установку и поддержание внутривенного доступа.
Протоколы и этапы сердечно-легочной реанимации (СЛР)
В настоящее время согласно рекомендациям ERC выделяют алгоритмы базовых реанимационных мероприятий (BLS) для неспециалистов и спасателей и расширенных реанимационных мероприятий (ALS) для медицинских работников. После 8 лет у детей действуют взрослые протоколы.
- Реанимационные мероприятия немедленно начинает тот, кто первым оказался рядом с пострадавшим. Не следует тратить время на попытки поиска помощников, оставив умирающего без внимания. Сразу необходимо начать СЛР. Если реанимирующих двое, один из них начинает СЛР, а второй вызывает помощников и затем подключается к проведению СЛР.
- Реанимационные мероприятия оказывают на месте, где обнаружен пострадавший. Нельзя пытаться куда-либо его переносить.
- Массаж сердца проводят без предварительной дифференциальной диагностики механизмов прекращения кровообращения.
Для проведения СЛР используют реанимационный алфавит Петера Сафара. В этом комплексе выдержана последовательность действий реаниматолога, по их английскому названию обозначается соответствующими буквами.
A – Airway – обеспечение проходимости дыхательных путей.
B – Breathing – искусственная вентиляция легких (ИВЛ)
доступным способом, например при дыхании «рот в рот».
C – Circulation – обеспечение гемоциркуляции – непрямой массаж сердца.
D – Drugs – введение лекарственных средств. E – Electrocardiography – регистрация ЭКГ.
F – Fibrilation – проведение при необходимости
электрической дефибрилляции (кардиоверсия).
G – Gauging – оценка первичных результатов. H – Hypothermy – охлаждение головы.
I – Intensive care – проведение интенсивной терапии постреанимационных синдромов.
Элементарное поддержание жизни BLS (проводится немедицинским и медицинским персоналом).
Этап А (airwey) – обеспечение проходимости дыхательных путей.
Этап В (breathe) – искусственное дыхание. Этап С (circulacion) – наружный массаж сердца.
Согласно рекомендациям Европейского совета по сердечно-легочной реанимации наружный массаж сердца у взрослых предшествует ИВЛ и алгоритм реанимации из «ABC» трансформируется в «CAB».
Базовый комплекс реанимационных мероприятий (BLS)
A – Airway – обеспечение проходимости дыхательных путей
Больного укладывают горизонтально на спину. Голову максимально запрокидывают. Для этого врач подкладывает одну руку под шею, а другую – помещает на лоб больного. Делает пробный вдох «рот в рот».
У больного со сниженным мышечным тонусом в положении на спине может западать язык, перекрывая глотку. Одновременно опускается надгортанник, еще более закрывающий дыхательные пути. Появляется звучное дыхание, затем нарушения дыхательного ритма вплоть до его полной остановки.
Чтобы предупредить и устранить западение языка, следует вывести вперед нижнюю челюсть и одновременно произвести переразгибание в затылочно-шейном сочленении. Для этого давлением больших пальцев на подбородок сдвигают нижнюю челюсть больного вниз, а затем пальцами, помещенными на углах челюсти, выдвигают ее вперед, дополняя этот прием переразгибанием головы назад (тройной прием Сафара).
- Запрокидывание головы. Реанимирующий одну руку кладет на лоб пострадавшего и надавливает ладонью до максимального запрокидывания, другой рукой поднимает сзади шею. Если в мышцах нижней челюсти хотя бы частично сохранился тонус, то эта процедура будет достаточной для восстановления проходимости дыхательных путей. Необходимо помнить, что травма шейного отдела позвоночника является противопоказанием к запрокидыванию головы.
- Выдвижение нижней челюсти вперед осуществляется за подбородок или за его углы. Кончики пальцев помещают под подбородок и поднимают его так, чтобы верхние и нижние зубы находились на одной плоскости. При выдвижении нижней челюсти пальцы обеих рук подводят под углы нижней челюсти и выдвигают ее вперед, стремясь сопоставить зубы в одной плоскости.
- Открытие рта. У 30 % пострадавших носовые ходы бывают закупорены кровью, слизью и т. п.
При подозрении на инородное тело после выполнения тройного приема Сафара необходимо сделать 3–5 вдохов в легкие пострадавшего. Если грудная клетка не раздувается при соблюдении герметичности – можно заподозрить обструкцию дыхательных путей инородным телом. В этом случае необходимо очистить полость глотки с помощью пальца. Для этого указательный палец вводят в глотку к основанию языка, пытаясь пальцем, как крючком, извлечь инородное тело. Важно не протолкнуть его дальше в дыхательные пути. Можно использовать для этой цели указательный и средний пальцы, манипулируя ими как пинцетом.
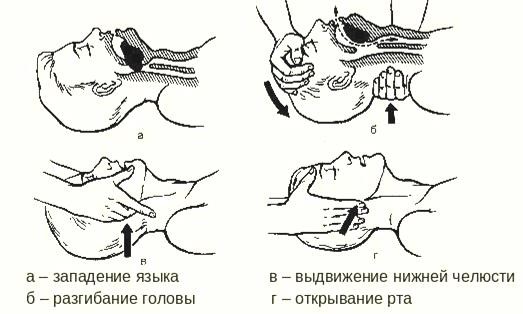
Рисунок 1 — Тройной прием Сафара: а – западение языка; б – разгибание головы; в – выдвижение нижней челюсти;
г – открывание рта
Для удаления инородных тел из дыхательных путей при наличии у пострадавшего сознания рекомендациями ERC предусматривается специальный алгоритм.
В случаях, когда пострадавший еще не потерял сознание из-за обструкции дыхательных путей инородным телом и находится на ногах, следует подхватить его левой рукой (по реберной дуге), а затем нанести 5 ударов ладонью между лопаток, создающих значительные перепады давления в дыхательных путях и смещающих инородное тело.
Далее предусмотрено использование 2-го приема (прием Геймлиха). Необходимо встать за спиной пострадавшего, обхватив его руками. Сжать одну руку в кулак и той стороной, где большой палец, положить ее на живот пострадавшего на уровне между пупком и реберными дугами (в эпигастральную область живота). Ладонь другой руки положить поверх кулака. Затем быстрым толчком вверх кулак вдавить в живот. Руки при этом нужно резко согнуть в локтях, не сдавливая грудную клетку пострадавшего. При необходимости прием повторить несколько раз, пока дыхательные пути не освободятся. Если дыхательные пути освобождены – у человека восстановится дыхание и нормальный цвет лица.

Рисунок 2 — Удаление инородного тела из дыхательных путей
B – Breathing – искусственная вентиляция легких (ИВЛ) доступным способом
Согласно рекомендациям Европейского совета по сердечно-легочной реанимации оптимальный режим ИВЛ при проведении реанимационных мероприятий предполагает: дыхательный объем = 500–600 мл, время вдоха = 1 с, частота дыхания = 8–10 в 1 мин.
Существует два метода экспираторной ИВЛ — «рот в рот» и «рот в нос».
Наиболее простым и эффективным методом искусственного дыхания во время реанимации считается метод «рот в рот», когда в легкие пострадавшего под давлением вдувается выдыхаемый воздух реаниматолога. Запрокинув голову пострадавшего, одной рукой зажать ему ноздри, другую руку подложить под шею, сделать глубокий вдох, плотно прижимая свои губы к губам пострадавшего (у детей к губам и к носу одновременно) и вдуть воздух в легкие пострадавшего, наблюдая за подъемом грудной клетки во время вдоха. Как только грудная клетка приподнялась, нагнетание воздуха прекратить, отодвинуть свое лицо в сторону, снова сделать глубокий вдох. После 2–3 раздуваний легких определить наличие пульса на сонной артерии, если он не определяется, то перейти к искусственному восстановлению кровообращения. Использовать ИВЛ ручным способом с помощью саморасправляющего мешка типа Амбу. При применении ИВЛ аппаратом частота дыханий составляет 12–15 в минуту, объем вдоха – 0,5–1,0 л. В условиях стационара производится интубация трахеи и перевод больного на аппарат искусственной вентиляции.

Рисунок 3 — Искусственное дыхание методом «рот в рот»
С – Circulation – обеспечение гемоциркуляции – непрямой массаж сердца.
Закрытый массаж сердца является наиболее простым и быстрым способом экстренного искусственного поддержания кровообращения. К закрытому массажу сердца следует приступать сразу, как только поставлен диагноз острой остановки кровообращения, не выясняя ее причины и механизмы. В случаях неэффективности сердечных сокращений не следует ждать полной остановки сердца или же самостоятельного восстановления сердечной деятельности.
Основные правила проведения закрытого массажа сердца
- Больной должен находиться в горизонтальном положении на твердой основе (пол, функциональная кровать) для предупреждения возможности смещения его тела под усилением рук реаниматора.
- Зона приложения силы рук реанимирующего располагается на нижней трети грудины, по средней линии. Реанимирующий может находиться с любой стороны больного.
- Для проведения массажа кладут одну ладонь на другую и производят давление на грудину; руки массирующего должны быть выпрямленными в локтевых суставах и располагаються так, чтобы давление производило только запястье.
- Компрессия грудной клетки производится за счет тяжести туловища реанимирующего. Глубина прогиба грудной клетки должна составлять 5–6 см.
- Продолжительность одной компрессии грудной клетки – 0,5 с. Темп массажа – 100–120 массажных движений в минуту. В интервалах руки с грудины не снимают, пальцы остаются приподнятыми, руки полностью выпрямлены в локтевых суставах.
При проведении реанимационных мероприятий после двух быстрых нагнетений воздуха в легкие больного производится 30 компрессий грудной клетки, т. е. соотношение «вентиляция:массаж» равняется 2:30. Обязательным условием проведения массажа сердца является постоянный контроль его эффективности.
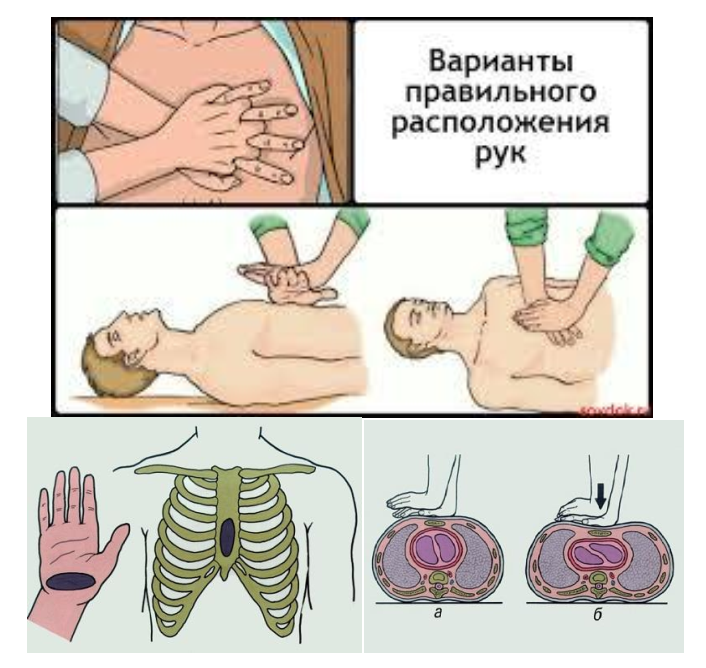
Рисунок 4 — Наружный массаж сердца
Критерии эффективности массажа сердца:
- Изменение цвета кожи: она становится менее бледной, серой, цианотичной.
- Сужение зрачков (если они были расширены) с появлением реакции на свет.
- Появление пульсового толчка на сонной и бедренной артериях, иногда на лучевой артерии.
- Определение артериального давления на уровне 60–70 мм рт. ст. при измерении на плече.
- Иногда появление самостоятельных дыхательных движений.
При наличии признаков восстановления кровообращения, но при отсутствии тенденции к сохранению самостоятельной сердечной деятельности массаж сердца проводят либо до достижения необходимого эффекта (восстановление эффективного кровотока), либо до стойкого исчезновения признаков жизни с развитием симптомов мозговой смерти.
При отсутствии признаков восстановления даже редуцированного кровотока, несмотря на массаж сердца в течение 30 мин, больного следует признать умирающим и реанимационные мероприятия можно прекратить.
Критерии прекращения СЛР:
- если в течение 30 мин все правильно выполняемые реанимационные мероприятия не приносят эффекта: не появляется самостоятельное дыхание, не восстанавливается кровообращение, зрачки остаются расширенными и не реагируют на свет;
- если в течение 30 мин наблюдаются повторные остановки сердца, не поддающиеся терапии, и в то же время не наблюдается других признаков успешной реанимации;
- если в процессе реанимации было обнаружено, что данному больному она была вообще не показана;
- если в течение 45–60 мин, несмотря на частичное восстановление дыхания, у пострадавшего отсутствует пульс и нет никаких признаков восстановления функции мозга;
- наступление явных признаков биологической смерти.
Исключение составляют состояния, при которых необходимо пролонгировать реанимацию:
- переохлаждение (гипотермия);
- утопление в ледяной воде;
- передозировка лекарственных препаратов или наркотиков;
- электротравма, поражение молнией.
Биологическая смерть наступает вслед за клинической и представляет собой необратимое состояние, когда оживление организма уже невозможно.
При биологической смерти во всех тканях развивается некротический процесс, начиная с нейронов коры головного мозга, которые некротизируются в течении часа после остановки кровообращения, а затем в течении двух часов гибнут клетки всех внутренних органов.
Достоверными признаками биологической смерти являются:
- Высыхание роговицы — «тусклый селедочный блеск».
- Трупные пятна — сине-фиолетовые или багровофиолетовые пятна на коже за счет перемещения и скопления крови в нижерасположенных участках тела. Они начинают появляться через 2–4 часа после остановки сердца.
- Трупное окоченение — уплотнение и укорочение скелетных мышц, препятствующее пассивным движениям в суставах. Проявляется через 2–4 часа после остановки сердца, максимально выражено через сутки, разрешается через 3–4 суток.
- Трупное разложение — наступает в поздние сроки и проявляется разложением и гниением тканей. Сроки разложения зависят от условий внешней среды.
Констатацию биологической смерти проводит врач по наличию достоверных признаков, а до их формирования по совокупности следующих симптомов:
- отсутствие сердечной деятельности (нет пульса на крупных артериях, тоны сердца не выслушиваются, нет биоэлектрической активности сердца);
- время отсутствия сердечной деятельности достоверно больше 30 мин;
- отсутствие самостоятельного дыхания;
- отсутствие роговичного рефлекса;
- симптом «кошачьего» зрачка;
- наличие посмертного гипостаза в отлогих частях тела.