Уход за больными в послеоперационном периоде
Содержание страницы
Любое оперативное вмешательство приводит к развитию в организме пациента различных морфологических, биохимических и функциональных изменений, степень выраженности которых зависит от возраста больного, состояния организма и объема выполненной операции. Изменения гомеостаза характеризуются гиповолемией, гипопротеинемией, нарушениями водно-электролитного баланса и др. Характерными являются слабость, боль в области послеоперационной раны, тошнота, ослабление двигательной активности кишечника (парез), нарушения мочеиспускания. При выполнении ряда операций в послеоперационном периоде ограничивается двигательная активность.
Все происходящие изменения – это ответ организма на операционную травму, и во многих случаях они не требуют коррекции.
Объем ухода в послеоперационном периоде зависит от состояния пациента, его возраста, тяжести заболевания, вида оперативного вмешательства, назначенного режима. Правильный уход за больным играет большую роль в профилактике возможных осложнений и благоприятном исходе лечения.
Послеоперационный период – это промежуток времени с момента окончания операции до выздоровления больного или установления ему группы инвалидности.
Послеоперационный период делят на три части:
- ранний период, начинается с момента окончания операции и длится до 4–5 суток после нее;
- поздний период – с 6–7-х суток после операции до выписки больного из стационара;
- отдаленный период, длится с момента выписки до восстановления работоспособности или перехода на инвалидность.
Различают нормальное течение послеоперационного периода, когда отсутствуют тяжелые функциональные нарушения, и осложненное ‒ в случаях, когда резко выражена реакция на оперативную травму, развиваются значительные функциональные нарушения и осложнения.
В послеоперационном периоде выделяют три фазы:
катаболическую, обратного развития и анаболическую.
Катаболическая фаза длится 3–7 суток. Характеризуется заторможенностью больного, слабостью, возбуждением или угнетением сознания, бледностью кожных покровов, учащением пульса и дыхания, снижением артериального давления и уменьшением диуреза.
Фаза обратного развития продолжается 4–6 суток. Клинически характеризуется уменьшением болевых ощущений, повышением двигательной активности пациента, нормализацией температуры тела и цвета кожных покровов, углублением и уменьшением частоты дыхательных движений, нормализацией пульса и артериального давления. Возобновление функции желудочно-кишечного тракта приводит к появлению аппетита.
Анаболическая фаза длится 2–5 недель. Для нее характерно улучшение общего состояния и самочувствия пациента, нормализуются показатели работы сердечнососудистой и дыхательной систем, восстанавливается деятельность желудочно-кишечного тракта.
После оперативного вмешательства больные возвращаются в хирургическое отделение в палату интенсивной терапии или переводятся на лечение в отделение реанимации.
Задачи ухода в раннем послеоперационном периоде
- Облегчение состояние пациента.
- Восстановление здоровья больного в наиболее короткий срок.
- Профилактика послеоперационных осложнений.
- Своевременное выявление осложнений и оказание помощи при их развитии.
Рисунок 1 — Палата интенсивной терапии
Транспортировка больного из операционной в палату
После окончания операции больного осторожно перекладывают с операционного стола на каталку, укрывают простыней или одеялом и транспортируют в палату. В палате осторожно перекладывают на кровать и наблюдают за ним в течение не менее двух часов до полного пробуждения.
Наблюдение за послеоперационным больным включает:
- наблюдение за внешним видом больного (выражение лица, цвет кожи, положение в постели) и внимание к его жалобам;
- проведение измерения температуры тела;
- контроль пульса, артериального давления, частоты дыхания;
- слежение за работой органов выделения (диурез, стул);
- наблюдение за повязкой в области послеоперационной раны (ее положение, пропитывание различным патологическим отделяемым из раны);
- контроль работы дренажей (количество, характер, цвет отделяемого, проходимость дренажей, состояние их фиксации, герметичность соединений со сборниками, своевременное опорожнение емкостей от раневого отделяемого);
- контроль лабораторных показателей.
Уход за послеоперационным больным включает:
- уход за кожными покровами (умывание, подмывание, обтирание и мытье тела).
- туалет носа, глаз, ушей, ротовой полости;
- причесывание, стрижку ногтей, волос;
- кормление и дачу питья;
- помощь при физиологических отправлениях;
- смену нательного и постельного белья;
- профилактику пролежней;
- выполнение манипуляций, назначенных врачом (установку желудочного зонда и газоотводной трубки, постановку различных видов клизм, выведение мочи катетером и др.).
Подготовка палаты для больного после операции
Производят влажную уборку и проветривание палаты. На прикроватную тумбочку кладут лоток и поильник. Для смачивания губ готовят марлевый тупфер в стакане с водой. Под кроватью должны находиться судно и мочеприемник.
Палата должна быть оборудована доступной и исправной сигнальной аппаратурой для вызова медперсонала и системой для подачи увлажненного кислорода.
Обустройство кровати больного
Учитывая то, что пациент после операции основную часть времени пребывает в кровати, очень важно, чтобы его пребывание в ней было максимально комфортным.
В настоящее время используют функциональные кровати. Их устройство позволяет больным удобно устраиваться на них и не чувствовать дискомфорта от скованности движений. Специальная система фиксации позволяет расположить больного в наиболее подходящем для него положении.
На матрас надевают чистый наматрасник. Кровать ровно застилают чистой сухой простыней. Края простыни подгибают под матрас так, чтобы она не собиралась в складки. На подушку надевают чистую наволочку. На одеяло надевают пододеяльник.
Положение больного в постели
Положение больного в кровати может быть разным и зависит от вида проведенной операции и особенностей течения послеоперационного периода. Изменение положения пациента в кровати производится с разрешения врача.
После проведения оперативных вмешательств на органах грудной и брюшной полости рекомендуется расположение пациента в полусидячем положении (положение Фаулера). Его использование предупреждает застойные явления в легких, облегчает дыхание и сердечную деятельность, способствует более быстрому восстановлению функции кишечника. Для того чтобы больные не сдвигались, в ножной конец кровати для опоры необходимо установить подставку для ног.
У больных с постельным режимом различают активное, пассивное и вынужденное положение.
Активное положение разрешено больным с легкими заболеваниями. Изменение положения тела не причиняет боли, неудобств. Пациент может менять положение в постели, садиться, вставать, прохаживаться.
Пассивное положение наблюдается у больных в бессознательном состоянии в случае крайней слабости. Больной неподвижен, остается в одном положении. Голова и конечности свешиваются в силу своей тяжести. Тело смещается с подушек к нижнему концу кровати. Больные требуют особого внимания. Им необходимо периодически менять положение тела или отдельных его частей для предупреждения развития осложнений.
Вынужденное положение пациент занимает для ослабления или прекращения боли. Такому больному необходимо создать условия для занятия им функционально выгодного положения, что способствует выздоровлению и профилактике осложнений.
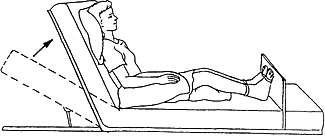
Рисунок 2 ‒ Положение Фаулера
Оксигенотерапия
Оксигенотерапия может осуществляться через носовые катетеры (канюля), носовую или ротовую маску, интубационную трубку.
Чаще всего кислородную терапию проводят через носовую канюлю. Для проведения процедуры медицинская сестра одевает перчатки и осторожно вставляет концы канюли в ноздри пациента. С помощью эластичной повязки (фиксатора) фиксируют канюлю таким образом, чтобы она не вызывала у больного чувство дискомфорта. Затем подключают систему к источнику увлажненного кислорода, предварительно задав концентрацию и скорость его подачи. Состояние канюли необходимо проверять каждые 8 ч. Постоянно наблюдают за тем, чтобы увлажняющая емкость была заполнена. Периодически осматривают слизистую носа, чтобы избежать появления раздражений.
Смена постельного белья больного
Постельное и нательное белье должно быть хлопчатобумажным. Смену белья проводят осторожно, чтобы не нанести больному дополнительных болезненных ощущений.
Способы смены постельного белья
Первый способ. Чистую простыню сворачивают валиком по длине. Голову и плечи больного осторожно приподнимают. Затем убирают подушку. Больного опять ложат на кровать и поворачивают на бок, придерживая в этом положении. Грязную простыню сворачивают валиком по длине по направлению к больному.
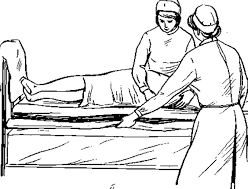
Рисунок 3 ‒ Смена постельного белья продольным способом
На освободившуюся часть кровати разворачивают чистую простыню так, чтобы ее свободный край несколько свисал с кровати. Пациента поворачивают на спину, а затем – на другую сторону, укладывая его на чистую простыню. Расправляют чистую простыню и поворачивают пациента на спину. Края простыни заправляют под матрас со всех сторон. На подушке меняют наволочку и пододеяльник на одеяле. Подушку подкладывают под голову больного и укрывают его одеялом. Грязное белье помещают в мешок.
Второй способ. Чистую простыню сворачивают валиком по ширине лицевой стороной вовнутрь. Осторожно немного приподнимают голову и плечи больного, забирая подушку. Быстро сворачивают в виде валика грязную простыню в направлении от головы к пояснице пациента. На освобожденной части постели разворачивают и расправляют чистую простыню.
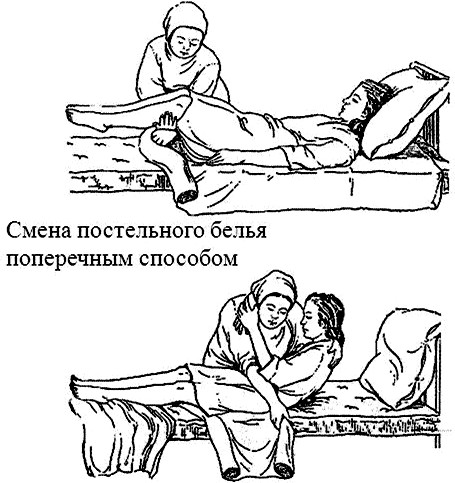
Рисунок 4 ‒ Смена постельного белья поперечным способом
Голову больного осторожно ложат на кровать. Грязную наволочку заменяют на чистую. На чистую простыню ложат подушку в чистой наволочке, на нее – голову и плечи больного. Поднимают таз пациента, потом – ноги и забирают из-под него грязную простыню в направлении от пояснице к пяткам.
Разворачивают и расправляют чистую простыню и осторожно опускают таз и ноги больного. Края простыни заправляют под матрас со всех сторон, пододеяльник на одеяле меняют на чистый, укрывают пациента одеялом.
Помощь больному во время смены нательного белья
Осторожно приподнимают голову и плечи больного. Захватывают нижний край загрязненной рубашки и аккуратно подтягивают ее сзади к затылку, а спереди – к груди. Затем снимают рубашку через голову. Голову и плечи пациента осторожно ложат на подушку, помогают ему поднять обе руки и освобождают их от рубашки.
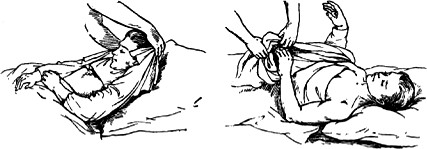
Рисунок 5 ‒ Смена нательного белья больному
Грязную рубашку помещают в мешок для грязного белья. При травме руки рубашку сначала снимают со здоровой, а затем — с больной руки. Во время смены белья обязательно осматривают кожу на наличие пролежней и других изменений.
Одевают больного в обратном порядке: сначала – рукава рубашки, а затем саму рубашку через голову. Складки рубашки расправляют, помогают пациенту занять удобное положение в кровати, после чего укрывают одеялом.
Соблюдение санитарного режима при смене белья
Постельное и нательное белье подлежит замене не реже одного раза в 7–10 дней или в случае загрязнения биологическими жидкостями или при кормлении. Загрязненное белье помещают в специальный водонепроницаемый мешок, который завязывают и относят в комнату, предназначенную для сортировки белья. Запрещается бросать грязное белье на пол в палате. В комнате для сортировки рассортировывают грязное белье, складывают в водонепроницаемые мешки и отправляют в прачечную. Затем проводят гигиеническую уборку помещения сортировочной комнаты с применением дезинфицирующего раствора.
После выписки больного матрас, одеяло и подушку дезинфицируют в специальной камере. Выполняют уборку палаты с применением дезинфицирующего раствора.
Уход за кожей больного
Тяжелобольному пациенту каждый день утром и вечером помогают умыться. Если позволяет состояние, больного размещают в положении полусидя. Возле кровати на столик или на стул ставят таз. На руки больного поливают теплую воду из кружки и он умывается. Во время умывания пациенту поддерживают голову. Закончив процедуру, дают больному чистое полотенце и помогают вытереть лицо.
Кожные покровы больных, находящихся на постельном режиме, ежедневно обтирают махровой перчаткой или мягкой губкой, смоченной в теплой воде или растворе антисептиков (10 % раствор камфорного спирта, раствор уксуса — 1 столовая ложка на стакан воды, 70 % этиловый спирт наполовину разбавленный водой, 1 % салициловый спирт). Для профилактики опрелостей каждый день проводят осмотр участков тела под молочными железами у женщин, в подмышечных и паховых областях – у женщин и мужчин. Перечисленные области протирают 2 % раствором перманганата калия, осушивают, а затем припудривают детской присыпкой или тальком. Особое внимание при осмотре обращают на места образования пролежней.
Мытье кожи тяжелобольным проводят один раз в неделю. Рядом с больным устанавливают таз с чистой теплой водой, в которой смачивают махровую перчатку или губку. Отжав губку, протирают ней кожу, периодически прополаскивая ее в воде. При необходимости можно использовать мыльный раствор. Мытье проводят в такой последовательности: лицо, область ушей, шея, передняя часть грудной клетки, живот, руки, спина, ягодицы, бедра, голени, стопы. Закончив мытье, кожу вытирают чистым сухим полотенцем.
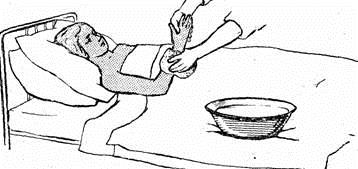
Рисунок 6 ‒ Мытье тяжелобольного
Подмывают тяжелобольных пациентов 2–3 раза в сутки, после мочеиспускания и дефекации. Ноги больным моют один раз в 2–3 суток.
Ногти на руках и ногах состригают один раз в неделю после проведения гигиенической ванны.
Уход за волосами больного
Большинство больных самостоятельно ухаживают за своими волосами, расчесывая их расческой.
Уход за волосами тяжелобольных осуществляется медицинским персоналом. Волосы ежедневно расчесывают густым гребнем. Во время расчесывания желательно сделать легкий массаж волосистой части головы.
Больным в тяжелом состоянии выполняют мытье головы в постели один раз в неделю. Перед выполнением процедуры под голову и плечи больного подкладывают специальную подставку. Под шейно-затылочную область подстилают клеенку и моют волосы над тазом, установленным у головного конца кровати. Сначала смачивают волосы теплой водой, затем наносят раствор шампуня, после чего смывают мыльную пену, одновременно проводя легкий массаж волосистой части головы. Закончив мытье, волосы вытирают полотенцем или высушивают с помощью фена, расчесывают и завязывают голову платком или полотенцем.

Рисунок 7 ‒ Мытье волос тяжелобольной
Уход за глазами больного
При наличии у больного гнойных выделений, склеивающих ресницы и веки, медицинская сестра смачивает стерильную марлевую салфетку одним из антисептиков (фурацилин 1:5 000) и накладывает ее на глазную щель. Через 1–2 минуты после размягчения корок второй стерильной салфеткой с антисептиком протирает веки в направлении от внешнего к внутреннему углу глаза. Для каждого глаза используются отдельные стерильные марлевые салфетки для профилактики переноса инфекции из одного глаза в другой. Обработку повторяют 4–5 раз разными салфетками. Остатки раствора удаляют, промокая сухой салфеткой. Закончив промывания в глаза закапывают раствор сульфацила натрия.
Техника закапывания глазных капель. Больной запрокидывает голову. Левой рукой слегка оттягивают нижнее веко. Предлагают больному посмотреть вверх. Затем медленно вводят одну каплю ближе к внутреннему краю, через небольшой промежуток времени – вторую. Просят больного закрыть глаза.
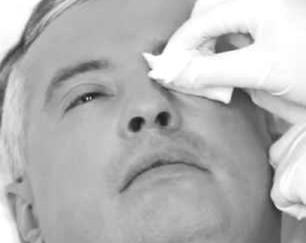
Рисунок 7 ‒ Удаление выделений из глаза салфеткой с фурацилином

Рисунок 8 ‒ Закапывание капель в глаз
Уход за ушами больного
Если состояние больного позволяет, то он ежедневно самостоятельно моет уши и очищает наружный слуховой проход ватной палочкой.
Тяжелобольным уход за ушами осуществляет медперсонал. Процедуру начинают с обмывания ушной раковины и околоушного пространства теплым мыльным раствором или теплой водой, после чего вытирают насухо. Затем вокруг уха укладывают марлевую салфетку и закапывают в наружный слуховой проход несколько капель 3 % перекиси водорода. Образовавшуюся пену удаляют тампоном. Оттягивают ушную раковину больного назад и вверх. Осторожно вводят турунду или ватную палочку в наружный слуховой проход и очищают его легкими вращательными движениями.

Рисунок 9 ‒ Очистка наружного слухового прохода
Уход за полостью носа
В тех случаях, когда больной не способен самостоятельно освобождать носовые ходы, ему должна в этом помогать медицинская сестра. Для того чтобы удалить образовавшиеся корочки, в носовые ходы больного осторожно вращательными движениями вводят турунды, смоченные вазелиновым маслом, глицерином или любым масляным раствором, и оставляют на 2– 3 минуты для размягчения корок. Затем вращательными движениями удаляют турунды, извлекая с ними содержимое носа. Больному предлагают высморкаться в салфетку. Другой салфеткой вытирают нос. При заложенности носа предварительно можно закапать 2–3 капли сосудосуживающего средства.
Уход за полостью рта
Каждый пациент ежедневно дважды (утром и вечером) проводит чистку зубов. После каждого приема пищи производится полоскание полости рта подсоленной водой.
Больным, которые не могут самостоятельно выполнять гигиенические процедуры полости рта, в этом помогает медперсонал, регулярно осуществляя санацию полости рта. Для этого больному придают удобное положение полусидя или поворачивают на бок. На грудь стелят клеенку, сверху прикрывают ее пеленкой. На коленях больного размещают лоток. Салфеткой, зажатой в корнцанге и смоченной в одном из раствором антисептика (фурациллин, калия перманганат), движениями слева направо и сверху вниз обрабатывают зубы. Шпателем оттесняют корень языка вниз и производят обработку глотки и языка. Больной сплевывает жидкость в лоток, затем прополаскивает рот и вытирает губы.
Если больной без сознания – медицинская сестра осушает полость рта и глотки салфеткой. Закончив гигиенические процедуры полости рта, губы, язык и глотку смазывают облепиховым маслом.
После каждого кормления тяжелого больного ватным шариком, зажатым пинцетом или корнцангом, смоченным слабым раствором перманганата калия, фурациллина, соды или кипяченой водой, удаляют остатки пищи со слизистой оболочки рта, зубов. Марлевым тампоном протирают язык, зубы, после чего больной прополаскивает рот.
Подкладывание судна тяжелобольному пациенту
Судно должно быть продезинфицированным, сухим и теплым. В него наливают небольшое количество воды. Больного поворачивают набок или подводят одну руку под его ягодицы и немного приподнимают таз. Под ягодицы подстилают клеенку, сверху на нее стелят пеленку. Больного поворачивают на спину, сгибают ему ноги в коленях и немного их разводят. Судно подставляют так, чтобы над его большим отверстием размещалась промежность больного, а трубка судна находилась между бедрами по направлению к коленям. Больного укрывают одеялом и оставляют одного. После акта дефекации поднимают таз пациента, берут судно за трубку и осторожно его убирают и накрывают крышкой. Больного подмывают над чистым судном, высушивают промежность. Затем проветривают палату. Судно в туалете освобождают от содержимого, промывают водой и погружают в емкость с дезинфицирующим раствором. Пеленка и клеенка тоже подлежат дезинфекции.
Рисунок 10 ‒ Подкладывание судна больному
Подкладывание мочеприемника тяжелобольному пациенту
Под ягодицы больного стелят клеенку, поверх нее – пеленку. Ноги больного сгибают в коленях и немного их
разводят в стороны. Больному в кровать дают мочеприемник. Если он сам не может его удержать — медицинская сестра помогает ему ввести половой член в отверстие мочеприемника и держит мочеприемник. После мочеиспускания мочеприемник забирают. Мочу выливают в унитаз. Промывают мочеприемник теплой водой в санитарной комнате и погружают в дезинфицирующий раствор. Клеенку, пеленку из-под больного помещают в специально маркированные емкости и отправляют на дезинфекцию.
Для устранения запаха мочи мочеприемник периодически ополаскивают раствором хлористоводородной кислоты или порошками, растворяющими соли мочевой кислоты.
Подмывание тяжелобольной пациентки
Больная лежит с согнутыми в коленях разведенными ногами. На простыню под нижнюю часть тела застилают клеенку, поверх нее – пеленку. Под ягодицы больной подкладывают сухое теплое чистое судно.
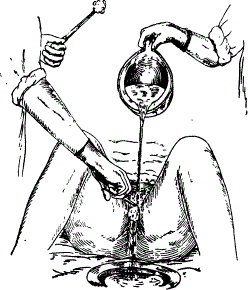
Рисунок 11 ‒ Подмывание тяжелобольной пациентки
В левую руку берут кружку, заполненную теплым (30– 32 °С) раствором калия перманганата, кипяченой водой или раствором фурацилина, а в правую – корнцанг с салфеткой. Льют раствор из кружки на область наружных половых органов. Салфеткой выполняют движения от половых органов к заднему проходу (сверху вниз) для того, чтобы не занести инфекцию в мочеполовые органы. Каждый раз салфетку необходимо менять. Использованную салфетку выбрасывают в лоток для использованного материала. Закончив подмывание, осушивают промежность сухой марлевой салфеткой в том же направлении и в той же последовательности. Проводят профилактику опрелостей.
Забирают судно, освобождают его от содержимого и погружают в дезинфицирующий раствор. Клеенку и пеленку помещают в промаркированные емкости для последующей дезинфекции. Использованные марлевые салфетки, корнцанг погружают в дезинфицирующий раствор.
Подмывание тяжелобольного пациента
Больной лежит на спине. На простыню под нижнюю часть тела застилают клеенку, поверх нее – пеленку. Одевают стерильные перчатки. Оттягивают крайнюю плоть, обнажив головку полового члена. Затем смачивают салфетку в теплой воде, растворе фурацилина или слабом растворе перманганата калия протирают головку полового члена, потом – кожу полового члена и мошонки.
Другой салфеткой обрабатывают паховые складки, предварительно попросив больного распрямить ноги для их лучшего раскрытия. Потом, еще раз сменив салфетку, протирают кожу вокруг ануса. Заканчивается процедура просушиванием салфеткой кожи и обработкой складок кожи для профилактики опрелостей.

Рисунок 12 ‒ Подмывание тяжелобольного пациента
Установка газоотводной трубки
Газоотводную трубку устанавливают с целью выведения газов из кишечника.
Под больного подстилают клеенку поверх которой застилают пеленку. Больного укладывают на левый бок с согнутыми в коленях и приведенными к животу ногами. В случаях, когда состояние больного не позволяет уложить его на бок, он лежит на спине с согнутыми в коленях разведенными ногами.
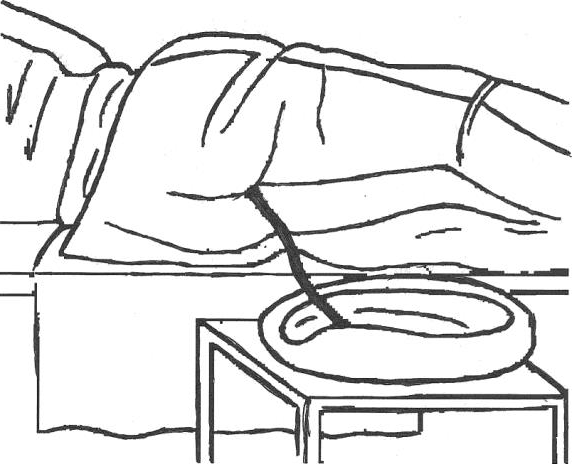
Рисунок 13 ‒ Установка газоотводной трубки
Закругленный конец трубки смазывают вазелином. Надев перчатки, разводят левой рукой ягодицы. В правую руку марлевой салфеткой берут трубку и вводят вращательными движениями в прямую кишку на глубину 20–30 см. Затем к свободному концу газоотводной трубки присоединяют трубкуудлинитель, конец которой опускают в судно с водой. Через 2 часа трубку необходимо извлечь, чтобы не вызвать образования пролежней на стенке прямой кишки. После удаления газоотводной трубки больного подмывают. В случае появления гиперемии, раздражения в области анального отверстия его смазывают подсушивающей мазью. В течение одних суток газоотводную трубку можно вводить 2–3 раза.
В случае, если больной не может самостоятельно помочиться в течение 12 часов, ему выводят мочу катетером. Освобождение кишечника от каловых масс производят с помощью очистительной клизмы (описание манипуляций в разделе «Подготовка больного к операции»).
Комплексная профилактика пролежней
Пролежни — участки некроза, возникающие в местах, где мягкие ткани сдавливаются между костными выступами и твердыми поверхностями. Пролежни чаще всего развиваются в ослабленных, неподвижных больных, занимающих пассивное положение в постели. Их появление свидетельствует о недостаточном уходе.
Причины возникновения пролежней:
- недостаточный уровень ухода за больным;
- значительное ожирение или кахексия;
- заболевания, приводящие к нарушению трофики (питания) тканей, сухость кожи;
- недержание кала и мочи;
- ограниченная подвижность;
- недостаточное поступление белковых питательных веществ.
Места образования пролежней
Области, где образуются пролежни, определяются выступающими частями. Если больной в основном находится в положении лежа на спине, пролежни образуются в области крестца, затылка, лопаток, локтей, пяток. Во время длительного пребывания на боку местами локализации пролежней могут быть латеральные поверхности бедра, лодыжки, коленных суставов. При длительном лежании на животе пролежни могут образовываться в области скул, плеча, лобка.
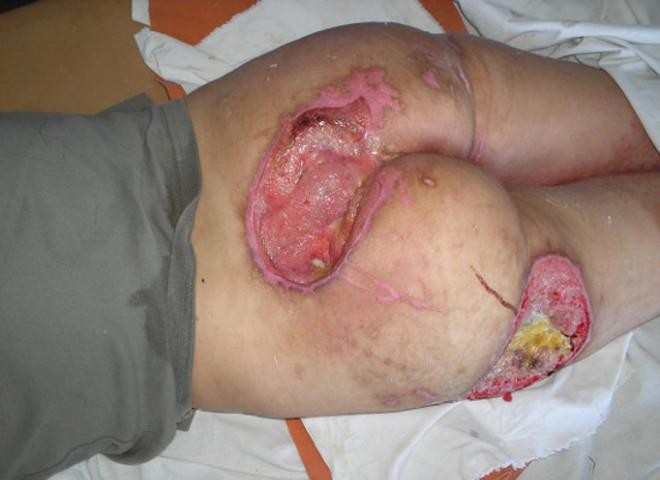
Рисунок 14 ‒ Пролежни
Стадии пролежней
- Стадия 1 – нарушения целостности кожных покровов нет. Наблюдается устойчивая гиперемия кожных покровов.
- Стадия 2 – нарушение целостности кожных покровов, распространяющееся на подкожную клетчатку. Отмечается стойкая гиперемия с отслойкой эпидермиса.
- Стадия 3 – разрушение кожного покрова вплоть до мышечного слоя в виде раны с выделениями различного характера.
- Стадия 4 – поражение всех мягких тканей. Наличие глубокой раны, дном которой являются сухожилия, кости.
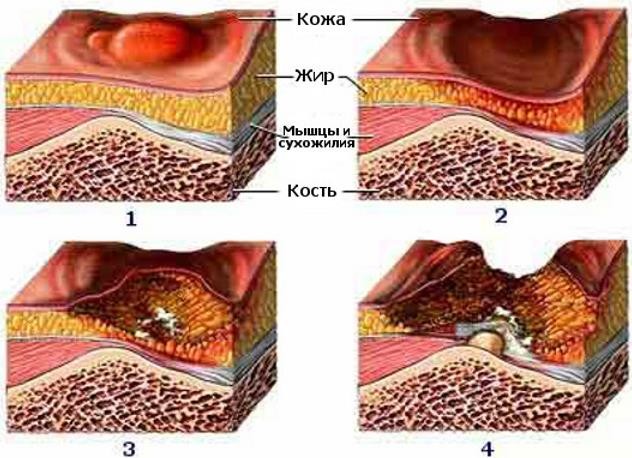
Рисунок 15 ‒ Стадии пролежней
Элементы профилактики пролежней:
- Пациент должен пребывать в кровати, оборудованной специальным противопролежневым матрасом.
- Применять специальные приспособления (подкладные круги, поролоновые прокладки в манжетах, мешочки, заполненные семенами проса) для снятия давления тела на мягкие ткани в местах, где могут образовываться пролежни.
- Каждые 2 часа больному менять положение тела в постели.
- Следить за состоянием постельного белья. Оно должно быть чистым, сухим, без складок. После приема пищи проводить встряхивание простыни с целью удаления остатков пищи.
- Проводить легкий массаж во время изменения положения тела больного. Запрещено делать массаж в местах костных выступов.
- Вовремя проводить гигиенические процедуры для очистки кожи, особенно если больной имеет повышенное потоотделение.
- Участки, где могут образовываться пролежни, обмывать теплой водой, вытирать мягким полотенцем методом «промокания» и обрабатывать 10 % раствором камфорного спирта.
- Давать больному необходимое количество жидкости и еду с высоким содержанием белка и витаминов.
- Следить за регулярным опорожнением кишечника.
- Больным с недержанием мочи использовать подгузники, смену которых необходимо проводить каждые 4 часа, подмывая больного. После акта дефекации подгузники меняют сразу же.
Уход за больным с пролежнем
- Независимо от степени пролежня ежедневно выполнять мероприятия по его профилактике. Оказывать больному психологическую поддержку.
- При отслойке эпидермиса с образованием пузырей их нужно обрабатывать 1 % раствором бриллиантового зеленого и накладывать асептическую повязку. Продолжать до обработку до устранения симптомов.
- Если пузыри вскрылись, участок пролежня промывают раствором антисептика, подсушивают стерильной салфеткой, кожу вокруг обрабатывают 1 % раствором бриллиантового зеленого и накладывают асептическую повязку. Лечение проводить до заживления.
- Если рана инфицирована, имеет незначительные участки некроза — применяют мазевые повязки («Левомеколь», «Левосин», «Ируксол»). После очистки раны от гноя и очагов некроза лечение до заживления проводят ранозаживляющими средствами.
- В случае наличия глубоких, обширных некрозов проводят иссечение погибших тканей, а затем – лечение по всем правилам лечения ран.

а

б
Рисунок 16 ‒ Средства профилактики пролежней: а – подкладные круги; б – противопролежневый матрас
Кормление тяжелобольных
Кормление тяжелобольного из ложки, поильника – обязанность младшей медицинской сестры. Энтеральное введение в организм питательных веществ (с помощью зондов, клизм, через фистулу) и парентеральное (минуя пищеварительный тракт) введение – достаточно сложные манипуляции, выполнение которых проводит палатная медицинская сестра.
Кормление тяжелобольного с помощью ложки и поильника
Размещают больного в положении полусидя и прикрывают его грудь полотенцем. Еду ложат на столик возле кровати. Одной рукой медицинская сестра немного приподнимает голову больного вместе с подушкой, другой рукой подносит ко рту ложку с едой.
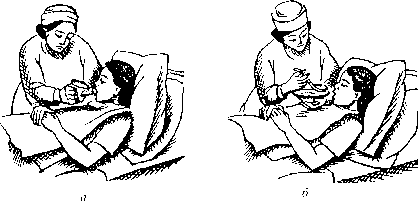
Рисунок 17 ‒ Кормление тяжелобольного: а – с помощью поильника; б – с помощью ложки
Жидкую или полужидкую еду (супы, бульоны, кисели, протертые каши) можно давать больному, используя поильник или небольшой чайник. Кормление проводят малыми порциями, неспеша, делая достаточные паузы, чтобы пациент имел возможность хорошо пережевать и проглотить еду. Во время приема твердой пищи дают запивать ее напитком. Для питья сока, компота, чая из чашки или стакана удобно использовать трубочку длиной 20–25 см. Закончив прием пищи, больной должен прополоскать ротовую полость теплой водой, вытереть губы салфеткой. Медицинская сестра стряхивает с простыни крошки, расправляет складки на ней и помогает пациенту занять удобное положение в постели.
Кормление больного через назогастральный зонд
Больного размещают в одном из положений: сидя, полусидя, лежа на боку (истощенные больные). Грудь больного прикрывают салфеткой. Пищу смешивают в миске и делают жидкую питательную смесь.
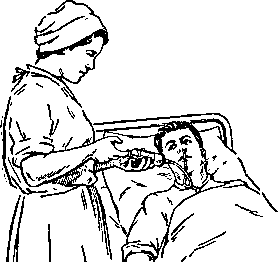
Рисунок 17 ‒ Кормление тяжелобольного с помощью шприца Жане
Перед началом проведения кормления медицинская сестра должна удостоверится, что зонд находится в желудке. После этого в шприц Жане набирают подогретую питательную смесь. Конус шприца соединяют с зондом на уровне желудка. Затем шприц медленно поднимают выше уровня желудка больного примерно на 40–50 см так, чтобы рукоятка поршня была направлена кверху. Медленно нажимая на поршень шприца, постепенно выдавливают питательную смесь. Освободив шприц пережимают зонд зажимом и отсоединяют от него шприц. Процедуру повторяют несколько раз, пока не введут всю питательную смесь. Закончив кормление, медицинская сестра отсоединяет шприц, зонд закрывает заглушкой или пережимает зажимом.
Кормление больных через гастростому
Есть два способа введения пищи через гастростому: с помощью шприца и используя капельницу/дозатор. Введение питательной смеси через шприц проводится болюсно (отдельными порциями) со скоростью до 30 мл в минуту. Необходимо разделить общий объем смеси, которую вводят за сутки, на несколько частей.
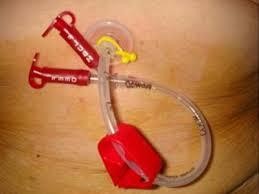
Рисунок 18 ‒ Гастростома
Методика кормления: к свободному концу зонда присоединяют шприц, с помощью которого небольшими порциями (50 мл) 6 раз в сутки вводят в желудок подогретую жидкую пищу. Постепенно объем вводимой пищи увеличивают до 250–500 мл и уменьшают количество кормлений до 3–4 раз в день.
Рисунок 19 ‒ Питание больных через гастростому
Уход за сосудистым катетером
Медицинская сестра подготавливает и размещает все необходимое для процедуры на манипуляционном столике. Освобождает от одежды место установки катетера. Снимает повязку и осматривает место катетеризации на предмет гиперемии или гнойного отделяемого. Место возле катетера обрабатывает 3 % перекисью водорода, а кожу вокруг – 5 % раствором йода. Накладывает повязку-наклейку. В случае загрязнения порт катетера очищают стерильной салфеткой с 3 % перекисью водорода, а затем – салфеткой с 0,9 % раствором натрия хлорида. Съемные части меняются.
Уход за сосудистым катетером (промывание катетера)
Медицинская сестра набирает в один из шприцев 10 мл 0,9 % раствора натрия хлорида, а во второй — 0,2 мл гепарина и разводит его в 10 мл 0,9 % раствора натрия хлорида.
Если катетер снабжен 3-ходовым краном или зажимом, его перекрывают и присоединяют шприц с 0,9 % раствором натрия хлорида. Затем кран открывают, тянут поршень на себя до получения крови и вводят содержимое шприца. Катетер перекрывают, меняют шприцы и вводят раствор гепарина, после чего ставят заглушку.
Если катетер не имеет зажима и крана, в момент подсоединения и отсоединения шприцев и установления заглушки просят больного задержать дыхание. Заглушку двухкратно обрабатывают антисептиком и вводят раствор гепарина.
Уход за назогастральным зондом
Медицинская сестра осматривает место введения зонда на предмет признаков раздражения или сдавления, проверяет его месторасположение. Затем проводит очистку ноздрей больного марлевыми салфетками, увлажненными 0,9 % раствором натрия хлорида, и смазывает вазелином область введения зонда.
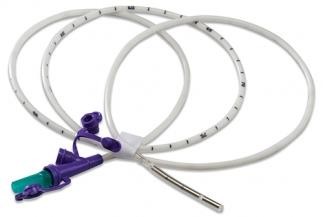
Рисунок 20 ‒ Назогастральный зонд
Каждые 4 часа проводит гигиенические мероприятия по уходу за полостью рта (увлажнять). Каждые 3 часа зонд промывает 20–30 мл 0,9 % раствором натрия хлорида. Для этого наполненный шприц присоединяет к зонду и медленно вводит раствор. Аккуратно проводит аспирацию жидкости, обращая внимание на ее цвет, запах, примеси. Полученную жидкость выливает в лоток. Промывание и аспирацию повторяют несколько раз.
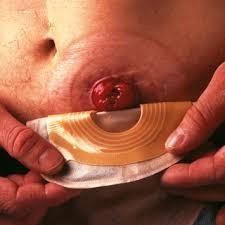
Уход за гастростомой
Надев перчатки, медицинская сестра снимает повязку и ложит салфетку под трубкой на эпигастральную область. После чего проводит осмотр места выхода трубки и кожных покровов вокруг гастростомы на предмет выявления гиперемии, отека, появления свища. Далее снимает зажим с трубки гастростомы и присоединяет к ней шприц Жане. Проверяет правильность расположения зонда, проведя отсасывание остаточного содержимого желудка. Трубку промывает 30–50 мл теплой кипяченой воды, шприц отсоединяет и закрывает трубку зажимом. Закончив промывание, кожу вокруг гастростомы вымывает мылом, просушивает салфеткой и накладывает мазь, пасту или защитный гель для кожи. Затем накладывает стерильную салфетку или одноразовую повязку-наклейку вокруг гастростомической трубки. Конец трубки аккуратно приклеивает поверх повязки пластырем к коже. Использованный перевязочный материал собирает в емкость для использованного материала.
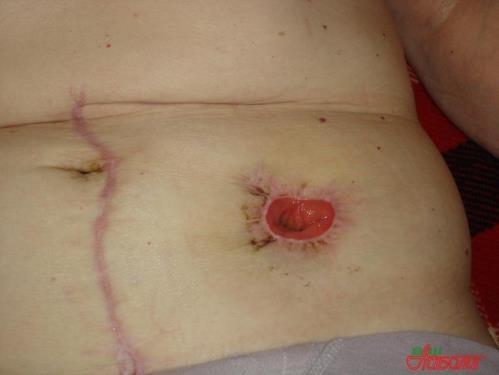
Уход за илеостомой
Подготавливают чистый калоприемник, убедившись в его герметичности. Медицинская сестра надевает перчатки и помогает занять больному высокое положение Фаулера или просит его встать. Больного оборачивают простыней или пеленкой ниже стомы, отграничивая манипуляционное поле. Сначала медицинская сестра осторожно отсоединяет и удаляет калоприемник. Кожу вокруг стомы вымывает водой с жидким
мылом, вытирает салфеткой. Для обезжиривания можно дополнительно обработать кожу 70 % этиловым спиртом. После этого осматривает кожу вокруг стомы и саму стому на предмет выявления отека или изъязвлений. Затем накладывает окклюзионное защитное приспособление для кожи или обрабатывают кожу одним из защитных препаратов (паста Лассара, цинковая паста, стоматогезин). Чистый калоприемник прикладывает и правильно центрирует на кожу пациента или на кольцо Кагауа. Прижимает липкую основу вокруг стомы, чтобы не образовались складки, через которые могут просачиваться выделения из стомы. Нижний край калоприемника расправляет и на его конце закрепляет зажим. Для лучшего крепления калоприемника к коже можно его дополнительно фиксировать липким пластырем на бумажной основе.
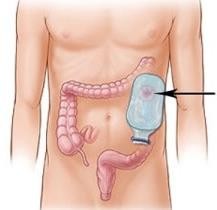
Уход за стомами толстого кишечника (колостома)
Медицинская сестра подготавливает чистый калоприемник, надевает перчатки. Больного обворачивает простыней или пеленкой ниже стомы. Отсоединяет, начиная с верхнего края, и осторожно удаляет старый калоприемник. Помещает его в емкость для дезинфекции. Кожу вокруг стомы моет теплой водой с жидким мылом, очищая от остатков клея и выделений из стомы, и осушивает салфеткой. После этого осматривает кожу вокруг стомы и саму стому на предмет выявления отека или изъязвлений. Затем накладывает окклюзионное защитное приспособление для кожи или обрабатывает кожу одним из защитных препаратов (паста Лассара, цинковая паста, стоматогезин). Подготовив кожу, снимает защитное бумажное покрытие, совмещает нижний край вырезанного отверстия с нижней границей стомы. Прикладывает и правильно центрирует новый калоприемник на кожу пациента или на кольцо калоприемника (при использовании многоразового). Далее приклеивает калоприемник к коже, начиная с нижнего края пластины. В течение 1–2 минут прижимает рукой край отверстия, чтобы не образовались складки, через которые могут просачиваться выделения из стомы. Нижний край калоприемника расправляет и на его конце закрепляет зажим. Для лучшего крепления калоприемника к коже можно его дополнительно фиксировать липким пластырем на бумажной основе.

а б
в г
Рисунок 21 ‒ Уход за колостомой: а – колостома; б – калоприемник; в – приклеивание калоприемника; г – вид больного с калоприемником
В случае использования многоразового калоприемника его прикрепляют к кожному барьерному приспособлению и присоединяют пояс к кромке калоприемника.
Уход за постоянным мочевым катетером
Уход за постоянным мочевым катетером осуществляется с целью профилактики развития инфекции мочеполовых органов.
Медицинская сестра одевает перчатки. Под ягодицы больного подкладывает адсорбирующую пеленку (или клеенку с пеленкой). Опускает изголовье кровати. Пациент занимает положение на спине с согнутыми в коленях и разведенными ногами. Проводит туалет половых органов и промежности водой с жидким мылом, и просушивает марлевой салфеткой. Затем второй салфеткой высушивает проксимальный участок катетера длиной до 10 см. Необходимо осмотреть область уретры вокруг катетера и убедиться, что нет подтекания мочи. После чего осматривает кожу промежности на предмет признаков воспаления. Заканчивая процедуру, необходимо убедиться, что мочеприемник прикреплен к кровати ниже уровня расположения больного. С кровати снимает адсорбирующую пеленку (клеенку с пеленкой) и помещает ее в емкость с дезсредством. Катетер промывает раствором фурациллина.