ПСОРИАЗ — Медицинский справочник
Содержание страницы
Определение
Псориаз (чешуйчатый лишай) — заболевание, характеризующееся нарушением кожного покрова с неясными причинами возникновения, очень сложным механизмом развития и рецидивирующим течением. Преобладает точка зрения, что это системное заболевание организма, вызываемое множеством факторов (с участием генетических и средовых). Примерно 1,5—2% населения земного шара страдает этим заболеванием. Это болезненное состояние, при котором цикл развития и созревания клеток происходит за 4—5 дней, тогда как в нормальной коже он составляет 24—25 дней.
Этиология, патогенез и патанатомия
Раньше всего появились паразитарная и инфекционная теории. Многие исследователи долго и упорно искали возбудителя псориаза. Еще более 100 лет назад сообщалось (Ланг, 1879 г.) об открытии паразитарного «гриба», являющегося возбудителем дерматоза (см.). Однако дополнительные исследования, проведенные другими авторами, не подтвердили этих сообщений.
Существуют наблюдения, свидетельствующие, что на возникновение и течение псориаза влияют различные инфекционные заболевания. Действительно, наибольшее количество больных псориазом поступало в стационар в осенне-зимний и зимне-весенний периоды, когда наблюдается более частая заболеваемость ангинами (см.), катаром верхних дыхательных путей, гриппом (см.). Особенно часто псориазу сопутствовал хронический тонзиллит (см.) — у 89,9%, что значительно выше средних показателей. Высказывается мысль, что острые инфекционные заболевания влияют на развитие нарушений кожи, ослабляя иммунитет на некоторых уровнях (обратимо и необратимо) и изменяя состояние вегетативной нервной системы.
Особое место занимает вирусная теория.
Еще в начале века сообщалось об открытии фильтрующегося вируса — возбудителя псориаза. В дальнейшем было опубликовано огромное количество работ, опровергающих вирусную природу псориаза. Например, показано, что «элементарные тельца», расцениваемые как вирусы, имеются и у здоровых людей и являются продуктами клеточного распада. Для подтверждения вирусной природы псориаза необходимы прежде всего изоляция и идентификация вируса, а этого сделать пока никому не удалось. И хотя вновь появились сообщения шведских исследователей, которые сфотографировали под электронным микроскопом искомый вирус, среда для его культивирования так пока и не подобрана. Речь идет о так называемом ретровирусе, который передается врожденным путем. Таким образом, вирусное происхождение псориаза не доказано, но соответствующая рабочая гипотеза продолжает разрабатываться.
Нейрогенная теория связана с именем основоположника отечественной дерматологии А. Г. Полотебнова, который впервые (1886 г.) обратил внимание на роль функциональных нарушений нервной системы в развитии псориаза. Появился целый ряд сообщений о его возникновении после психических и физических травм, контузий, ожогов (см.). Нейрогенные влияния на возникновение и течение псориаза подтверждаются и терапевтическим эффектом при применении медикаментозных средств, направленных на нормализацию функций центральной и вегетативной нервной системы у больных.
Однако существует точка зрения, согласно которой функциональные нарушения со стороны нервной системы у больных псориазом трактуются как вторичные, являющиеся следствием дерматоза (см.). Нервно-психический механизм хотя и объясняет некоторые особенности развития заболевания, но в целом оставляет много сомнений. Ясно одно — у больных псориазом часто наблюдаются функциональные нарушения нервной системы, которые не могут не оказывать влияния на течение дерматоза (см.), в частности на его рецидивы. Также с именем А. Г. Полотебнова, описавшего возникновение и обострение псориаза в период менструаций, связана эндокринная теория. О связи псориаза с функциональным состоянием половых желез впоследствии сообщали многие авторы. Известно также, что дерматоз (см.) может возникнуть во время грудного вскармливания, исчезнуть при следующей беременности (см.), а затем снова появиться во время кормления.
Несмотря на большой фактический материал, не представляется возможным выделить непосредственную роль какой-либо железы или гормона в механизме развития псориаза. Наличие у больных этим дерматозом (см.) различных эндокринных заболеваний еще не позволяет утверждать, что они являются непосредственной причиной возникновения псориаза хотя бы потому, что подобные расстройства наблюдаются и при других заболеваниях, причина возникновения которых установлена достоверно.
Обменная теория возникла на почве многолетних и многочисленных наблюдений, свидетельствующих о том, что при псориазе отмечается целый ряд нарушений обмена веществ. Уже давно отмечена несколько пониженная температура тела у больных, что является показателем замедленного обмена веществ. Впоследствии были обнаружены изменения со стороны белкового и жирового обмена. Это позволяет некоторым авторам рассматривать псориаз как своеобразный липоидоз кожи, или «холестериновый диатез», так как содержание общих жиров и холестерина у больных повышено. Это повышение является первичным и способствует начальным проявлениям дерматоза (см.).
Обмен витаминов при псориазе также нарушен, что снижает приспособительные возможности организма. Содержание витамина С снижено в крови и повышено в коже; витаминов А, В6, В12 — снижено в крови. Аналогичные сдвиги наблюдаются между содержанием меди, цинка и железа.
Псориаз
Терапевтический эффект безжировой диеты дал основание считать псориаз кожным липоидозом. Умеренное голодание и малокалорийное питание, уменьшая самоотравление организма продуктами обмена веществ, ставит больного в наилучшие условия при терапии. Что касается углеводного обмена при псориазе, то одни авторы считают, что значительные нарушения этого обмена лежат в основе псориаза (примерно у 25% больных имеется диабет (см.), а другие относят эти нарушения к одному из проявлений болезни. По-видимому, расстройства обменно-эндокринных процессов не говорят об их причинном значении, а представляют собой вторичные изменения, обусловленные псориатической болезнью.
Аллергическая теория тесно соприкасается в настоящее время с трактовкой роли очаговой инфекции в развитии псориаза. Еще в 30-е гг. ХХ в. появились предположения о роли аллергических реакций в механизме развития этого дерматоза (см.). Позднее обсуждался вопрос об аллергической природе псориатических артритов (см.), ибо изменения суставов при псориазе имеют много общего с таковыми при ревматоидном артрите (см.).
В 1971 г. был выявлен хронический тонзиллит (см.) у 90% больных псориазом. Консервативная терапия особого эффекта не давала. Однако после удаления миндалин лечение привело к регрессированию или исчезновению высыпаний у 91% больных, уменьшилось количество рецидивов и их острота, заметно нормализовались иммунологические процессы. В то же время очевидно, что рассматривать миндалины при хроническом тонзиллите (см.) только как источник инфекции нельзя. Взаимодействие микро- и макроорганизма значительно сложнее. Это подтверждают иммунологические исследования последних лет.
Сторонники инфекционно-аллергической теории возникновения и развития псориаза предполагают, что это заболевание представляет собой аллергическую тканевую реакцию на сложную структуру стрептококков или вирусов или на продукты их жизнедеятельности.
Наследственная теория ведет свое начало от наблюдений Р. Уиллана (1801 г.). В последние десятилетия уделяется большое внимание генетическим исследованиям. М. Штейнберг (1951 г.) указал, что дети, один из родителей которых болен псориазом, заболевают в 4 раза чаще, чем дети здоровых родителей. У 60% пациентов обнаруживаются родственники и предки, страдавшие или страдающие этим дерматозом (см.). Вероятность заболевания ребенка псориазом в семье, в которой один ребенок уже болен, а родители здоровы, составляет 17%. При наличии псориаза у одного из родителей вероятность заболевания ребенка составляет 25%, а при заболевании обоих родителей — до 75%. Р. Ф. Федоровская (1968 г.) считает, что наследуется не псориаз, а изменения нейроэндокринных механизмов, сдвиги в обмене веществ, особенности строения кожи. Инфекционные, психогенные и другие средовые влияния рассматриваются как разрешающие факторы на фоне наследственной предрасположенности, играющей главную роль в проявлении заболевания. Вместе с тем следует учитывать, что псориаз вообще встречается весьма часто, и потому наличие заболевания у родителей (или других родственников) и у детей не всегда связано с генетическими факторами. Нарушения в обмене белков, жиров, ферментов, передаваемые по наследству, показывают, что в основе возникновения чешуйчатого лишая (см.) лежат нарушения функций ферментов наследственного происхождения.
Причины псориаза многочисленны: провоцирующими факторами являются изменения жирового, ферментного, частично белкового и углеводного обмена в сочетании с очагами инфекции стрептококковой или вирусной природы. Попытки выявить хромосомные нарушения при псориазе долгое время не приносили успеха; сегодня имеются сообщения, что определена хромосома, ответственная, по всей видимости, за развитие дерматоза (см.). Вирус, внедряясь в клетку, нарушает кодирование наследственной информации, в результате чего создаются новые трансформированные клетки с измененными наследственными свойствами.
Концепция многофакториальной природы заболевания рассматривает развитие псориаза как результат взаимодействия некоторых генов и факторов окружающей среды. Наследственные факторы преобладают над средовыми, о чем свидетельствуют высокие значения коэффициента наследуемости псориаза. Вместе с тем фактор среды, играя определенную роль в возникновении дерматоза (см.), оказывает значительное влияние на характер течения и прогноз уже развившейся болезни. Существование провоцирующих факторов отмечают сами пациенты, нередко указывая на возможные причины возникновения или обострения у них заболевания.
Важнейшими пусковыми механизмами при псориазе являются нервно-психическая травма, стрессовые состояния, длительное напряжение. Согласно нервно-психической концепции механизма развития чешуйчатого лишая (см.), стрессовые ситуации вызывают ряд биохимических и иммунологических реакций, приводящих к развитию псориатического очага. Известно также, что отрицательные эмоции могут не только способствовать возникновению и обострению псориаза, но и в редких случаях вызывать его обратное развитие и даже разрешение клинических проявлений дерматоза (см.).
Велика роль очагов фокальной инфекции (тонзиллит (см.), холецистит (см.), гайморит (см.), отит (см.), кариес (см.), хламидиоз (см.), трихомониаз (см.) и др.) и как источника бактериальной токсемии. Такая инфекция повышает чувствительность организма пациента, что может привести к возникновению или обострению дерматоза (см.). Инфекции типа скарлатины (см.), рожи (см.) и другие (стрептококкового происхождения) часто провоцируют развитие и обострение псориаза. У 55% больных псориазом выявлены положительные стрептококк-тесты, а у 68% выделен стрептококк из очагов хронической фокальной инфекции.
Что касается лекарственной агрессии, то чаще других обострение псориаза вызывали антибиотики (26%): тетрациклин, пенициллин, бициллин, левомицетин и др.; нестероидные противовоспалительные средства (15%): бутадион, ибупрофен, индометацин и др.; витамины группы В (15%): тиамина бромид (В1), пиридоксина гидрохлорид (В6), цианкобаламин (В12); бета-блокаторы (13%); делагил, различные цитостатики, вакцины, сыворотки и др.
Возникновение и обострение псориаза может вызвать употребление алкоголя. Алкогольное отравление организма также способствует распространению процесса, возникновению осложненных форм псориаза, укорочению ремиссий. Этот дерматоз (см.) выявлен у 0,7% лиц, не употребляющих алкоголь, и у 5,3% пьющих. Пристрастие больного к алкоголю ограничивает возможности методов лечения. Неопрятность, неаккуратность, нарушения режима лечения зачастую сводят на нет все усилия врачей. При анализе влияния отдельных климатических факторов одни авторы выявляли взаимосвязь заболеваемости псориазом с повышенной влажностью и усилением солнечной радиации, другие — с количеством выпавших осадков и относительной влажностью или с температурой и влажностью.
Первые проявления псориаза могут наблюдаться в любом возрасте — от 2—3 месяцев до глубокой старости, наиболее часто (около 65%) — в возрасте 21—40 лет. Замечено, что чем ранее начинается псориаз, тем более тяжело и с частыми рецидивами протекает он в дальнейшем. У пожилых людей псориаз часто сочетается с гипертонией (см.), сахарным диабетом (см.), атеросклерозом (см.), гастритами (см.), язвенной болезнью желудка (см.), циррозом (см.) печени, желчнокаменной болезнью (см.), неврозами (см.), ожирением (см.), что заметным образом влияет на развитие псориаза.
В механизме развития псориаза большую роль играют иммунные нарушения. Избыточное перемещение лимфоцитов из крови в пораженную кожу может быть причиной насыщенности эпидермиса этими клетками.
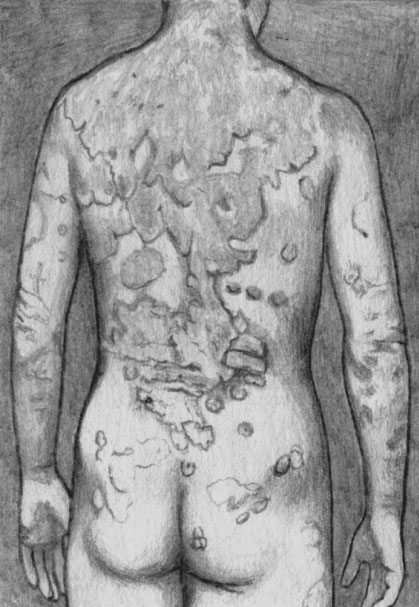
Псориатические проявления на коже часто характеризуются как однообразные в связи с тем, что признанным первичным элементом является папула. Вместе с тем при псориатической эритродермии можно видеть первичным элементом эритему, а у больных пустулезным псориазом — пустулу. Кроме того, описана пятнистая разновидность псориаза. Поэтому диагностика псориаза представляет известную сложность и требует диагностической биопсии.
Клиническая картина
В течении псориаза выделяют три стадии: прогрессирующую, стационарную и регрессирующую.
В стадии прогрессирования болезни цвет папул более яркий, они отечные, напряженные. Вокруг папул определяется четкий пятнистый эритематозно-отечный бордюр (периферический розовый венчик роста). Многие папулы находятся в состоянии слияния, объединяясь в крупные участки папулезных образований или бляшки различных очертаний. Для прогрессирующей стадии псориаза характерен положительный феномен Кобнера. Он проявляется образованием папулезных элементов на местах трения и давления. Папулы располагаются линейно, повторяя своей локализацией место раздражения. Объясняется феномен Кобнера наличием настолько резко выраженных изменений, что даже внешне здоровая кожа находится в состоянии готовности к воспалительной реакции. Малейшее, даже физиологическое напряжение или давление (ремень, места прилегания лямок бюстгальтера, царапины и расчесы) сопровождается образованием папулезной сыпи.
В стационарной стадии периферический рост высыпных элементов прекращается, а папулы уплощаются и бледнеют. Возможно образование кольцевидных очагов вследствие интенсивного разрешения инфильтрата в центре. Иногда папулы и участки папулезной инфильтрации разрешаются не с центра, а с периферии. Тогда папулезные элементы как бы «подтаивают» с краев и утрачивают правильную округлую форму. Период регресса характеризуется полным исчезновением папулезной инфильтрации на значительной части поверхности тела. На месте бывших высыпаний образуются очаги гиперпигментации или участки вторичной («ложной») лейкодермы. Вокруг регрессирующих псориатических элементов часто виден бледный, как бы складчатый бордюр — псевдоатрофический ободок Воронова — симптом активного разрешения процесса.
Помимо типичной (классической) формы псориаза различают атипичные его разновидности:
- экссудативный;
- пятнистый;
- себорейный;
- застарелый;
- бородавчатый;
- раздраженный;
- интертригинозный.
Экссудативный псориаз
Эта разновидность нередко наблюдается у лиц с избыточной массой тела, наличием диабета (см.) или при сниженной функции щитовидной железы. Процесс проявляется очагами острого отечного воспаления с нерезко выраженной, а иногда и отсутствующей инфильтрацией с нечеткими, неправильной формы очертаниями, обильным наслоением не характерных для псориаза серозных или серозно-гнойных корок и корко-чешуй. Довольно часто у больных с экссудативными проявлениями псориаза бывают мокнутие и интенсивный зуд (см.), что затрудняет диагностику. Локализация экссудативного псориаза отличается своеобразием: более часто очаги располагаются на нижних конечностях или в крупных кожных складках.
Пятнистый псориаз
Эта форма отличается наличием эритематозных пятен, иногда со слабо выраженной инфильтрацией, а иногда и без нее, но с обильным характерным шелушением и наличием псориатической триады. Следует отметить, что пятнистые формы дерматоза (см.) наблюдаются в основном у молодых женщин, поэтому его именуют «женским» псориазом.
Себорейный псориаз
Этот вид наиболее труден для диагностики, так как клинически наблюдаются особенности клиники себорейной экземы (см.) и проявления себорейного статуса у больных. Как правило, на себорейных участках (волосистая часть головы, носогубные и носощечные складки, за ушными раковинами, на груди и в межлопаточной области) обнаруживаются эритематозно-папулезные элементы с обильным крупнопластинчатым шелушением. Очаги на лице и груди чаше представлены пятнистыми высыпаниями с жирными серовато-желтыми чешуями, имитирующими себорейную экзему (см.). За ушными раковинами можно видеть участки инфильтрации насыщенного розового или красного цвета, также с обильным наслоением серозных или серозно-гнойных корок, наличием трещин, мокнутия, симулирующих картину стрептодермии (см.) или себорейной экземы (см.), осложненной пиодермией (см.). Однако на волосистой части головы всегда обнаруживаются папулезные инфильтративные элементы, а на коже лба по границе с волосами у больных псориазом, как правило, бывают папулы с характерным шелушением. Они или единичные и отдельно расположенные, или переходят с волосистой части головы на кожу лба в виде короны («псориатическая корона»).
3астарелый псориаз
Эта разновидность проявляется длительно существующими участками сливного расположения папул с резко выраженной инфильтрацией и четко очерченными границами. Вследствие наличия мощного воспалительного образования и длительного течения процесса окраска очагов приобретает буроватый оттенок, а поверхность папул увеличивается с образованием участков гиперкератоза и бородавчатых разрастаний.
Раздраженный псориаз
Иногда вследствие нерационального лечения, избыточного облучения, какой-либо стрессовой ситуации происходит бурное усиление воспалительной реакции. Папулезные проявления становятся отечными, приобретают интенсивный, яркий, насыщенный красный цвет. Вокруг папул быстро возникает отечный гиперемический пояс, способствующий слиянию отдельных высыпаний в сплошное распространенное поражение больших участков кожного покрова, нередко превращающееся в эритродермию. При раздраженном псориазе, как и в прогрессирующей стадии, значительно усиливается реактивность с явлениями повышенной чувствительности, вследствие чего даже на участках здоровой кожи при незначительном раздражении (трение, давление, царапина) возникают новые свежие папулезные проявления (феномен Кобнера).
Интертригинозный псориаз
Расположение псориатических элементов в крупных складках кожи является атипичной локализацией и свойственно неопрятным больным, страдающим диабетом (см.), ожирением (см.), вегетососудистой дистонией (см.). При такой форме псориаза в подмышечных впадинах, межъягодичной, паховых и межпальцевых складках, под молочными железами возникают отечные эритематознопапулезные очаги, часто мокнущие и эрозивные, с отслойкой рогового слоя по периферии. Интертригинозный псориаз может напоминать кандидоз (см.), рубромикоз, эпидермофитию (см.). В отличие от псориаза, кандидоз (см.) и дерматомикозы (см.) крупных и мелких складок протекают острее, а поверхность очагов поражения более яркая. По краю пораженных участков четко выражен бордюр из подрытого рогового слоя. По периферии, как правило, видны отсевы в виде пятнисто-узелковых проявлений.
Помимо атипичных клинических форм псориаза существуют тяжелые разновидности, требующие особого внимания в плане диагностики и лечения. К ним относятся псориатическая эритродермия, пустулезный псориаз, артропатический псориаз ногтей и псориаз слизистых оболочек.
Псориатическая эритродермия
Непосредственными факторами, способствующими формированию псориатической эритродермии, являются различные провоцирующие моменты. Отмечалось развитие эритродермии после ангины (см.), нервно-психических и травматических воздействий, после нерационального применения ультрафиолетового (УФ) и солнечного облучения, приема антибиотиков, сульфаниламидных препаратов, метотрексата, пользования раздражающими мазями. В этих случаях отдельно расположенные проявления активизируются, приобретая отечность, яркую насыщенную эритематозную окраску, образуя множественные фигуры слияния, а местами — сплошные распространенные участки. Папулы и бляшки становятся неразличимыми. Кожа туловища и конечностей приобретает вид плотного напряженного панциря застойнобурого цвета с интенсивной инфильтрацией, обильно шелушится.
Возможен и другой путь формирования псориатической эритродермии — так называемая спонтанная идиопатическая псориатическая эритродермия. Без предшествующего раздражения или действия явных стрессовых факторов бурно развивается распространенное застойное покраснение кожи туловища и конечностей со значительной отечностью, напряжением, обильным шелушением. Правильной диагностике помогает наличие отдельных типичных псориатических папул по периферии. В отличие от лимфом кожи эритродермического типа, псориатическая эритродермия не сопровождается изменениями картины крови, а в тканевых препаратах отсутствуют клетки Сезари и скопления патологических лимфоцитарных элементов.
Псориаз ногтей
Поражение ногтевых пластинок у больных псориазом всегда имеет место, но клинические изменения бывают выражены различно. Принято выделять две формы нарушений ногтей: точечную и распространенную. При точечном поражении в ногтевых пластинках образуются точечные, с маковое зерно углубления. Внешне ногтевые пластинки в этом случае напоминают поверхность наперстка, а псориаз называется наперстковидным. Распространенное изменение ногтевых пластинок характеризуется большим разнообразием и различной степенью выраженности клинических проявлений. Минимальные изменения, которые отмечаются практически у любого больного псориазом, представлены легким помутнением поверхностной пластинки, сероватым оттенком окраски ногтевой пластинки и едва заметной продольной исчерченностью. При значительных изменениях ногтевых пластинок распространенного характера выделяют атрофическую форму, гипертрофическую и псориатическую онихию (поражение ногтей) в виде подногтевых кровоизлияний.
Атрофическая ониходистрофия, или псориатический онихолизис, характеризуется истончением вещества ногтя без предшествующих воспалительных изменений. Ногтевая пластинка, постепенно истончаясь, отделяется от ногтевого ложа или, постепенно разрушаясь, исчезает вплоть до остатков ногтевой пластинки сероватого цвета у луночки. Истончение ногтевой пластинки и ее разрушение чаще начинается по свободному краю ногтя, но может происходить и по ее боковым участкам.
Клиническая разновидность ониходистрофии гипертрофического типа проявляется разнообразными изменениями как формы и цвета, так и консистенции. Наиболее часто происходит утолщение ногтевой пластинки с деформацией и изменением цвета от серовато-желтоватого до грязно-серого. Ногтевая пластинка теряет блеск, становится тусклой, неровной, бугристой. Деформация ногтевой пластинки начинается с проявления в области луночки борозд. По мере вовлечения в процесс ногтевой пластинки и подногтевого ложа усиливается инфильтрация, ногтевая пластинка еще больше утолщается и деформируется. Ноготь становится плотным, напоминающим коготь хищной птицы. Этот процесс называется онихогрифозом и чаще развивается в области стоп. В других случаях ногтевая пластинка разрушается. Ноготь становится рыхлым, крошащимся, ломким и постепенно отторгается, оставляя лишь небольшие рыхлые роговые наслоения у луночки.
Существует два типа геморрагий (кровоизлияний). Геморрагические пятна первого типа, просвечивающие через ногтевую пластинку, могут быть в области луночки. Они образовываются за счет расширенных капилляров сосочков ногтевого ложа и исчезают при надавливании. Второй тип подногтевых геморрагий характеризуется точечными или полосовидными кровоизлияниями, приобретающими геморрагическую желтовато-бурую или черную окраску. Иногда тонкие стреловидные полоски ближе к концу ногтевой пластинки производят впечатление заноз. Все поражения ногтевых пластинок сопровождаются отеком, инфильтрацией, застойно-гиперемированным поражением околоногтевого валика. Задняя ногтевая кожица инфильтрирована, с обильным характерным шелушением, которое отсутствует при онихомикозах и кандидозе (см.). Псориатическая паронихия (воспаление околоногтевых тканей) нередко сопровождается серозным, иногда гнойным отделяемым из-под заднего ногтевого валика, что также является важнейшим отличительным признаком при диагностике. Это позволяет отличить псориаз от кандидоза (см.) и микотического поражения.
Пустулезный псориаз
Заболевание проявляется гнойными элементами поверхностного характера типа стрептостафилококкового импетиго (см.). Выделяют первичный, или идиопатический, пустулезный псориаз, протекающий тяжело и злокачественно, и вторичный доброкачественный. Для идиопатической разновидности пустулезного псориаза характерно наличие первичных гнойных элементов, располагающихся на инфильтративном основании, с интенсивным шелушением и основными патогенетическими феноменами, свойственными псориазу. При доброкачественной форме пустулы обычно появляются на бляшках вульгарного псориаза или гнойные проявления заменяют ранее появившиеся папулы. Подобный вариант течения обычно именуют псориазом с пустулизацией. Это упорно текущий тип псориаза, часто заканчивающийся инвалидизацией или смертельным исходом. Пустулезные формы псориаза встречаются редко. Основными причинами возникновения пустулезной формы псориаза являются применение метотрексата, лечение кортикостероидными гормонами, злоупотребление алкоголем.
Артропатический псориаз (псориатический артрит)
Несмотря на значительный прогресс в изучении псориаза, самой тяжелой и наименее управляемой в плане лечения формой псориаза является артропатическая. По прочно установившейся традиции, псориаз все еще относится к кожным болезням, хотя установлена системность этого процесса и способность псориаза поражать не только кожу, но и внутренние органы, нервную систему и суставы.
Псориатический артрит характеризуется как системный процесс, при котором максимально выраженные изменения проявляются в структуре соединительной ткани. Псориатическая артропатия может протекать доброкачественно, по типу моноили олигоартрита либо в виде полиартрита, а у части больных приобретает характер тяжелого деструктивного полиартрита. Псориатический артрит (см.) чаще возникает параллельно с кожными поражениями или несколько позже, а в некоторых случаях суставной синдром может предшествовать кожным проявлениям. Поражение суставов начинается с межфаланговых суставов кистей и стоп. Постепенно в процесс вовлекаются средние и крупные сочленения, включая и позвоночник, с развитием анкилозирующего спондилоартрита (болезнь Бехтерева (см.), коллагеноз (см.) с поражением связочно-суставного аппарата позвоночника).
Разнообразие клинических вариантов псориатической артропатии и трудности ее диагностики способствовали созданию ряда классификаций, построенных преимущественно по клинико-анатомическим и рентгенологическим критериям. Помимо данных критериев, необходимо учитывать степень активности и функциональной способности костно-суставных сочленений. Существенное значение также имеет наличие у больных, помимо вегетодистонических и нейроэндокринных расстройств, множественных висцеропатий (поражения внутренних органов). Обращают на себя внимание прогрессирующее астеническое состояние вплоть до кахексии (см.), мышечные боли, атрофии (см.) мышц кистей, предплечий, голеней. Как и при обычном псориазе, у больных псориатической артропатией определяются недостаточность функции печени, почек, иммунодефицитные состояния, нарушения сердечно-сосудистой системы.
Поражения опорно-двигательного аппарата и внутренних органов при псориатической артропатии не имеют характерных патогномоничных симптомов и признаков. Диагноз основывается на комплексном обследовании больных. При этом учитываются клинические особенности поражения суставов, кожи.
Псориаз слизистых оболочек
Многочисленные исследования механизма развития псориаза позволили углубить понимание разнообразности комплексных нарушений, свидетельствующих о системности процесса. Это послужило основанием говорить о псориазе как о псориатической болезни. Поражение слизистых оболочек, в частности слизистой оболочки рта, в настоящее время является признанным фактом. Известно появление псориатических проявлений не только в области полости рта, но и на конъюнктиве, на слизистых оболочках половых органов. Высыпания на слизистых оболочках нередко составляют продолжение псориатических проявлений на коже. Псориаз слизистых оболочек, как и псориаз кожи, может иметь несколько разновидностей. Чаще псориаз кожи и слизистых оболочек протекает синхронно, начинается и регрессирует одновременно. Наиболее распространенной локализацией у больных вульгарным псориазом является поражение слизистой оболочки щек, красной каймы губ и языка. Характерно наличие воспалительных элементов округлой, овальной или неправильной формы, слегка выступающих над окружающей слизистой оболочкой. Границы проявлений четкие, часто резко ограниченные. Сыпь имеет сливной характер. Вокруг такого очага всегда наблюдается розовый отечный бордюр. На поверхности очагов возможно образование рыхлого беловато-серого налета, но чаще наблюдается эритематозная воспаленная поверхность, слегка отечная с незначительной эксфолиацией (отслоением) эпителия по типу шелушения.
У больных распространенным псориазом в прогрессирующей стадии или экссудативной разновидностью болезни, а чаще у больных с псориатической эритродермией наблюдается поражение красной каймы губ. Процесс характеризуется зоной воспаления в виде ленты, идущей от одного угла рта до другого. Красная кайма в этом месте покрасневшая и отечная, нередко инфильтрированная, с поперечно расположенными трещинами и мелкими чешуйко-корочками. Наиболее резко выражены пятнистая отечность и покраснение в зоне Клейна (по линии смыкания губ). Процесс может локализоваться на одной (чаще нижней) губе, но может быть и на обеих губах. Псориатические высыпания на слизистой оболочке рта иногда сопровождаются жжением, но чаще протекают без какихлибо ощущений. В области половых органов псориатическая сыпь чаще формируется у мужчин на внутреннем листке крайней плоти, а у женщин — в области переходной складки больших и малых половых губ. В отличие от поражений на слизистой оболочке рта, при этой локализации четко определяются характерные симптомы псориатического процесса. Обычно видны розовые округлые папулы с четкими границами, склонные к слиянию и с наличием наслоения сероватобелых чешуек или чешуйко-корок, легко отторгающихся при поскабливании.
Поражение слизистых оболочек у больных пустулезным псориазом наблюдается постоянно. Поражение слизистой оболочки полости рта является неотъемлемым признаком пустулезного псориаза. В соответствии со своеобразием кожной сыпи псориатические пустулезные проявления на слизистых оболочках имеют выраженную отечность, серозно-гнойную экссудацию, отличаются частым формированием эрозивно-язвенных элементов.
Дифференциальный диагноз с красным плоским лишаем (см.) основывается на имеющейся у больных псориазом характерной розовой окраске сыпи с образованием точечного кровотечения при снятии беловато-серого налета или эксфолиативного (отслаивающегося) эпителия. От лейкоплакии (см.) псориаз отличается отсутствием плотных образований, наличием чередования периодов регресса и рецидива высыпаний, а также обнаружением при легком поскабливании точечного кровотечения. Для дифференциальной диагностики имеет значение такой фактор, как синхронность появления и течения высыпаний на коже и слизистых оболочках.
Лечение
Для лечения псориатической болезни применяется так много различных препаратов, действующих на многофакториальные механизмы формирования дерматоза, что следует называть такие способы лечения направленной полипрагмазией (одновременное назначение множества лекарственных средств или лечебных процедур).
Применяемые средства общего воздействия на организм, его внутреннюю среду, нервно-эндокринные и иммунологические механизмы в каждом конкретном случае действуют патогенетически (т. е. влияют на механизм развития болезни). Однако по результатам лечения не удается сделать каких-либо заключений о причине, вызвавшей появление псориаза. Способы патогенетической терапии самые различные, и поэтому прежде чем начать лечение, больного тщательно обследуют. В обследование включаются подробный опрос больного, исследование общего состояния, внутренних органов, нервно-эндокринной системы, изучение уровня активности гуморальных и клеточных факторов иммунитета, выявление очагов локальной инфекции. При назначении лечения учитываются стадия болезни, сезонность, клиническая разновидность дерматоза (диссеминированная, ограниченная, псориатическая эритродермия, псориатический артрит и т. д.). В процессе выбора фармакологических средств уточняют переносимость лекарств, эффективность предыдущей терапии, длительность ремиссии и причину наступившего рецидива. Известно, что более благоприятный и быстрый результат терапевтических мероприятий наблюдается при непродолжительных, неосложненных, ограниченных разновидностях псориаза. Вместе с тем следует отметить, что в этот период и психически больные склонны больше доверять врачу и не увлекаться самолечением, которое нередко противоречит назначениям врача.
Труднее протекают тяжелые разновидности дерматоза. Значительно медленнее наступает улучшение состояния при экссудативной, пустулезной, эритродермической и артропатической формах псориаза. Своевременно начатое лечение, сочетающееся с рациональным режимом, с применением физио-, бальнео- и курортотерапии гарантирует длительную клиническую ремиссию. Перед выбором того или иного способа лечения псориаза следует определить и систему режима быта больного. Если у больного процесс распространенный, прогрессирующий, то более целесообразно проводить лечение в стационарных условиях.
Общее лечение больных распространенным, прогрессирующим псориазом издавна рекомендовалось проводить препаратами кальция, обеспечивающими противовоспалительный и гипосенсибилизирующий (понижающий чувствительность) эффект, уплотняющими клеточную мембрану и уменьшающими проницаемость капилляров кожи. Более эффективно внутривенное введение 10%-ного раствора кальция глюконата внутримышечно или внутривенно по 10 мл через день-два (10—15 инъекций на курс).
Широко используются и другие соли кальция — кальция хлорид, глицерофосфат, пантотенат, лактат, обладающие успокаивающим и противовоспалительным действием, а также уплотняющие сосудистую стенку и уменьшающие выраженность вегетодистонии. Особенно показано применение солей кальция при экссудативным псориазе. Противопоказанием к их назначению является гиперкальциемия, гипертония (см.), наличие тромбофлебита (см.) и симптомов гиперкоагуляции (повышенного свертывания крови). Осложнений не наблюдается, если препараты назначают с учетом противопоказаний. Десенсибилизирующее, детоксицирующее и противовоспалительное действие широкого спектра свойственно также и натрию тиосульфату, который наиболее эффективно действует при внутривенном введении. Назначают его в виде 30%-ного раствора по 5—7—10 мл через день в течение 20—30 дней. Возможно и пероральное применение по 1—2 г на прием в порошках, таблетках или в виде 10%-ного раствора по 1—2 ст. л. 3—4 раза в день.
К активным противовоспалительным гипосенсибилизирующим средствам относятся также салицилаты (натрия салицилат, кислота ацетилсалициловая). Натрия салицилат применяют внутрь в таблетках по 0,5—1 г на прием 2—3 раза в день или в виде 5—10%-ного раствора по 1 ст. л. после еды. При приеме натрия салицилата возможны побочные явления: ослабление слуха, потливость, аллергические реакции. Во избежание расстройства пищеварения его назначают только после еды. Противопоказаниями к применению натрия салицилата являются: язвенная болезнь желудка и двенадцатиперстной кишки (см.), желудочно-кишечные кровотечения, нарушения свертывающей системы крови.
Антигистаминные вещества не считаются основными препаратами; больным псориазом они назначаются только при наличии зуда (см.) или в тех случаях, когда псориаз протекает остро, с гиперергическими симптомами (гиперергия — повышенная реактивность). Наиболее часто используют димедрол, дипразин (пипольфен), супрастин, диазолин, тавегил, фенкарол. Названные средства также устраняют повышенную сосудистую проницаемость, снижают возможность воспаления тканей. Их гипосенсибилизирующее действие основано на нейтрализации гистамина, серотонина, брадикинина и ацетилхолина. Эти препараты, обладая способностью снижать возбуждение центральной нервной системы, облегчают наступление сна.
Длительность применения антигистаминных средств ограничена, так как в действии антигистаминных лекарств существует три периода. В первом периоде проявляется выраженное антигистаминное действие, а во втором наступают явления привыкания, формирующиеся обычно через 1—1,5 месяца и характеризующиеся утратой терапевтического действия. В третьем периоде антигистаминный препарат сам становится аллергеном и может вызвать общие и местные аллергические реакции. Поэтому любое из этих средств используют короткими курсами по 7—10—15 дней, но не более 20—30 дней. При лечении хронического рецидивирующего псориаза препараты обязательно меняют. Более эффективно сочетанное применение антигистаминных средств с кальциевыми соединениями.
Антисеротониновым действием обладают также новокаин и аминазин, которые улучшают терапевтический эффект. В организме новокаин относительно быстро гидролизуется (распадается), образуя вещества, принимающие участие в образовании фолиевой кислоты, обмен которой нарушен при псориазе. Новокаин вводят различными путями: внутрь, внутривенно, подкожно, внутримышечно и электрофоретически. Для перорального применения назначают 1—3%-ный раствор по 1 ст. л. 3 раза в день после еды на протяжении 3—4 недель. Внутримышечно и подкожно новокаин применяют по различным схемам и в разных дозах. Чаще используют 2%-ный раствор, вводимый по 1—2 мл ежедневно или через день в течение 1—1,5 месяцев. Затем следует перерыв на 1—1,5 месяца, после чего курс лечения повторяют. Внутривенные вливания 0,25%-ного раствора новокаина производят ежедневно или через день, начиная с 2 мл и постепенно увеличивая дозу до 7— 8—10 мл. Курс лечения составляет 10—15— 20 вливаний. Для лучшей переносимости новокаина рекомендуется к нему добавлять в одном шприце 5—7 мл 25%-ного раствора магния сульфата.
Перед началом введения новокаина при всех способах его назначения следует обязательно определить переносимость препарата, ибо возможна повышенная чувствительность или даже непереносимость. Новокаин назначают при любой клинической форме и стадии псориаза, но особенно новокаин показан при прогрессирующем течении дерматоза. Аминазин относится к препаратам антигистаминного действия, но обладает к тому же гипотензивным (понижающим артериальное давление), противовоспалительным и успокаивающим действием. Он снижает проницаемость капилляров и уменьшает возможность воспаления при реакции антиген— антитело. Его применение в комплексном лечении псориаза используется дерматологами с хорошим эффектом. Применяется аминазин в виде 2,5%-ного раствора по 1 мл в 3 мл 0,5%-ного раствора новокаина 1—2 раза в день или перорально по 0,025—0,05 г 2— 3 раза в день после еды в течение 1—2 недель. Применение аминазина противопоказано при заболеваниях печени, почек, выраженном атеросклерозе (см.), тромбоэмболической болезни и склонности к аллергическим заболеваниям. К осложнениям и побочным явлениям препарата относятся нарушения процесса пищеварения, снижение аппетита, запоры (см.), ортостатический колит (см.). При длительном применении возможны лейкопения, агранулоцитоз, гепатит (см.).
Широко распространено применение у больных псориазом успокаивающих средств и транквилизаторов. Однако на практике убедиться в действенности и эффективности этих методов не представляется возможным. Кроме того, при наличии у больных псориазом глубоких нарушений обмена веществ в результате действия ряда факторов, вследствие переедания, малой подвижности и эндокринной недостаточности предлагается применять седативную терапию или транквилизаторы только временно и лишь при наличии выраженных невротических реакций, а также если новокаин, аминазин и антигистаминные препараты с аналогичным влиянием оказались недостаточно действенными. В этих случаях используют магния сульфат, который, помимо успокаивающего и гипотензивного действия, оказывает слабительный, желчегонный и тонизирующий эффект. Особенно показан магния сульфат больным псориазом с ожирением (см.), нарушенной функцией печени, желчного пузыря, а также больным с гипертонией (см.), атонией кишечника, сосудистой спазмофилией кожи. Вводится магния сульфат внутримышечно или внутривенно в виде 25%-ного раствора по 3—5— 7—10 мл через день-два с учетом величины артериального давления в течение 20—30 дней.
У больных с ожирением и недостаточностью функции щитовидной железы наиболее целесообразно применять магния сульфат внутрь в виде 10—20%-ного раствора по 1 ст. л. 2—3 раза в день в течение 2— 3 недель. Как успокаивающие, нормализующие и удлиняющие физиологический сон больным псориазом целесообразно назначать сибазон, седуксен, реланиум, феназепам, нозепам, тазепам, мазепам — по 1 таблетке в дозе 0,005 г 1—2 раза в день. Положительный результат в лечении прогрессирующей стадии псориаза отмечается при добавлении к комплексу противовоспалительных средств липотропных препаратов в сочетании с алкалоидами красавки и фенобарбиталом. К ним относятся беллатаминал, белласпон, беллоид. К неспецифическим противопсориатическим средствам, обладающим широким фармакотерапевтическим действием, относятся витамины, активно влияющие на обменные функции. Известно, что жизненная потребность в витаминах обусловлена их участием в построении многих ферментов, что обеспечивает регуляцию обмена веществ, адаптационно-трофических механизмов, иммунокорригирующее действие. Для лечения псориаза широко используют витамины комплекса В, особенно В1, В2, В6, В12, В13, В15, витамины А, Е, С, Р в комбинации с другими терапевтическими средствами.
Включение витамина В1, а еще лучше его кофермента — кокарбоксилазы, в комплексную терапию псориаза способствует регрессу высыпных элементов. Особое значение кокарбоксилаза имеет для регуляции углеводного обмена, функциональной активности нервной системы, эндокринных желез и сердечной деятельности. Вводят ее подкожно, внутримышечно или внутривенно по 0,05—1 г 1 раз в день или через день, на курс — 10— 15 инъекций. Противопоказания — непереносимость, наличие аллергических заболеваний, гипертония.
Витамин В2 (рибофлавин) входит в состав ферментов, регулирующих окислительновосстановительные процессы, участвует в углеводном, белковом и жировом обмене, необходим для поддержания нормальной функции зрительного анализатора. Для лечения псориаза применяют 1%-ный раствор рибофлавина мононуклеотида, вводимый внутримышечно по 2 мл через день, на курс — 10—15 инъекций. Противопоказаниями служат идиосинкразия и нефролитиаз. Осложнений при применении рибофлавина не наблюдается.
Целесообразно назначать витамин В5 — кальция пантотенат, который входит в состав коэнзима А, участвующего в процессах ацетилирования и являющегося одним из важнейших коферментов сложных ферментативных систем. В процессе ацетилирования при окислительном распаде углеводов, жиров и белков под влиянием витамина В5 нормализуется превращение трикарбоновых кислот — центрального обменного процесса на клеточном уровне. Кальция пантотенат применяют внутрь по 0,1—0,2 г 3—4 раза в день, а также внутримышечно в виде 20%-ного раствора по 1—2 мл 1—2 раза в день на протяжении 2—3 месяцев. Противопоказания —индивидуальная непереносимость. Осложнения в виде аллергических реакций и расстройств пищеварения наблюдаются чрезвычайно редко.
Положительное действие при псориазе оказывает витамин В6 (пиридоксин). Его кофермент — пиридоксальфосфат — вводят внутримышечно по 10 мкг ежедневно или через день в течение 1 месяца. Пиридоксин применяют внутрь в порошках или таблетках по 0,025 г 3—4 раза в день или в виде 5%-ного раствора по 1—2 мл внутримышечно через день. Курс лечения продолжается 3—4 недели. Осложнения — аллергические проявления в виде дерматита (см.) или крапивницы (см.) — встречаются редко. Противопоказания — идиосинкразия.
Витамин В12 (цианкобаламин) применяют довольно широко в лечении псориаза, так как он благоприятно действует на функциональное состояние печени, нервной системы.
Обладает выраженным антианемическим действием, нормализует обмен углеводов и жиров. Препарат вводят внутримышечно от 50 до 400 мкг 1 раз в день через день. Продолжительность лечения составляет 1 месяц. Противопоказаниями являются тромбофлебит (см.), стенокардия (см.), эритроцитоз, нарушение реологических свойств крови. К осложнениям применения витамина В12, относятся аллергические дерматиты (см.), крапивница (см.), отек Квинке (см.), сердцебиение, эритролейкоцитоз, нервное возбуждение.
Витамин В13 (оротовая кислота) является одним из предшественников нуклеотидов, которые входят в состав нуклеиновых кислот, участвующих в образовании белковых молекул. Оротовая кислота и ее соли рассматриваются как вещества анаболического действия и применяются при нарушениях белкового обмена и как общие стимуляторы обменных процессов. В дерматологии используется калиевая соль оротовой кислоты (калия оротат). Принимают калия оротат внутрь за 1 ч до еды по 0,25—0,5 г 3 раза в день. Курс лечения — 20—40 дней. Повторные курсы назначаются после месячного перерыва.
Витамин В15 (пангамовая кислота и ее производное — кальция пангамат) применяется для лечения псориаза, особенно при эритродермии или псориатической артропатии. Он способствует нормализации жирового обмена, рациональному усвоению кислорода тканями, увеличению энергетических ресурсов мышц и печени. Вследствие наличия молекулы кальция витамин В15 обладает значительным противовоспалительным и гипосенсибилизирующим действием. Кальция пангамат назначают внутрь по 0,05—0,1 г в виде порошков или таблеток 3—4 раза в день на протяжении 20—40 дней с последующим перерывом на 2—3 месяца. Он противопоказан при глаукоме (см.), гипертонической болезни (см.). Побочные явления отмечаются редко, преимущественно у лиц пожилого возраста, в виде бессонницы, головных болей, раздражительности, тахикардии (см.), экстрасистолии. Хороший терапевтический эффект отмечается при лечении псориаза фолиевой кислотой, особенно у больных с большой продолжительностью течения болезни в стационарной стадии, в то время как в период обострения лечебный эффект мало выражен. Фолиевая кислота совместно с витамином В12 стимулирует процесс кроветворения, т. е. образования эритроцитов. Для лечения псориаза назначают внутрь по 0,01—0,03 г 3 раза в день 20—30 дней в комплексе с витамином В12.
В терапии различных форм псориаза широко используется аскорбиновая кислота (витамин С), участвующая в регуляции окислительно-восстановительных процессов, способствующая образованию стероидных гормонов, коллагена, уплотнению клеточных мембран капилляров. Больным псориазом аскорбиновая кислота назначается в 5%-ном растворе по 2—3—5 мл 1 раз в день в течение 1 месяца, внутрь — в таблетках или порошках по 0,05—0,25 г 3—4—5 раз в день после еды в течение 30—40 дней. Аскорбиновая кислота обладает гипосенсибилизирующим действием, особенно при внутримышечном введении.
При летней форме псориаза и больным с выраженным нарушением жирового обмена целесообразно назначать никотиновую кислоту, которая принимает участие в окислительно-восстановительных процессах, снижает содержание холестерина, положительно действует на жировой обмен и обладает сосудорасширяющим действием. Для лечения псориаза никотиновая кислота применяется в дозе 0,05—0,12 мг 2—3 раза в день внутрь или в виде 1%-ного раствора по 1—2 мл подкожно или внутримышечно в течение 15—20 дней. Противопоказанием может служить индивидуальная непереносимость. Резко ограничивается назначение никотиновой кислоты при тяжелых формах атеросклероза (см.), гипертонической болезни (см.). Побочные реакции проявляются в покраснении кожи лица, верхней половины туловища, головокружении, чувстве прилива, нарушении кожной чувствительности.
Применяют витамин D2, который, регулируя обмен фосфора и кальция, способствует уплотнению клеточных мембран, оказывает положительное влияние на регенеративные (восстановительные) процессы в эпидермисе. Применяют витамин D2 из расчета 2 тыс. МЕ на 1 кг массы тела, что в среднем составляет 80—160 тыс. МЕ в сутки в течение 20 дней. При хорошей переносимости через 7—10 дней прием повторяют и продолжают 2—3 месяца до исчезновения клинических проявлений псориаза. Затем прием витамина D2 продолжается в течение года с месячным перерывом после каждого месяца лечения. Витамин D2 противопоказан при активных формах туберкулеза (см.) легких, язвенной болезни (см.) желудка и двенадцатиперстной кишки, заболеваниях печени и почек, органических заболеваниях сердца и сосудов. Частыми побочными явлениями являются расстройства пищеварения, повышенная температура, полиурия, диарея (см.), кальциноз (см.) внутренних органов.
Нарушение образования кератина (кератинизация) при псориазе послужило основанием для применения витамина А, или ретинола. Этот витамин способствует росту и развитию, обеспечивает процессы кератогенеза в эпидермисе. Он нормализует пластические обменные процессы в коже и слизистых оболочках. Ретинол повышает усвоение белков, жиров и углеводов, активируя окислительно-восстановительные процессы и образование холестерина. При недостаточности витамина А возникает кератинизация эпидермиса, проявляющаяся сухостью кожи, шелушением и ороговением. Витамин А назначают внутрь по 10—30 тыс. МЕ в сутки через 10—15 мин после еды. Внутримышечное введение витамина производится редко из-за местной болезненности и возможного образования инфильтратов. При приеме больших доз витамина А могут возникать обострения гепатохолецистита и хронического панкреатита (см.), а также раздражительность, сонливость и гиперкератоз волосяных фолликулов.
Весьма успешно лечение распространенного пустулезного, артропатического псориаза и псориатической эритродермии тигазоном. Тигазон назначают перорально из расчета первоначально 1 мг на 1 кг массы тела в сутки, а затем через 2—4 недели дозу снижают до 0,75—0,5 мг/кг. Продолжительность лечения колеблется от 1 до 6 месяцев. По данным большинства авторов, клиническое выздоровление наблюдается в 70—80% случаев. Поддерживающая доза составляла 0,25—0,3 мг/кг в сутки. Из побочных симптомов более часто встречаются сухость слизистых оболочек, очаговое, а иногда и полное выпадение волос, паронихии (воспаление околоногтевых тканей), петехии, рвота, гепатит (см.). Все эти осложнения обратимы и быстро исчезают после отмены препарата. С целью уменьшения разовой и суммарной доз ретиноидов их назначают в малых дозах — 0,3—0,5 мг/кг в сутки в сочетании с ПУВА-терапией, УФ-облучением и наружным применением кортикостероидных мазей. Подобное сочетание обеспечивает такой же хороший терапевтический эффект, как и большие дозы ретиноидов. При этом значительно уменьшается вероятность развития различных побочных явлений и осложнений. Витамин Е (токоферола ацетат) стимулирует клеточный обмен веществ, участвуя в биосинтезе ДНК, РНК и в тканевом дыхании. Он является природным антиоксидантом и защищает обменные процессы жиров, белков и стероидных гормонов от патологических реакций окисления, не сопряженных с преобразованием и аккумуляцией энергии.
Витамин Е назначают внутрь и внутримышечно. Для приема внутрь выпускают 5-, 10-, 30%-ные масляные растворы токоферола ацетата. В 1 мл содержится соответственно 50, 100 и 300 мг синтетического альфа-токоферола ацетата. Больным псориазом назначают витамин Е от 15 до 100 мг в сутки в течение 20—40 дней. Внутримышечные инъекции из-за болезненности и возможности появления инфильтратов назначают редко. Для инъекций препарат выпускается в ампулах по 1 мл, содержащих 5-, 10- или 30%-ный раствор. Для лечения псориаза назначается препарат, содержащий в 1 мл 5%-ный или 10%-ный раствор, т. е. по 50—100 мг через день или 2—3 раза в неделю, на курс — 10— 12 инъекций. Поскольку витамин Е является синергистом витамина А и потенцирует его действие, применяют комплексный препарат аевит, содержащий в 1 мл аксерофтола ацетата (витамина А) 35 мг (10 тыс. МЕ) и альфа-токоферола ацетата (витамина Е) — 100 мг. Применяют аевит внутрь в капсулах по 1 мл 1—2 раза в день во время еды в течение 20—40 дней или внутримышечно (слегка подогревая) по 1 мл 1 раз в день через день, на курс — 15—20 инъекций.
Витамин F условно относят к витаминам. Он состоит из комплекса ненасыщенных незаменимых жирных кислот. Ненасыщенные жирные кислоты оказывают существенное влияние на функциональную активность гепатоцитов (клеток печени), участвуя в обмене жиров, углеводов и минеральных солей. Ненасыщенные жирные кислоты содержатся в линетоле — препарате, получаемом из льняного масла. У больных псориазом с гиперхолестеринемией (повышенным холестерином крови) при лечении линетолом снижается содержание холестерина в сыворотке. Линетол назначают внутрь по 1 ст. л. утром непосредственно перед едой или во время еды 1 раз в день курсами в течение 1— 1,5 месяцев, с перерывами 2—4 недели. Линетол переносится без побочных явлений и осложнений. Противопоказаниями являются колит (см.), энтероколит (см.) и гепатохолецистит.
В последние годы больше применяются витаминные препараты, обладающие коферментными свойствами. К ним относятся фосфаден и дипромоний. Входя в состав коферментов, фосфаден оказывает гепатотропное действие, активизирует процессы микроциркуляции, регулирует содержание общих жиров и свободных жирных кислот, а также принимает участие в биосинтезе белка и восстанавливает синтез АТФ. Дипромоний — синтетический аналог витамина В15. Влияние дипромония на обменные процессы обусловлено улучшением функционального состояния печени, жирового обмена, повышением активности эндотермических реакций с нормализацией окислительно-восстановительных процессов и микроциркуляции при синдроме периферической ишемии.
При лечении больных псориазом издавна широко используют мази с учетом стадийности процесса, так как местная терапия повышает эффективность медикаментозного лечения. В прогрессирующей стадии часто применяют 2%-ную салициловую мазь, борно-салидоловую мазь (мазь Рыбакова), ланолиново-водный крем Унны. При выраженном воспалительном процессе с экссудативным компонентом назначают мази и кремы с кортикостероидными гормонами. Хорошее противовоспалительное, антиаллергическое и рассасывающее действие оказывают такие мази, как флуцинар, деперзолон, оксикорт, лоринден С, лоринден А и др. С целью ускорения лечебного эффекта у больных чешуйчатым лишаем (см.) кортикостероидные мази наносят после снятия чешуек и корок 2%-ной салициловой или серно-салициловыми мазями. На местах выраженной инфильтрации и в области обширных бляшек мази наносят под повязку. Полного излечения псориаза не достигается. Однако мази или кремы с кортикостероидами показаны на всех стадиях псориаза и особенно в период прогрессирующего течения. В стационарной и регрессивной стадиях рекомендуются дегтярные и серно-дегтярные мази, 5-, 10- и 20%-ные ихтиоловые, 5—10%-ные ихтиолнафталановые.
Особенно ускоряется процесс регресса эффлоресценций (высыпаний) при комбинации дегтярных, ихтиоловых или нафталановых мазей с кортикостероидными. Целесообразна смена мазевых средств, так как нередко наблюдается привыкание кожи к одной и той же мази. Особенно необходима смена средств наружной терапии в стадии регресса, когда следует интенсифицировать рассасывание инфильтрата бляшек. При отсутствии свежих высыпаний можно постепенно повышать концентрацию активно действующих компонентов мазей и кремов. Назначаются 2—5%-ная белая ртутная мазь, 10—15%-ная серно-дегтярная, 20—33%-ная серная, мазь Вилькинсона, 0,5—10%-ная хризорсебиновая, 0,5—1%-ная цигнолиновая (диоксиантраноловая), антраминовая или мази «Псориазин» и «Антипсориатикум», обладающие не только отшелушивающим и противовоспалительным, но и редуцирующим и пластическим действием. Местное лечение больных чешуйчатым лишаем серными, дегтярными, салициловыми мазями, особенно при распространенном процессе, требует постоянного контроля за функцией почек. Дегтярные мази, помимо токсического действия, вызывают у некоторых больных фолликулиты, что является показанием для их отмены. Значительное лечебное действие проявляется и при употреблении мазей с метилксантиновыми соединениями: 5—10%-ная теофиллиновая, 2—5%-ная эуфиллиновая и 2— 5%-ная папавериновая мази и кремы.
Предприняты также попытки лечения псориаза мазями, содержащими противовирусные средства. Назначают теброфеновую, оксолиновую, бонафтоновую (1—2—3%-ную), а также 1—3%-ную интерфероновую и 2— 5%-ную алпизариновую мази. Эти мази способствуют разрешению высыпаний, особенно при мелкопапулезных диссеминированных эффлоресценциях. Кроме того, они хорошо переносятся больными и не вызывают побочных явлений. С целью ускорения разрешения псориатических элементов применение дегтярных и ихтиоловых мазей сочетают с УФО. При этом УФ-лучи не только ускоряют разрешение воспалительных очагов, но и предупреждают развитие дерматита от этих мазей в тех случаях, когда их назначают в значительной концентрации (5—10— 15%-ной). В связи с наличием у больных псориазом расстройств обмена веществ, проявляющихся как количественными сдвигами в содержании холестерина, углеводов, белков, микроэлементов и витаминов, так и существенными ферментными патологическими состояниями, целесообразно регулировать режим питания, ограничивая употребление в пищу продуктов, содержащих животные жиры и белки, углеводы и пряности. Большое значение имеют и закаливание организма, увеличение мобильности, подвижности в виде лечебной физкультуры или в виде занятий спортом.
В последние годы происходит значительное совершенствование методов лечения псориаза. Дополнительно к традиционным схемам и методам разрабатываются активные эфферентные способы, основанные на детоксицирующем и иммунокорригирующем эффектах. В связи с углубленными вирусологическими исследованиями расширяются показания к применению комплекса антибиотиков с противовирусными средствами. Сужены показания для применения цитостатиков и иммуносупрессивных препаратов. Осторожнее и сдержаннее назначаются кортикостероидные гормоны для общей терапии, ограничивается их местное применение. Уже в первые годы после внедрения кортикостероидов выявились их отрицательные свойства. При снижении дозы и отмене препарата почти всегда и очень быстро наступает рецидив. Для купирования обострения требуется значительное увеличение дозы, сопровождающееся осложнениями и побочными явлениями. Особо следует отметить, что у больных, получавших кортикостероиды, быстрее наступали рецидивы, устойчивые к другим методам терапии. С применением кортикостероидных гормонов связывают участившиеся случаи тяжелого течения пустулезного псориаза.
На основании данных, полученных при изучении результатов фотохимиотерапии, стало известно, что этот метод является одним из наиболее эффективных при псориазе. Однако непродолжительные во многих случаях сроки клинической ремиссии, а также частые побочные действия и осложнения свидетельствуют о необходимости сокращения сроков лечения и применения фотохимиотерапии как составной части комбинированной схемы в сочетании с эфферентными методами или использования селективной фототерапии. Широкое внедрение в практику лечения дерматозов (см.) эфферентных методов — итог многолетних поисков эффективных способов борьбы с эндогенными токсическими факторами, изменяющими систему гомеостаза. Характерной чертой эфферентной терапии является элиминация (удаление) из организма ксенобиотиков самыми различными способами. Для выведения из организма аутотоксических продуктов метаболизма издавна применялись такие примитивные способы, как назначение рвотных и слабительных средств, кровопускание, быстрый диурез.
В настоящее время разработаны такие перспективные методы дезинтоксикации, как гемодиализ, гемосорбция, гемофильтрация, ультрафильтрация и плазмаферез. У больных псориазом, особенно тяжелыми хроническими формами, имеют место перегруженность патологическими иммунными циркулирующими комплексами, блокирование, подавленность физиологических систем защиты и регуляции, функциональные нарушения желудочно-кишечного тракта. Все это обусловливает развитие синдрома внутренней интоксикации, в результате которого в организме накапливается избыточное количество промежуточных и конечных веществ обмена, оказывающих токсическое действие на функциональное состояние важнейших систем. Эфферентные методы оказывают детоксицирующее системное воздействие, при котором в результате удаления ксенобиотиков и различных токсических факторов осуществляется нелекарственная стимуляция систем естественного иммунитета, физиологических механизмов саногенеза с нормализацией жизненных процессов.
