Организация работы медицинской сестры манипуляционного кабинета
Содержание страницы
Манипуляционный кабинет – это отдельный специально оборудованный кабинет для проведения различных лечебнодиагностических процедур.
Площадь манипуляционного кабинета должна составлять 15–20 м2. Кабинет оснащают источниками естественного и искусственного света, бактерицидными лампами, оборудуют приточно-вытяжной вентиляцией. Температура воздуха в помещении должна составлять 22–25 °С, при относительной влажности 60–65 %. Стены, пол, потолки покрывают влагостойким материалом, устойчивым к воздействию моющих и дезинфицирующих средств.
Оснащение манипуляционного кабинета:
- рабочий стол, стулья;
- стол для подготовки инъекций;
- манипуляционный столик;
- кушетки;
- биксы со стерильным материалом;
- холодильник для хранения отдельных препаратов;
- кварцевая лампа;
- набор жгутов и клеенчатых подушек;
- шкаф с растворами для иньекций и инфузий, шприцами и системами для внутривенных вливаний;
- аптечка для оказания помощи при неотложных состояниях;
- емкости с дезинфицирующими растворами для шприцев, игл, перевязочного материала, перчаток, ветоши;
- раковина для мытья рук и инструментов после дезинфекции и очистки.

Рисунок 1 — Манипуляционный кабинет
Манипуляционный кабинет предназначен для выполнения:
- всех видов инъекций;
- внутривенных капельных вливаний;
- забора на исследования крови из вены;
- проведения всех исследований и проб, связанных с переливанием компонентов и препаратов крови.
Обязанности манипуляционной медицинской сестры
- Подготовка кабинета к работе и ответственность за соблюдение санитарно-гигиенических норм его работы.
- Своевременное и точное выполнение назначений врача.
- Выполнение всех видов иньекций и внутривенных капельных вливаний.
- Наблюдение за состоянием пациента после введения лекарственных средств.
- Помощь врачу при проведении врачебных манипуляций.
- Забор крови из вены для исследований и отправка ее в лабораторию.
- Учет и хранение лекарств.
- Обеспечение кабинета набором инструментов, шприцев и систем для вливаний, а также необходимыми лекарственными средствами.
- Ведение учетно-отчетной документации манипуляционного кабинета.
Гигиена манипуляционной медицинской сестры и требования к ее внешнему виду
Манипуляционная медицинская сестра после прихода на работу переодевается в чистый халат или костюм. Уличную обувь меняет на тапочки, поддающиеся мытью и обеззараживанию. Перед входом в манипуляционный кабинет медицинская сестра надевает шапочку и маску. Волосы собирает под шапочку. Ногти должны быть коротко острижены. Перед началом работы с рук снимает все украшения, руки моет с мылом.
Документация манипуляционного кабинета
- Журналы регистрации внутривенных инфузий, переливания компонентов крови, кровезаменителей и белковых препаратов, взятия крови для биохимических исследований, определения группы крови, резус-фактора, взятия крови для определения инфекционных заболеваний.
- Журналы учета шприцев, систем для капельного введения, гемоконов с компонентами крови.
- Инструкции, касающиеся санитарной обработки помещения, стерилизации инструментария, оказания неотложной помощи при возникновении различных осложнений.
Правила накрытия стерильного стола
Поверхность стола дважды обрабатывают раствором антисептика с интервалом 15 мин. На бирке бикса проверяют дату стерилизации и подпись медицинского работника, проводившего стерилизацию.
Медицинская сестра надевает маску, моет руки с мылом и одевает стерильные перчатки. После чего открывает крышку бикса и проверяет индикаторы стерилизации. Стерильным пинцетом откидывает углы пеленки в стороны, прикрывая ею края бикса и, не касаясь нестерильных поверхностей, достает сложенную простыню. Простыней накрывает поверхность стола так, чтобы ее нижний край свисал на 20–30 см ниже поверхности стола. Верхние два слоя простыни приподнимает и складывает «гармошкой» на задней поверхности стола. Затем достает вторую простыню, складывает вдвое и ложит на первую простыю. Простыни закрепляет стерильными цапками. Поверх простыней раскладывает стерильный материал и инструменты и, держа цапки в руках, закрывает стерильный стол частью простыни, сложенной «гармошкой» на задней поверхности стола.
Подготовка ампул и набор лекарств в шприц
Медицинская сестра дважды моет руки с мылом, высушивает их полотенцем, надевает перчатки и обрабатывает их 70 % этиловым спиртом. Взяв ампулу с препаратом из упаковки, она внимательно читает надпись на ампуле и этикетку на упаковке, после чего визуально определяет пригодность и уточняет метод введения препарата. Затем пилочкой надпиливает суженную часть ампулы и обрабатывает шейку ампулы стерильным ватным шариком, смоченным 70 % этиловым спиртом. Левой рукой берет ампулу I и II пальцами правой руки и, на 1 см выше места надпила в направлении от себя отламывает шейку ампулы. Открытую ампулу берет у дна между II и III пальцами левой руки. Правой рукой берет шприц, вводит иглу в просвет ампулы, фиксируя шприц I и IV пальцами левой руки. Ампулу наклоняет и, подтягивая поршень, заполняет шприц раствором. Выпускает воздух из шприца и закрывает иглу колпачком. Заполненный лекарствами шприц ложит на стерильный лоток и накрывает стерильной салфеткой.
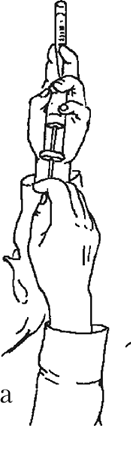
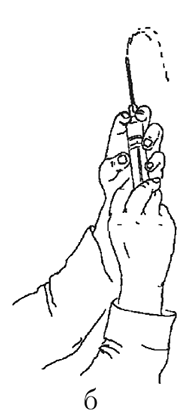
Рисунок 2 — Набирание препарата из ампулы в шприц
Подготовка флакона и набирание лекарств в шприц
Медицинская сестра дважды моет руки с мылом, высушивает их полотенцем, надевает перчатки и обрабатывает их 70 % этиловым спиртом. После этого берет флакон, внимательно читает этикетку на нем, на упаковке и визуально определяет пригодность препарата. Затем снимает среднюю часть металлического колпачка флакона и ватным шариком, пропитанным 70 % этиловым спиртом, обрабатывает верхнюю часть флакона. Если флакон содержит порошок, то туда нужно ввести растворитель, и несколько раз встряхнуть флакон до полного растворения его содержимого. Иглой прокалывает резиновую пробку флакона и набирает препарат в шприц. После заполнения шприца лекарствами, из него выпускает воздух и закрывает иглу колпачком. Заполненный лекарством шприц ложит на стерильный лоток и накрывает стерильной салфеткой.
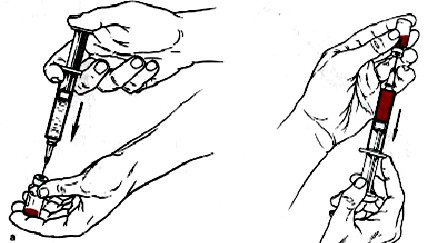
Рисунок 3 — Набирание препарата из флакона в шприц
Внутрикожная иньекция
Медицинская сестра моет руки, надевает перчатки и набирает препарат в шприц. Больной принимает положение сидя или лежа. Медицинская сестра выбирает и осматривает область инъекции. Кожу в месте иньекции обрабатывает двумя шариками со спиртом (сначала большую зону, затем – место иньекции). Левой рукой фиксирует кожу, слегка ее натянув. В правую руку берет шприц, придерживая канюлю иглы указательным пальцем. Иглу направляют срезом вверх. Затем вводит иглу в кожу на глубину ее среза под углом 10–15°. Лекарственный препарат вводят медленно до появления папулы, свидетельствующей о попадании раствора в дерму. Место инъекции прикрывает стерильной салфеткой, не придавливая.
Подкожная иньекция
Медицинская сестра моет руки, надевает перчатки и набирает препарат в шприц. Больному предлагает занять удобное положение. Осматривает область предполагаемой инъекции. Место инъекции обрабатывает раствором антисептика. Кожу собирает в складку І и ІІ пальцами левой руки. Правой рукой берет шприц, придерживая канюлю иглы указательным пальцем. Вводит иглу под углом 45° в основание кожной складки. После введения иглы складку кожи отпускает и медленно вводит лекарственное вещество в подкожную жировую клетчатку. Иглу извлекает. Место инъекции прижимает салфеткой или ватным шариком с антисептиком. Одноразово подкожно вводит не больше 5 мл раствора.
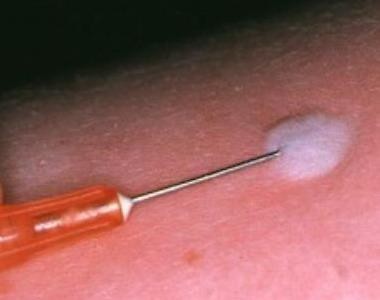
Рисунок 4 — Внутрикожное введение лекарственных препаратов
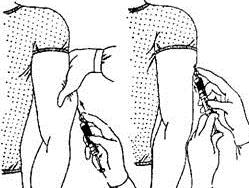
Рисунок 5 — Подкожное введение лекарственных препаратов
Внутримышечная инъекция
Медицинская сестра моет руки, надевает перчатки и набирает препарат в шприц. Пациент принимает положение лежа (самое частое место введения препарата — верхний наружный квадрант ягодицы). Шариком, смоченным этиловым спиртом, обрабатывает кожу площадью 1010 см, вторым шариком – площадью 5×5 см. Первым и вторым пальцами левой руки фиксирует кожу в месте инъекции. В правую руку берет шприц, расположив 5-й палец на муфте иглы, 2-й палец ‒ на поршне у нижнего края цилиндра, остальные пальцы — на цилиндре шприца. Иглу направляет вниз под углом 90°.
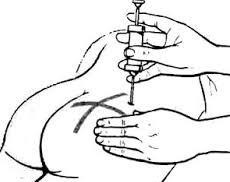
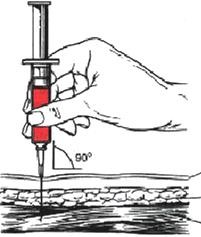
Рисунок 6 — Внутримышечное введение лекарственных препаратов
Удерживая шприц перпендикулярно к коже, вводят иглу в мышцу на глубину 5–7 см. Оттягивает поршень. Убедившись, что игла не попала в кровеносный сосуд, медленно вводит лекарственное вещество. Если игла попала в просвет кровеносного сосуда, ее извлекают и вводят в другое место. После введения препарата иглу быстро извлекают и прижимают место иньекции шариком со спиртом, проводя легкий массаж. Одноразово внутримышечно вводят не больше 10 мл раствора.
Внутривенное введение лекарственных препаратов
Внутривенное введение лекарственных препаратов осуществляют в периферические вены (вены локтевого сгиба, тыла кисти, реже запястья и стопы) и центральные вены (при оказании экстренной помощи). Перед выполнением процедуры медицинская сестра должна вымыть и осушить руки, одеть перчатки и набрать лекарственный препарат в шприц. Больной принимает удобное положение сидя или лежа. Осматривают область предполагаемой венепункции для избежания осложнений. Чаще всего выполняют венепункцию в области локтевой ямки. Для этого под локоть больного подкладывают клеенчатую подушечку или валик и предлагают ему максимально разогнуть руку в локтевом суставе. Накладывают жгут на среднюю треть плеча (на рубашку или пеленку) и просят больного несколько раз сжать кисть в кулак и разжать ее.
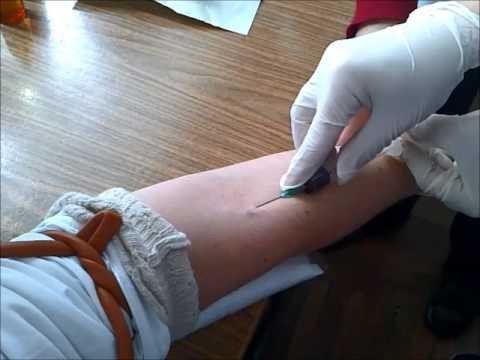
Рисунок 7 — Внутривенное введение лекарственных препаратов
Область венепункции обрабатывают ватным шариком с антисептиком (70 % спирт этиловый) движениями в одном направлении. Определяют наиболее наполненную вену. Затем берут шприц, фиксируя указательным пальцем канюлю иглы. Остальными пальцами охватывают цилиндр шприца сверху. Кожу в области венепункции натягивают, фиксируя вену. Направляют иглу срезом вверх, параллельно коже и прокалывают ее, после чего вводят иглу в вену. Убедившись, что игла находится в вене (при потягивании поршня на себя в шприц должна поступать кровь), ослабляют жгут и просят больного разжать кулак. Не меняя положения шприца, медленно вводят лекарственный препарат и извлекают иглу. Место инъекции прижимают ватным шариком с антисептиком и просят больного его подержать в течение 5 минут. Выбрасывают шарик, убедившись, что нет кровотечения в области венепункции.
Катетеризация периферической вены
Катетеризацию периферической вены выполняют в манипуляционном кабинете или в палате.
Больной занимает положение сидя или лежа (в зависимости от состояния). Медицинская сестра моет руки и одевает перчатки. Затем выбирает и осматривает область венепункции. При выполнении пункции кубитальной вены больному предлагает максимально разогнуть руку в локтевом суставе. Под локоть подкладывает клеенчатую подушечку. На плечо больного накладывает жгут (на рубашку, пеленку) и просит несколько раз сжать кисть в кулак и разжать ее. Находит вену для катетеризации и ее область широко обрабатывает ватным шариком с антисептиком (70 % спирт этиловый) движениями в одном направлении. Катетер берет в правую руку, чтобы срез иглы был направлен вверх.
Большим пальцем левой руки медицинская сестра натягивает кожу, фиксируя вену. Затем под небольшим углом вводит иглу в вену. При попадании иглы в вену в камере визуализации обратного тока появляется кровь. Катетер медленно вводит в вену. Далее левой рукой фиксирует иглупроводник, а правой продвигает катетер в вену, снимая его с иглы. Снимает жгут. Пальцем левой руки прижимает вену выше кончика канюли. Правой рукой извлекает иглу-проводник. Катетер промывает раствором гепарина (0,1 гепарина на 1 мл 0,9 % раствора натрия хлорида) и закрывает заглушкой. Место установки катетера прикрывает стерильной повязкой.
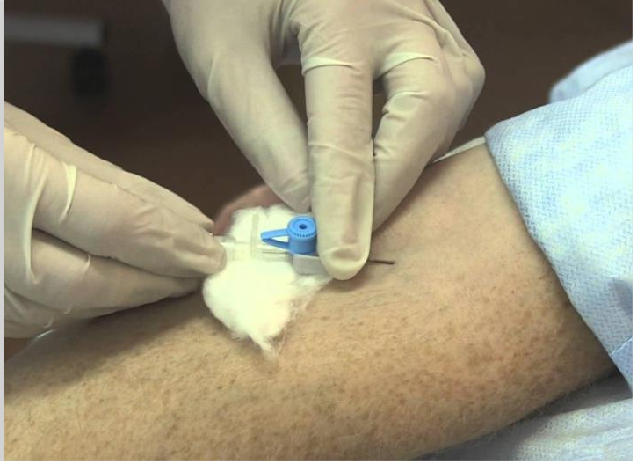
Рисунок 8 — Катетеризация кубитальной вены
Проведение внутривенного капельного введения лекарственных средств
Медицинская сестра моет, осушивает руки и одевает перчатки. Затем заполняет одноразовую систему для внутривенных вливаний. Для этого сначала проверяет герметичность пакета с лекарственным раствором и срок его годности. Пакет закрепляет на штативе. Снимает фольгу с середины пробки и обрабатывает ее шариком со спиртом. Далее снимает колпачок иглы с воздуховода и вводит иглу через пробку в пакет. Зажим на системе закрывает, снимает с иглы колпачок и вводит ее через пробку до упора в полость пакета. С инъекционной иглы снимает колпачек, открывает зажим и медленно заполняет систему до полного вытеснения воздуха и появления вытекания раствора из иглы. После чего зажим закрывает и надевает на иглу колпачек. Проверяет отсутствие воздуха в системе. В палату доставляет манипуляционный столик с размещенным на нем необходимым оснащением и штатив с подготовленной системой для внутривенных вливаний.
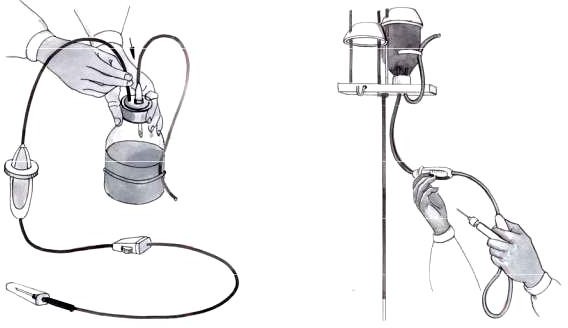
Рисунок 9 — Подготовка системы для внутривенного вливания лекарственных препаратов
Пунктирует венy иглой с подсоединенной к ней системой. Открывает винтовой зажим и регулирует скорость введения препарата (в среднем 60 капель в одну минуту). Закрепляет иглу и систему лейкопластырем к коже и прикрывает стерильной салфеткой. На протяжении всей процедуры медицинская сестра проводит наблюдение за состоянием больного.
Забор крови из периферической вены
Перед началом процедуры медицинская сестра моет руки с мылом, обрабатывает их спиртом, надевает перчатки. Больному под локоть подкладывает валик или подушечку. Руку разгибает в локтевом суставе. На среднюю треть плеча на пеленку или одежду накладывает жгут и просит больного несколько раз сжать и разжать кулак. Ватными шариками, смоченными раствором 70 % этилового спирта, обрабатывает область локтевой ямки. Необходимо помнить, что при заборе крови на алкоголь обработку кожных покровов проводят 3 % раствором перекиси водорода. Больной зажимает кулак. Затем медицинская сестра находит наиболее наполненную вену. Кожу локтевого сгиба натягивает левой рукой, фиксируя вену. Выполняет пункцию вены по методике изложенной выше. Затем подставляет к канюле пробирку и набирают необходимое количество крови (10–20 мл). Закончив, снимает жгут и разрешает больному разжать кулак. Извлекает иглу, место пункции прижимает ватным шариком, смоченным спиртом, и просит больного на 5 минут согнуть руку в локтевом суставе. К пробирке прикрепляет направление и отправляет в лабораторию.
В нынешнее время для забора крови на исследование шыроко применяют одноразовые вакуумные контейнеры.
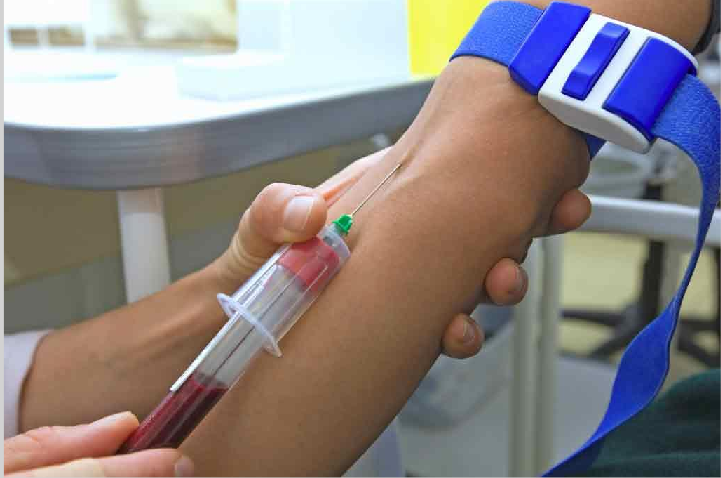
Рисунок 10 — Забор крови из периферической вены в вакуумный контейнер
Трансфузиология в работе манипуляционной медицинской сестри
Гемотрансфузия — переливания с лечебной целью донорской крови, изготовленных из нее компонентов и препаратов. Гемотрансфузии проводят с заместительной целью при острых кровопотерях, для восполнения недостатка клеточных и белковых компонентов крови, дефицит которых нельзя восстановить другими способами лечения.
Правила проведения гемотрансфузии регламентируются приказом МЗ Украины от 07.1999 № 164 «Об утверждении инструкций, регламентирующих деятельность учреждений службы крови Украины», согласно которому дальше изложен материал.
Консервированную кровь и ее компоненты можно переливать только в том случае, если группа и резуспринадлежность совпадают у донора и реципиента.
При поступлении больного в стационар группу крови по системе AB0 и резус-фактор проверяет больничная лаборатория. Результат записывают в определенной строке медицинской карты стационарного больного с указанием даты и за подписью врача, который определял группу крови и резуспринадлежность.
Переливание крови и ее компонентов проводят: лечащий врач, дежурный врач, врач-трансфузиолог, а во время выполнения операции ‒ анестезиолог или хирург, не принимающий участия в оперативном вмешательстве или проведении наркоза.
Перед тем как перелить гемотрансфузионную среду, врач должен проверить совпадение обозначенной на гемоконе группы крови и резус-принадлежности донора и реципиента и ее пригодность для трансфузии. Для этого проводят осмотр контейнера с компонентами крови с оценкой его герметичности и правильности паспортизации (номер, дата заготовки, отметка группы и резус-принадлежности, название консерванта, фамилия, имя и отчество донора, название учрежденияизготовителя, подпись врача).
Макроскопическая оценка качества консервированной крови и ее компонентов сводится к выявлению видимых признаков бактериального загрязнения, наличия сгустков и гемолиза. Определять пригодность отстоявшейся консервированной крови необходимо при достаточном освещении на месте хранения, так как наименьшее встряхивание может привести к ошибочному выводу в результате окраски плазмы в розовый цвет при смешивании с эритроцитами. В перемешанной крови можно легко не заметить пленок и сгустков. Критериями пригодности эритроцитной массы (крови) для переливания являются: срок заготовки и хранения, прозрачность плазмы, отсутствие в ней мути, хлопьев, прожилок фибрина, выраженного гемолиза (красная окраску слоя плазмы), равномерность слоя глобулярной массы и отсутствие в нем сгустков, наличие четкой границы между глобулярной массой и плазмой. В случае бактериального загрязнения эритроцитной массы плазма приобретает тусклый серо-бурый оттенок, она теряет прозрачность, появляются частицы в виде хлопьев или пленок. Такую эритроцитную массу переливать нельзя.
Запрещается переливать кровь и ее компоненты, полученные от доноров, не обследованных на СПИД, гепатиты B, C и сифилис.
Переливание крови и ее компонентов проводят с соблюдением правил асептики при помощи одноразовых систем для переливания крови.
Общие сведения о системе AB0 и резус-факторе
Группа крови человека – это система антигенов эритроцитов, представленная олигосахаридными структурами, связанными с белками оболочки эритроцитов, которые способных вызывать образование специфических антител. Антигенная структура эритроцитов генетически предопределена.
Известно более 20 систем эритроцитарных антигенов. Однако практическое значение имеют система AB0 и система Rh, поскольку они зачастую являются причиной тяжелых посттрансфузионных осложнений, и их необходимо в первую очередь учитывать при гемотрансфузии.
Система AB0 представлена двумя антигенами A и B (аглютиноген), находящихся на мембране эритроцитов. В сыворотке крови людей имеются природные антитела к антигенам – α (анти-А) и β (анти-В) (агглютинины). Таким образом, различные соотношения групповых антигенов эритроцитов и антител сыворотки крови дают четыре группы крови:
- (0) — агглютиногенов на мембране эритроцитов нет, сыворотка крови содержит агглютинины α и β.
- (A) — на эритроцитах агглютиноген A, сыворотка содержит агглютинин β.
- (B) — на эритроцитах агглютиноген B, в сыворотке содержится агглютинин α.
- (AB) — на мембране эритроцитов есть агглютиногены A и B, агглютининов сыворотка крови не содержит.
При переливании крови всегда определяют антигены системы резус (Rh), располагающиеся на поверхности эритроцитов. В отличие от системы AB0 в сыворотке крови людей практически не бывает природных антител к антигенам системы Rh. Антитела системы Rh имеют исключительно иммунный характер и образуются в результате Rh-несовместимой трансфузии или беременности. Учет групп крови по системе Rh является важным фактором при проведении гемотрансфузий. В системе резус основным является антиген Rh (D), который называют резус-фактор. Лица, имеющие Rh (D)-антиген, называются резус-положительными (Rh+) (их 85 % среди белого населения Европы), а те, которые его не имеют, – резус-отрицательными (Rh-). Наличие резусфактора не зависит от групповой принадлежности по системе АВ0 и не изменяется в течение жизни.
Определение групп крови по системе AB0 основывается на феномене агглютинации с использованием двух методических подходов: использование стандартных сывороток и моноклональных антител.
Определение группы крови по системе AB0 стандартными сыворотками
Определение группы крови проводят в помещении с хорошим освещением при температуре от +15 до +25 °C. Используют специальный планшет с маркированными согласно группы крови лунками. Под соответствующими обозначениями наносят по одной большой капле (0,1 мл) стандартной сыворотки 0 (I), А (II), В (III) группы крови. Рядом с каждой сывороткой наносят по 1 маленькой капле (0,01 мл) исследуемой крови (эритроцитов). Затем смешивают отдельными стеклянными палочками каждую каплю крови (эритроцитов) с соответствующей сывороткой.

Рисунок 11 — Планшет для определения группы крови
Смешав все капли, пластину покачивают и на 1–2 минуты оставляют в покое, после чего снова покачивают. Наблюдение за ходом реакции проводят не менее 5 минут. Через 3–4 минуты в смесь сыворотки с эритроцитами, где произошла агглютинация, добавляют по 1 капле (0,05 мл) 0,9 % раствора натрия хлорида и продолжают наблюдать до 5 минут при периодическом покачивании планшета.
В случае положительной реакции в смеси появляются видимые невооруженным глазом мелкие красные зернышки (аглютинаты), состоящие из склеенных эритроцитов. Мелкие зернышки постепенно склеиваются в более крупные зерна, а иногда – в хлопья неправильной формы, в результате чего сыворотка совсем или частично обесцвечивается.
Результаты реакций с сыворотками трех групп: 0 (I), A (II) и B (III) могут дать четыре различные комбинации:
- агглютинация не произошла ни в одной из стандартных сывороток – 0 (I) группа крови;
- агглютинация произошла в I и III группах стандартных сывороток – А (II) группа крови;
- агглютинация произошла в I и II группах стандартных сывороток – В (III) группа крови;
- агглютинация произошла в I-II-III группах стандартных сывороток – АВ (IV) группа крови.
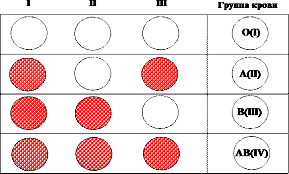
Рисунок 12 — Определение группы крови по системе AB0 стандартными сыворотками
Определение группы крови по системе AB0 с помощью моноклональных антител (МКА)
Моноклональные антитела анти-A и анти-B являются разведенной асцитической жидкостью мышей, в которой находятся специфические иммуноглобулины класса M (IgM), направленные против группоспецифических антигенов A и B человека.
Определение группы крови проводят в помещении с хорошим освещением при температуре от +15 до +25 °C. На планшет или пластинку наносят по одной большой капле (0,1 мл) МКА анти-А и анти-В под соответствующими надписями: «анти-A» или «анти-B». Рядом с каплями антител наносят по одной маленькой капле исследуемую кровь, примерно в 10 раз меньшей, чем капля антител (0,01 мл). Антитела и кровь смешивают стеклянной палочкой, которую промывают и насухо вытирают после размешивания каждой капли. Наблюдение за ходом реакций с МКА проводят при легком покачивании пластинки или планшета не более 3 минут. Результат реакции в каждой капле может быть положительным или отрицательным. Положительный результат выражается в агглютинации (склеивании) эритроцитов.
Агглютинаты заметны в виде мелких красных агрегатов, быстро сливаются и образуют большие хлопья до большого аглютината. В случае негативной реакции капля остается равномерно окрашенной, аглютинаты в ней не обнаруживаются. Агглютинация с МКА анти-A и анти-B обычно наступает в первые 3 секунды.
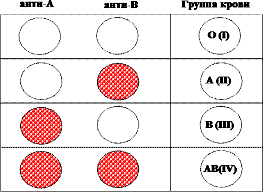
Рисунок 13 — Определение группы крови по системе AB0 с помощью моноклональных антител
Оценка результатов:
- агглютинация не произошла ни в одном из цоликлонов – 0 (I) группа крови;
- агглютинация произошла в цоликлоне анти-А – А (II) группа крови;
- агглютинация произошла в цоликлоне анти-В – В (III) группа крови;
- агглютинация произошла в обоих цоликлонах – АВ (IV) группа крови.
Определение резус-фактора
Определение резус-фактора выполняет врач-лаборант. Определение резус-принадлежности проводят с применением реагентов анти-D (2 серий): в реакции агглютинации на планшете с использованием МКА анти-D (IgM) методом конглютинации в пробирках с желатином или в антиглобулиновом тесте с МКА анти-D (IgG) в гелевом тесте.
Проба на совместимость по системе АВ0
На планшет наносят 2–3 капли сыворотки крови больного к которой добавляют в 5 раз меньшую каплю концентрата эритроцитов (крови) донора. Кровь перемешивают с сывороткой больного, затем пластинку периодически покачивают в течение 5 минут и одновременно наблюдают за результатом реакции.
Отсутствие агглютинации эритроцитов донора свидетельствует о совместимости группы крови донора и реципиента по системе AB0. Наличие агглютинации указывает на их несовместимость и невозможность переливания эритроцитарного концентрата (крови).
Пробы на совместимость по резус-фактору
Проба на совместимость по резус-фактору с использованием 33,0 % раствора декстрана
Пробу проводят в пробирке без подогрева в течение 5 мин. На дно пробирки вносят 2 капли сыворотки больного, каплю донорских эритроцитов (крови) и 1 каплю 33,0 % раствора декстрана, специально приготовленного для лабораторных целей. Содержимое пробирки смешивают путем встряхивания, затем пробирку наклоняют почти до горизонтального уровня и медленно поворачивают таким образом, чтобы содержание растекалось по стенкам пробирки. Процедуру продолжают 5 минут. После этого в пробирку доливают 3–4 мл изотонического раствора натрия хлорида, перемешивают содержимое путем 2–3 разового переворачивания пробирки (не взбалтывать!) и проводят визуальную оценку.
Наличие агглютинации эритроцитов на фоне просветленной или полностью прозрачной жидкости указывает на то, что эритроциты (кровь) донора несовместимы с кровью больного и не могут быть перелиты. Если содержимое пробирки остается равномерно окрашенным, без признаков агглютинации — эритроциты (кровь) донора совместима с кровью больного по резус-фактору.
Проба на совместимость по резус-фактору с использованием 10,0 % раствора желатина
Пробу проводят в пробирках при температуре от 46 до 48 °C в течение 10 минут. На дно соответственно обозначенной пробирки вносят 1 каплю эритроцитов донора, предварительно отмытых 10-кратным объемом изотонического раствора натрия хлорида, затем добавляют 2 капли подогретого 10,0 % раствора желатина и 2–3 капли сыворотки больного. Содержимое пробирки перемешивают путем встряхивания и ставят на водяную баню при температуре от 46 до 48 °C на 10 минут. Затем пробирку вынимают из водяной бани, добавляют к ней 5,0–8,0 мл изотонического раствора натрия хлорида, перемешивают содержимое путем 1–2-кратного перевертывания пробирки и осматривают.
Наличие агглютинации в виде взвеси маленьких, реже крупных, клубочков на фоне освещенной или полностью прозрачной жидкости означает, что эритроциты (кровь) донора несовместимы с кровью больного и их нельзя переливать больному. Если содержимое пробирки остается равномерно окрашенным, слегка опалесцирующий и в нем не наблюдается агглютинации, эритроциты (кровь) донора совместимы с кровью больного по резус-фактору.
Клинико-биологическая проба
Перед переливанием контейнер с трансфузионной средой (эритроцитная масса, плазма свежезамороженная) извлекают из холодильника и выдерживают при комнатной температуре в течение 30–40 минут. В экстренных случаях разрешается согревание трансфузионных сред на водяной бане при температуре 37 °С под контролем термометра. Струйно переливают 10–15 мл эритроцитов (плазмы), затем в течение 3 минут наблюдают за состоянием больного. При отсутствии клинических проявлений реакции или осложнений вновь вводят 10–15 мл эритроцитов (плазмы) и еще 3 минуты наблюдают за больным. Такую процедуру проводят трижды. Отсутствие реакций у больного после 3-разовой проверки является основанием для продолжения трансфузии.
Появление в этот период таких симптомов, как озноб, боли в пояснице, чувство жара и стеснения в груди, головной боли, тошноты или рвоты, требует немедленного прекращения трансфузии и отказа от переливания данной трансфузионной среды.
После переливания емкость с остатками трансфузионной среды хранят в течение 2 суток в холодильнике для ретроспективных исследований.
Реципиент после трансфузии в течение 2 часов придерживается постельного режима и находится под наблюдением лечащего или дежурного врача. У него измеряют температуру тела, пульс и артериальное давление через 1, 2 и 3 часа, фиксируя эти данные в медицинской карте стационарного больного. На следующий день после переливания обязательно проводят клинический анализ крови и мочи, и записывают эти показатели в медицинской карте стационарного больного.
Уборка манипуляционного кабинета
В манипуляционном кабинете проводят 4 вида уборки:
- предварительную;
- текущую;
- заключительную;
- генеральную.
Предварительную уборку проводят каждый день перед началом работы для удаления осевшей за ночь пыли. Она подразумевает влажную уборку помещения с применением дезинфицирующих средств. Обработке подлежат все поверхности: стены на высоту вытянутой руки, мебель и оборудование (кушетки, штативы, валики), пол. После завершения уборки осуществляют кварцевание.
Текущую уборку выполняет медперсонал не реже 2 раз в день во время работы с целью устранения загрязнений, возникших в процессе работы. Она повторяет этапы предварительной уборки.
Заключительную уборку осуществляют ежедневно в конце рабочего дня. Персонал проверяет готовность к работе оснащения и аппаратуры, обрабатывает ее дезинфицирующими средствами. Обработке подвергаются медицинское оборудование и предметы ухода за больными, мебель, стены, двери, пол. Закончив уборку, проводят кварцевание манипуляционной.
Генеральную уборку проводят один раз в неделю. Мебель и оборудование сдвигают в центр помещения для обеспечения свободного доступа ко всем участкам манипуляционной. Окна моют теплой водой или с помощью специального моющего средства. Потолок, стены, мебель, полы протирают моющим раствором, потом обрабатывают дезинфицирующим раствором. На время экспозиции дезинфицирующего раствора включают бактерицидные лампы. После этого дезинфицирующий раствор смывают и проводят повторное кварцевание (общее время кварцевания – два часа). В конце проводят проветривание манипуляционного кабинета в течение 30–45 минут.



