АППЕНДИЦИТ — Медицинский справочник
Содержание страницы
Определение
Аппендицит — воспаление червеобразного отростка слепой кишки; одно из наиболее распространенных хирургических заболеваний брюшной полости. Чаще отмечается в возрасте от 10 до 30 лет, но может развиться в любом возрасте.
Этиология и патогенез
В качестве инфекционного агента выступает, как правило, смешанная флора (кишечные палочки, стафилококки, стрептококки, анаэробы). Возбудители внедряются в стенку червеобразного отростка энтерогенным путем (т. е. непосредственно из его просвета). Этому способствует застой содержимого в отростке, связанный, как правило, с закупоркой просвета каловыми конкрементами либо инородными телами, лимфоидной гиперплазией, а также при кишечных заражениях. При этом давление в полости отростка повышается, возникает застой в сосудах его стенки, что приводит к усиленному размножению бактерий и снижению защитных свойств слизистой оболочки. Существенная роль принадлежит предрасполагающим факторам, например характеру питания с повышенным количеством мясной пищи, ведущей к запорам и интоксикации продуктами распада белка, что в то же время является идеальной питательной средой для размножения бактерий.
Патанатомия
Различаются острый и хронический аппендицит. Острый аппендицит можно разделить на простой и деструктивный, т. е. с разрушением стенки (флегмонозный, апостематозный, флегмонозно-язвенный, гангренозный). При простом аппендиците в первые часы отмечаются признаки расстройства крово- и лимфообращения в дистальных отделах отростка, отек и кровоизлияния; в последующие часы возникают первичные аффекты гнойного воспаления слизистой оболочки в виде конусовидных фокусов. Вершиной они обращены в сторону слизистой, на поверхности которой отмечаются дефекты. Отросток набухший, его поверхность полнокровная и тусклая. В дальнейшем на этой стадии может наступить обратное развитие процесса либо переход в разрушающие формы.
К концу первых суток инфильтрат распространяется на все слои стенки отростка (флегмонозный аппендицит). Стенка утолщена, из просвета выделяется гной. Брыжейка отростка отечна, гиперемирована. При появлении на фоне распространенного гнойного воспаления отростка мелких абсцессов аппендицит считают апостематозным. Присоединение к флегмонозному воспалению изъязвлений слизистой оболочки характеризуется развитием флегмонозно-язвенного аппендицита. Дальнейшее прогрессирование процесса приводит к гангренозному аппендициту. Переход гнойного воспаления с отростка на окружающие ткани характеризуется развитием периаппендицита, на брыжейку — мезентериолитом. Перфорация стенки отростка, которая может возникнуть при флегмонозно-язвенном аппендиците, ведет к прорыву его содержимого в брюшную полость и развитию гнойного перитонита (см.) отграниченного или разлитого.
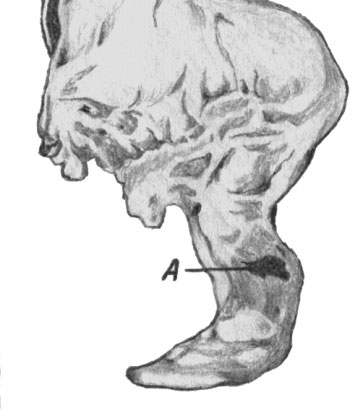
Прободение отростка при гангренозном аппендиците: А — прободное отверстие
Хронический аппендицит развивается после перенесенного острого и характеризуется процессами склерозирования и атрофии (см.), на фоне которых могут возникать воспалительно-разрушающие изменения. Обычно воспаление и разрушение сменяются разрастанием грануляционной ткани в стенке и просвете отростка, между серозной оболочкой которого и окружающими тканями образуются спайки. Иногда в просвете накапливается серозная жидкость, а отросток превращается в кисту.
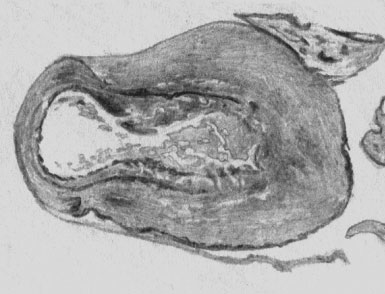
Дивертикул отростка при хроническом аппендиците
Клиническая картина
Часто встречаются чрезвычайно разнообразные клинические проявления. Это во многом зависит от топографического расположения червеобразного отростка. Типично он располагается лишь в половине случаев. Он при этом располагается свободно в правой подвздошной области. В других случаях он может располагаться позади слепой кишки, может свисать в полость малого таза или смещаться верхушкой в сторону позвоночника, может располагаться высоко над печенью.
Типичная клиническая картина острого аппендицита характеризуется приступом боли в правой подвздошной области, выраженной местной и общей реакцией организма. Характерна анорексия (см.). Первоначально отмечается тупая боль без четкой локализации в верхней половине живота или области пупка. Через 4—6 ч (с колебаниями от 1 до 12 ч) боль перемещается в правую подвздошную область. Изменение локализации болей с возникновением болезненности в правой подвздошной области указывает на раздражение висцеральной брюшины. Локализация боли зависит от расположения червеобразного отростка: при типичном положении боль ощущается в правой подвздошной области, при высоком положении — в области правого подреберья, при ретроцекальном положении — на боковой поверхности живота или в поясничной области, при тазовом положении — над лобком. Тошнота — частый симптом острого аппендицита, иногда (особенно в начале заболевания) возможна рвота. Стул в большинстве случаев не нарушен, у детей чаще отмечается запор, иногда может быть диарея (см.) — редко, обычно при выраженной интоксикации. Язык в начале заболевания влажный, часто обложен белым налетом, но быстро становится сухим. Больной лежит на спине или правом боку; изменение положения тела, кашель, смех, чиханье резко усиливают боль в животе.
Осмотр живота может выявлять отставание правого нижнего квадранта брюшной стенки при дыхании. При прощупывании обнаруживают напряжение мышц и резкую болезненность в правой подвздошной области. Здесь же могут определяться положительные симптомы раздражения брюшины. Боль может усиливаться при положении больного на левом боку, особенно при прощупывании. При ретроцекальном расположении отростка может отмечаться усиление болезненности при поднимании выпрямленной правой ноги; проверять осторожно, при грубом давлении на брюшную стенку возможна перфорация (см.) отростка. При ректальном и вагинальном исследовании отмечается болезненность при прощупывании правой стенки таза (особенно при тазовом положении отростка).
К общим симптомам аппендицита относится слегка повышенная (у детей — высокая) температура. Пульс в первые сутки может учащаться до 100 уд./мин, артериальное давление снижается при выраженной интоксикации. В начальном периоде заболевания, когда процесс ограничен только самим отростком, возможно благоприятное течение с обратным развитием симптомов на 3— 4-е сутки (нормализация температуры, исчезновение болей в животе, восстановление аппетита). В других случаях возможно образование аппендикулярного инфильтрата (также на 3—4-е сутки). Он формируется при отграничении воспаления с участием большого сальника, брыжейки и петель тонкой кишки. Обычно состояние больного улучшается, снижается интенсивность болей в правой подвздошной области.
Температура слегка повышена. При осмотре живот мягкий, определяется ригидность мышц и умеренная болезненность в правой подвздошной области, здесь же прощупывается малоболезненное, плотное, малоподвижное образование без четких границ. В дальнейшем инфильтрат может рассосаться или привести к развитию аппендикулярного абсцесса (см.). В первом случае инфильтрат вначале уплотняется, границы его становятся четкими, затем постепенно происходит его рассасывание (в среднем — за 4—6 недель), состояние больного прогрессивно улучшается. Во втором случае состояние больного ухудшается, возрастает амплитуда колебания температуры, инфильтрат увеличивается в размерах, становится резко болезненным, в его центре отмечается размягчение. Без операции абсцесс (см.) может прорваться в брюшную полость с развитием перитонита (см.) либо в просвет слепой кишки. В этом случае у больного отмечаются жидкий зловонный стул и быстрое улучшение общего состояния. К осложнениям острого аппендицита относят формирование абсцессов (см.) различной локализации (поддиафрагмальных, тазовых, межпетлевых), тромбофлебита (см.) тазовых или подвздошных вен, пилефлебита, перфорацию отростка с развитием гнойного перитонита (см. перитонит).
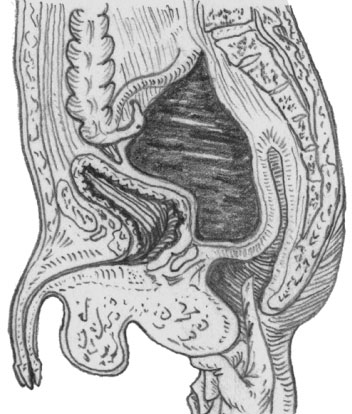
Тазовый аппендикулярный абсцесс
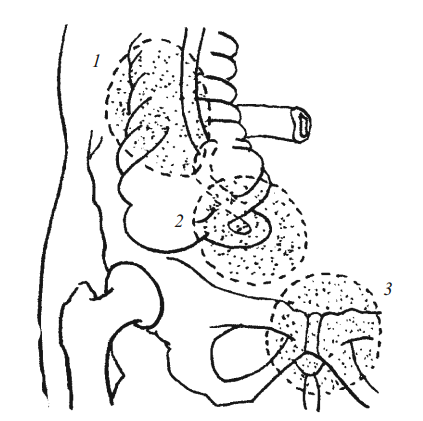
Схема расположения наиболее частых периаппендикулярных абсцессов: 1 — ретроцекальный абсцесс; 2 — илеоцекальный абсцесс; 3 — абсцесс дугласова пространства
Перфорация (см.) отростка характеризуется внезапным резким усилением боли при характерных клинических проявлениях острого аппендицита и распространением ее по всему животу. Общее состояние больного быстро ухудшается. Нарастает интоксикация, постепенно развивается прогрессирующий парез желудочно-кишечного тракта, проявляющийся вздутием живота, срыгиванием и рвотой застойным желудочным содержимым. Другие симптомы — сухой обложенный язык и тахикардия (см.), не соответствующая уровню лихорадки. При физикальном исследовании определяются разлитое напряжение мышц и болезненность по всему животу с положительными симптомами раздражения брюшины, полное отсутствие перистальтических шумов кишечника.
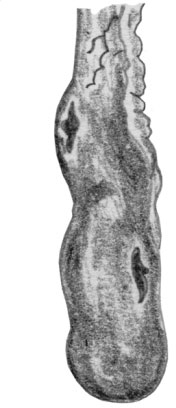
Перфорированный отросток
Течение острого аппендицита у детей, стариков и беременных женщин отличается своими особенностями. У детей в начальной стадии заболевания отмечаются тошнота, многократная рвота, высокая температура, разлитая боль в животе, в связи с чем нередко допускаются диагностические ошибки. У стариков снижение реактивности организма обусловливает стертость клинических симптомов заболевания. В результате заболевание диагностируется позже. Отсюда преобладание разрушающих форм острого аппендицита и нередко — аппендикулярных инфильтратов. У беременных начиная с 18— 20 недель смещение купола слепой кишки и червеобразного отростка маткой приводит к изменению типичной локализации болей, а расположение отростка за маткой — к снижению выраженности перитонеальных симптомов.
Хронический аппендицит обычно проявляется периодически усиливающейся болезненностью в правой половине живота. Отмечаются упорные запоры, иногда сменяющиеся поносами. Для хронического аппендицита характерна локальная болезненность в определенных точках: на границе наружной и средней трети линии, соединяющей правую верхнюю подвздошную ость и пупок; на границе правой и средней трети линии, соединяющей правую и левую верхние передние подвздошные ости; на 1—2 см ниже и вправо от пупка.
Диагностика
В диагностике острого аппендицита важнейшая роль принадлежит полному исследованию. В типичных случаях диагноз не сложен, однако атипичность расположения и особенности течения воспалительного процесса иногда чрезвычайно затрудняют его. Симптомы Щеткина—Блюмберга, Раздольского, Ровзинга (появление боли в правом нижнем квадранте при прощупывании левого нижнего квадранта) указывают на раздражение брюшины. При атипичном расположении отростка используют симптомы Образцова, запирающей мышцы (болезненность при пассивном внутреннем вращении согнутого правого бедра при положении больного лежа на спине). При тазовом аппендиците могут отмечаться боль при исследовании прямой кишки и повышение давления в дугласовом пространстве.
В крови отмечается умеренный лейкоцитоз (10—12 г/л) с незначительным нейтрофильным сдвигом. В моче может отмечаться повышенное количество лейкоцитов при локализации воспаленного червеобразного отростка около мочеточника или мочевого пузыря. При развитии осложнений (перфорации, перитонита) уровень количества лейкоцитов значительно возрастает.
Для диагностики хронического аппендицита используют обычно контрастное рентгенологическое исследование отростка, слепой кишки и терминальной петли подвздошной кишки. Рентгенологическими признаками хронического аппендицита являются необычное положение отростка, фиксация его спайками, длительная (до 2—3 суток) задержка бариевой массы в отростке, наличие камней в просвете отростка, деформация слепой кишки. В целях дифференциальной диагностики с объемными образованиями проводят колоноскопию слепой кишки.
Дифференциальный диагноз проводят с почечной коликой (см.), острым аднекситом (см.), внематочной беременностью (см.), острым энтеритом (см.), мезаденитом (см.), дивертикулитом (см.), острым холециститом (см.), острым панкреатитом (см.), прободной язвой желудка и двенадцатиперстной кишки (см.), правосторонней пневмонией (см.) и др.
Лечение
Лечение аппендицита — хирургическое. Общепринятая тактика заключается в ранней операции, хотя при установлении диагноза острого аппендицита оперируют больного вне зависимости от того, сколько времени прошло от начала заболевания. На догоспитальном этапе больному назначают строгий постельный режим, запрещают прием пищи и питья. Транспортировка больного в стационар осуществляется строго в положении лежа. Запрещается использовать грелки, слабительные и анальгетики.
Лечение аппендикулярного образования, когда он плотен и отграничен, консервативное. Назначают механически щадящую диету, холод на живот, антибиотики широкого спектра действия, метронидазол. Спустя несколько дней переходят к тепловым процедурам. Благодаря такому комплексу в большинстве случаев удается добиться полного рассасывания образования. Если в ответ на консервативную терапию инфильтрат увеличивается в размерах, а состояние больного ухудшается (развитие аппендикулярного абсцесса), это является показанием к экстренной лапаротомии.
Больным острым аппендицитом без признаков перитонита операцию удаления аппендикса проводят немедленно, без подготовки. У худощавых пациентов молодого возраста удаление аппендикса, как правило, проводят под местной анестезией 0,25—0,5%-ным раствором новокаина. При выраженном болевом синдроме у больных с неустойчивой психикой, детей, беременных, больных пожилого и старческого возраста следует отдать предпочтение общему обезболиванию.
При развитии распространенного и разлитого перитонита больные нуждаются в предоперационной подготовке, которую в течение 2—3 ч проводят совместно хирург и анестезиолог. Оперативное вмешательство состоит в удалении аппендикса, промывании брюшной полости, ее дренировании. При разлитом перитоните после операции проводят перитонеальный лаваж. Прогноз серьезный.
Оперативное лечение при хроническом аппендиците показано при упорном болевом синдроме, нарушающем трудоспособность больного. В остальных случаях проводят консервативную терапию (физиотерапия, борьба с запорами, спазмолитики и пр.).