ГИПЕРТОНИЧЕСКАЯ БОЛЕЗНЬ — Медицинский справочник
Содержание страницы
Определение
Гипертоническая болезнь — это хронически протекающее заболевание, основным проявлением которого является синдром артериальной гипертензии, не связанный с наличием патологических процессов, при которых повышение артериального давления обусловлено известными причинами (симптоматические артериальные гипертензии).
Термин «гипертоническая болезнь», предложенный Г. Ф. Лангом, соответствует употребляемому в других странах понятию «эссенциальная артериальная гипертензия».
Этиология и патогенез
Согласно неврогенной теории гипертонической болезни, выдвинутой Г. Ф. Лангом в 1948 г. и получившей дальнейшее развитие в трудах А. Л. Мясникова, главным фактором возникновения является нервно-психическое перенапряжение, возникающее как после острых, так и после длительных эмоциональных перегрузок, особенно если это сочетается с малоподвижным образом жизни. Другим важным причинным фактором является возрастная перестройка структур мозга, так как хорошо известно, что у многих женщин гипертоническая болезнь возникает в климактерический период. Несомненно, что большое значение как фактор, предрасполагающий к развитию гипертонической болезни, имеет наследственность. При развитии гипертонической болезни можно выделить три звена: центральное — нарушение соотношения процессов возбуждения и торможения центральной нервной системы; повышенная продукция прессорных веществ (норадреналин, альдостерон, ренин, ангиотензин) и уменьшение депрессорных влияний; тоническое сокращение артерий с наклонностью к спазму и ишемии органов. Следовательно, перенапряжение в коре головного мозга и особенно в подкорковых центрах реализуется через нейроэндокринную систему и проявляется повышением артериального давления.
Патанатомия
Патологоанатомическая картина определяется стадиями гипертонической болезни и характером ее течения и осложнений. Основным анатомическим признаком гипертонической болезни являются гипертрофия миокарда левого желудочка и увеличение мышечной массы преимущественно мелких артерий с внешним диаметром 100 мкм и меньше.
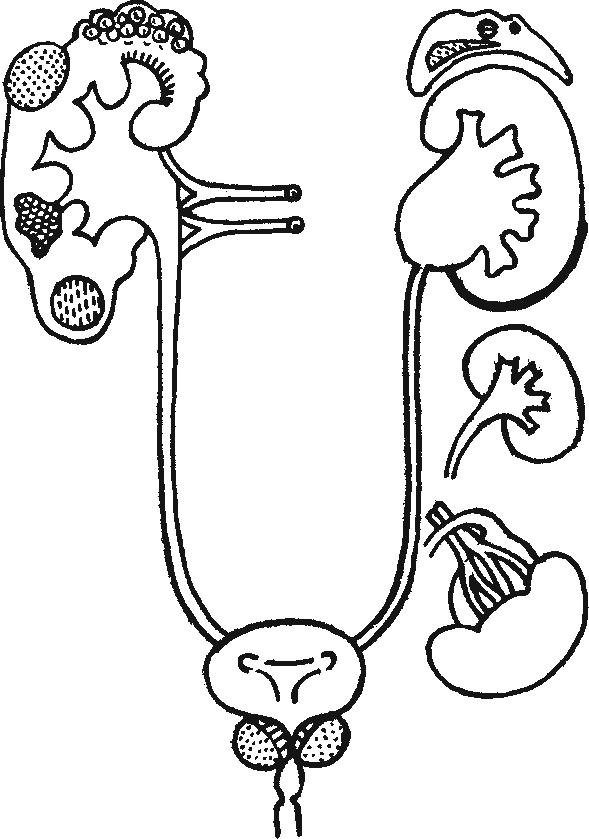
Схематическое изображение патологических процессов в почках, мочевых путях и в надпочечниках, приводящих к артериальной гипертензии
В основном отмечают три вида изменений артерий: артериальный гиалиноз, артериосклероз, фибриноидный некроз. Основным поражением артерий эластического типа является атеросклероз. При макроскопическом исследовании почки плотные, уменьшены в размере, составляют до 0,25% своей нормальной массы, имеют зернистую поверхность. При микроскопическом исследовании обнаруживают склеротические изменения артериол почек, сердца, мозга.
Клиническая картина
Ранним и постоянным признаком гипертонической болезни служит повышение артериального давления. В I стадии гипертонической болезни у всех больных отмечается только периодическое повышение артериального давления, а во II стадии показатели артериального давления и их стабильность чрезвычайно изменчивы.
Некоторые клиницисты выделяют в этой группе изменчивое (лабильное) и неизменчивое (стабильное) течение гипертонической болезни. При первом варианте артериальное давление может колебаться в течение суток от высоких цифр до нормального уровня. Субъективно это проявляется многочисленными жалобами, имеющими эмоциональную окраску. У больных со стабильным течением заболевания уровень артериального давления остается высоким, мало колеблется в течение суток. В большинстве своем они хорошо его переносят, не предъявляют подчас никаких жалоб. В ряде случаев только при диспансерном наблюдении выявляются высокие цифры артериального давления, что указывает на необходимость проведения более интенсивной терапии.
Степень повышения артериального давления, особенно диастолического, в известной мере соответствует тяжести заболевания. Высокий постоянный уровень артериального давления обычно сочетается с органическими изменениями в сосудистой системе, особенно в почках. Кратковременные высокие подъемы давления — кризы — наблюдаются во всех стадиях заболевания и в большинстве случаев протекают благоприятно, однако иногда они (когда гипертоническая болезнь сочетается с атеросклерозом) могут окончиться тяжелыми осложнениями со стороны сосудов мозга (инсульт) и коронарной системы (инфаркт миокарда).
В момент обострения болезни больные жалуются на головные боли, которые часто носят характер мигрени, развиваются в виде приступа, продолжаются в течение многих часов и могут заканчиваться рвотой. Изредка наблюдаются головные боли в виде тяжелых кризов с затемнением сознания. Частыми при гипертонической болезни являются головокружения и шум в ушах, мелькание темных мушек или блесток в глазах, наклонность к сердцебиению, быстрая утомляемость, физическая слабость.
При гипертонической болезни отмечается увеличение левого желудочка вследствие его гипертрофии. В результате верхушечный толчок смещается влево, а в поздних стадиях и вниз. При его выслушивании в начале заболевания отклонений от нормы не выявляется, только при стабилизации гипертонии определяется высокий акцент сердечного тона над аортой. Появление ритма галопа может свидетельствовать о наличии у больных тяжелого дистрофического поражения миокарда. Иногда над верхушкой прослушивается систолический шум (т. е. шум, выслушиваемый во время сокращения желудочков сердца), что указывает на относительную недостаточность митрального клапана.
При рентгенологическом исследовании сердца и крупных сосудов в I стадии гипертонической болезни не определяется отчетливых изменений. В поздних стадиях выявляются характерные изменения конфигурации сердца, типичные для гипертрофии левого желудочка. Верхушка сердца закругляется, отделяясь больше обычного от купола диафрагмы, сокращения сердца становятся более мощными. Аорта несколько расширена, удлинена, изогнута, а восходящая ее часть больше выступает вправо, дуга поднимается кверху и сдвигается несколько влево. Увеличивается аортальное окно, рентгенологически часто обнаруживаются признаки атеросклероза аорты.
По данным эхокардиографии при гиперкинетическом типе нарушения кровообращения в организме у больных с гипертонической болезнью отмечаются увеличение скорости сокращения стенок левого желудочка, увеличение ударного объема, высокая сократимость миокарда при нормальных размерах полостей сердца и нормальной толщине стенок. Прогрессирование процесса и появление стойкой гипертонии сопровождаются развитием гипертрофии миокарда, в дальнейшем — расширением левого желудочка, а затем снижением его сократимости.
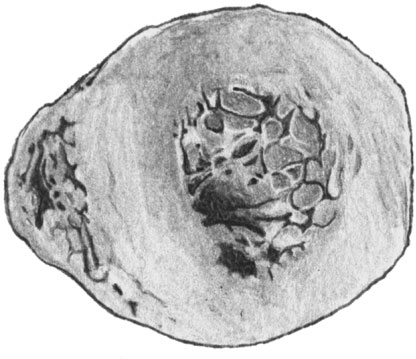
Гипертрофия левого желудочка сердца на поперечном разрезе
Одним из объективных признаков, указывающих на изменение сосудов при гипертонической болезни, является динамика сосудов глазного дна. В ранних стадиях обнаруживаются лишь сосудистые изменения: сужение и извилистость артерий сетчатки, расширение вен. Одним из проявлений гипертонического поражения глазного дна служат кровоизлияния. Позже возникают дегенеративные очаги в сетчатке в области соска зрительного нерва в виде белых пятен, а иногда развиваются отслойка сетчатки и атрофия зрительного нерва с потерей зрения.

Отслойка сетчатки глаза и кровоизлияние при гипертонической болезни
Поражение центральной нервной системы при гипертонической болезни проявляется разнообразными симптомами в зависимости от стадии болезни и степени поражения мозговых сосудов атеросклерозом. Упорные головные боли и плохой сон свойственны большинству больных уже в более раннем периоде.
Нарушения мозгового кровообращения возникают или в период гипертонических кризов, или в поздних стадиях болезни. Они проявляются малыми и большими инсультами с расстройствами двигательной и чувствительной функции определенных органов (обычно конечностей), нарушением речи, потерей сознания, мозговой рвотой и другими симптомами.
Изменения функции почек в начале болезни отсутствуют, отмечается только некоторое уменьшение почечного кровотока. Периодически в моче могут появляться единичные эритроциты и немного белка в результате некоторого нарушения проницаемости почечных сосудов. В позднем периоде в связи с развитием почечного артериосклероза возникают уже заметные симптомы поражения почек: появление в моче крови, белков, снижение концентрационной способности почек, которые могут привести к азотемии.
В Российской Федерации по-прежнему актуально, особенно при формулировке диагностического заключения, использование трехстадийной классификации болезни (ВОЗ, 1993 г.).
- Гипертоническая болезнь I стадии предполагает отсутствие изменений в органах-мишенях, выявляемых при вышеперечисленных методах обследования.
- Гипертоническая болезнь II стадии предполагает наличие одного или нескольких изменений со стороны органов-мишеней (табл. 1).
- Гипертоническая болезнь III стадии устанавливается при наличии одного или нескольких ассоциированных (сопутствующих) состояний (табл. 1).
Таблица 1. Критерии стратификации риска
| Факторы риска | Поражение органов-
мишеней (ГБ II стадии, ВОЗ 1993 г.) |
Ассоциированные (сопутствующие)
клинические состояния (ГБ III стадии, ВОЗ 1993 г.) |
| Основные:
Мужчины > 55 лет Женщины > 65 лет Курение Холестерин > 6,5 ммоль/л Семейный анамнез ранних сердечнососудистых заболеваний (у женщин < 65 лет, у мужчин < 55 лет) Сахарный диабет Дополнительные факторы риска, негативно влияющие на прогноз больного с АГ: Снижение холестерина ЛПВП Повышение холестерина ЛПВП Микроальбуминурия при диабете Нарушение толерантности к глюкозе Ожирение Малоподвижный образ жизни Повышение фибриногена Социально-экономическая группа риска |
Гипертрофия левого желудочка (ЭКГ, ЭХОКГ или рентгенография)
Протеинурия и (или) креатининемия 1,2—2,0 мг/дл Ультразвуковые или рентгенологические бляшки Генерализованное или очаговое сужение артерий сетчатки |
Цереброваскулярные заболевания: Ишемический инсульт Геморрагический инсульт Транзиторная ишемическая атака
Заболевания сердца: Инфаркт миокарда Стенокардия Коронарная реваскуляризация Застойная сердечная недостаточность Заболевания почек: Диабетическая нефропатия Почечная недостаточность (креатининемия > 2,0 мг/дл) Сосудистые заболевания: Расслаивающая аневризма аорты Симптоматическое поражение периферических артерий Гипертоническая ретинопатия: Геморрагии или экссудаты Отек соска зрительного нерва |
Таблица 2. Примерная схема купирования основных клинико-патогенетических вариантов гипертонических кризов
| Варианты кризов | Неотложная медикаментозная терапия | Препараты,
относительно противопоказанные к применению |
| Гипертензивный кардиальный криз | Внутривенно:
Дроперидол 0,25%-ный — 2 мл Лазикс 40—80 мг Коргликон 0,06%-ный — 1 мл Внутримышечно: Пентамин 5%-ный — 0,5 — 1,0 мл Сублингвально: Нифедипин (коринфар) 20 мг однократно или нитроглицерин по 1 таблетке каждые 10 мин 5—6 раз. При недостаточном гипотензивном эффекте капельно или в/в вводить нитропруссид натрия или ганглиоблокаторы |
Бета-адреноблокаторы |
| Церебральный ангиогипертонический криз | Внутривенно:
Седуксен 10 мг Дибазол 1%-ный 8—10 мл Девинкан 10 мг (или эуфиллин 2,4%-ный — 10 мл, либо кофеин 10%-ный — 2 мл) Внутримышечно: Клофелин 0,01%-ный — 0,5 мл Магния сульфат 25%-ный — 10 мл Анальгин 50%-ный — 2 мл При частой рвоте тиэтилпиразин 2 мл (13 мг). При недостаточном снижении АД — клофелин (либо гиперстат, ганглиоблокаторы) — внутривенно, медленно, под строгим контролем АД |
Папаверин, нитраты |
| Церебральный ишемический криз | Внутривенно:
Седуксен 10 мг Девинкан 10 мг (или но-шпа 2%-ный — 2— 4 мл, либо эуфиллин 2,4%-ный — 10 мл) Клофелин 0,01%-ный — 0,1—0,15 мл (в 15 мл 5%-го раствора глюкозы), при недостаточном эффекте, через 20 мин — пентамин (капельно). Внутрь: беллоид 2 драже, но-шпа по 0,04 мг каждые 3—4 ч |
Нитраты, мощные диуретики |
В современную классификацию введено разделение больных в зависимости от степени риска. Чтобы оценить суммарное влияние нескольких факторов риска относительно абсолютного риска тяжелых сердечно-сосудистых поражений, экспертами ВОЗ предложено разделение риска по четырем категориям (низкий, средний, высокий и очень высокий — табл. 1, 2). Риск в каждой категории рассчитывают исходя из данных об усредненном за 10 лет риске смерти от сердечнососудистых заболеваний, а также риске инсульта и инфаркта миокарда.
Лечение
Основной целью лечения является достижение максимальной степени снижения общего риска сердечно-сосудистой заболеваемости и смертности.
Терапия должна включать мероприятия по изменению образа жизни: отказ от курения, снижение и нормализация массы тела, снижение потребления алкогольных напитков, увеличение физических нагрузок (по 30— 40 мин не менее 4 раз в неделю), снижение потребления поваренной соли до 5 г в сутки, комплексное изменение режима питания (увеличение употребления растительной пищи, уменьшение употребления насыщенных жиров, увеличение в рационе калия, кальция, содержащихся в овощах, фруктах и зерновых, и магния, содержащегося в молочных продуктах).
В лечении гипертонической болезни сегодня применяют препараты следующих групп:
- диуретики;
- бета-блокаторы;
- ингибиторы АПФ;
- антагонисты кальция;
- альфа-адреноблокаторы;
- антагонисты рецепторов к ангиотензину II;
- агонисты имидазолиновых рецепторов.
В случае неосложненной гипертонической болезни предпочтение следует отдавать диуретикам и адреноблокаторам (при наличии показаний в качестве первой линии препаратов из всех основных современных классов антигипертензивных препаратов). На выбор препарата оказывают влияние многие факторы, среди которых наиболее важными являются следующие:
- наличие фактора риска у данного больного;
- наличие поражений органов-мишеней, клинических проявлений сердечно-сосудистых заболеваний, болезней почек и сахарного диабета;
- наличие сопутствующих заболеваний, которые могут способствовать или ограничивать использование антигипертензивного препарата того или иного класса;
- индивидуальные реакции больных на препараты различных классов;
- вероятность взаимодействия с препаратами, которые пациент принимает по другим поводам;
- социально-экономический фактор, включая стоимость лечения.
Для выбора стартовой терапии, для достижения целевого уровня артериального давления определяется степень сердечнососудистого риска. При высоком артериальном давлении, артериальной гипертонии I степени начинают с низкодозовой монотерапии. В случае, если целевое артериальное давление не достигнуто, увеличивают дозу назначенного препарата или переходят к другому препарату в низкой дозе. При отсутствии эффекта начинается комбинация 2—3 препаратов в полной дозе. При артериальной гипертонии II—III степени при высоком риске назначается комбинация 2 препаратов в низкой дозе. Если целевое артериальное давление не достигнуто, назначается эта же комбинация препаратов в полной дозе или комбинация из трех препаратов в низкой дозе. В случае отсутствия эффекта эти 3 препарата назначаются в полной дозе.
