ГРЫЖА ПИЩЕВОДНОГО ОТВЕРСТИЯ ДИАФРАГМЫ — Медицинский справочник
Содержание страницы
Определение
Грыжа пищеводного отверстия диафрагмы (диафрагмальная грыжа) — хроническое рецидивирующее заболевание, связанное со смещением через пищеводное отверстие диафрагмы в грудную полость абдоминального отдела пищевода, кардии, верхнего отдела желудка, а иногда и петель кишечника. Грыжа пищеводного отверстия диафрагмы является очень распространенным заболеванием. Она встречается у 5% всего взрослого населения, причем у 50% больных она не дает никаких клинических проявлений и, следовательно, не диагностируется.
Этиология и патогенез
В развитии грыжи пищеводного отверстия диафрагмы решающую роль играют три группы факторов:
- слабость соединительнотканных структур, укрепляющих пищевод в отверстии диафрагмы;
- повышение внутрибрюшного давления;
- тракция пищевода кверху при дискинезиях (нарушение моторики) пищеварительного тракта и заболеваниях пищевода.
Слабость связочного аппарата пищеводного отверстия диафрагмы развивается с увеличением возраста человека в связи с инволютивными (обратного развития) процессами, поэтому грыжа пищеводного отверстия диафрагмы наблюдается преимущественно у пациентов старше 60 лет. В соединительных структурах, укрепляющих пищевод в отверстии диафрагмы, происходят дистрофические изменения, они теряют эластичность, атрофируются. Такая же ситуация может сложиться у нетренированных, астенизированных людей, а также у лиц, имеющих врожденную слабость соединительнотканных структур (например, плоскостопие, синдром Марфана, и др.). Вследствие дистрофических инволютивных процессов в связочном аппарате и тканей пищеводного отверстия диафрагмы происходит значительное его расширение и образуются «грыжевые ворота», через которые абдоминальный отдел пищевода или прилегающая часть желудка могут проникать в грудную полость. Повышение внутрибрюшного давления играет огромную роль в развитии грыжи пищеводного отверстия и может рассматриваться в ряде случаев как непосредственная причина заболевания. Высокое внутрибрюшное давление способствует реализации слабости связочного аппарата и тканей пищеводного отверстия диафрагмы и проникновению абдоминального отдела пищевода через грыжевые ворота в грудную полость.
Повышение внутрибрюшного давления наблюдается при резко выраженном метеоризме, беременности, неукротимой рвоте, сильном и упорном кашле, асците, наличии в брюшной полости больших опухолей, резком и продолжительном напряжении мышц передней брюшной стенки, тяжелых степенях ожирения.
Дискинезии пищеварительного тракта, в частности пищевода, широко распространены среди населения. При гипермоторных дискинезиях пищевода продольные его сокращения вызывают тракцию пищевода кверху и могут таким образом способствовать развитию грыжи пищеводного отверстия диафрагмы, особенно при наличии слабости его тканей. Функциональные заболевания пищевода наблюдаются очень часто при язвенной болезни желудка и двенадцатиперстной кишки, хроническом холецистите, хроническом панкреатите и других заболеваниях системы пищеварения. Возможно, поэтому при названных заболеваниях часто наблюдаются грыжи пищеводного отверстия диафрагмы.
Известны триада Кастена (грыжа пищеводного отверстия диафрагмы, хронический холецистит, язвенная болезнь двенадцатиперстной кишки) и триада Сайнта (грыжа пищеводного отверстия диафрагмы, хронический холецистит, дивертикулез толстой кишки).
Тракционный механизм образования грыжи пищеводного отверстия диафрагмы имеет значение при таких заболеваниях пищевода, как химические и термические язвы пищевода, пептическая эзофагеальная язва, рефлюкс-эзофагит и др. При этом происходит укорочение пищевода в результате рубцово-воспалительного процесса и тракция его кверху.
В процессе развития грыжи пищеводного отверстия диафрагмы отмечается последовательность проникновения в грудную полость различных отделов пищевода и желудка — вначале абдоминального отдела пищевода, затем кардии и далее верхнего отдела желудка. В начальных стадиях грыжа пищеводного отверстия диафрагмы бывает скользящей (временной), т. е. переход абдоминальной части пищевода в грудную полость происходит периодически, как правило, в момент резкого повышения внутрибрюшного давления. Как, правило, смещение абдоминального отдела пищевода в грудную полость способствует развитию слабости нижнего пищеводного сфинктера и, следовательно, гастроэзофагеального рефлюкса и рефлюксэзофагита.
Единой классификации грыж пищеводного отверстия диафрагмы не существует. Наиболее актуальными являются следующие:
Классификация, основанная на анатомических особенностях грыжи пищеводного отверстия диафрагмы.
Различают следующие три варианта:
- скользящая (аксиальная, осевая) грыжа. Она характеризуется тем, что абдоминальная часть пищевода, кардия и фундальная часть желудка могут через расширенное пищеводное отверстие диафрагмы свободно проникать в грудную полость и возвращаться обратно в брюшную полость (при перемене положения больного);
- параэзофагеальная грыжа. При таком варианте конечная часть пищевода и кардия остаются под диафрагмой, но часть фундального отдела желудка проникает в грудную полость и располагается рядом с грудным отделом пищевода (параэзофагеально);
- смешанный вариант грыжи. При смешанном варианте грыжи наблюдается сочетание аксиальной и параэзофагеальной грыж.
Существует также классификация грыжи пищеводного отверстия диафрагмы (ГПОД) в зависимости от объема проникновения желудка в грудную полость (И. Л. Тегер, А. А. Липко, 1965 г.). В основе этой классификации лежат рентгенологические проявления заболевания.
Выделяют три степени грыжи:
- ГПОД I степени — в грудной полости (над диафрагмой) находится абдоминальный отдел пищевода, а кардия — на уровне диафрагмы, желудок приподнят и непосредственно прилежит к диафрагме;
- ГПОД II степени — в грудной полости располагается абдоминальный отдел пищевода, а непосредственно в области пищеводного отверстия диафрагмы — уже часть желудка;
- ГПОД III степени — над диафрагмой находятся абдоминальный отдел пищевода, кардия и часть желудка (дно и тело, а в тяжелых случаях даже и антральный отдел).
Клиническая классификация В. Х. Василенко и А. Л. Гребенева (1978 г.):
1. Тип грыжи:
- фиксированные или нефиксированные (для аксиальных и параэзофагеальных грыж);
- аксиальная — пищеводная, кардиофундальная, субтотально- и тотальножелудочная;
- параэзофагеальная (фундальная, антральная);
- врожденный короткий пищевод с «грудным желудком» (аномалия развития);
- грыжи другого типа (тонкокишечные, сальниковые и др.).
2. Осложнения:
- рефлюкс-эзофагит (морфологическая характеристика — катаральный, эрозивный, язвенный);
- пептическая язва пищевода;
- воспалительно-рубцовое стенозирование и (или) укорочение пищевода (приобретенное укорочение пищевода), степень их выраженности;
- острое или хроническое пищеводное (пищеводно-желудочное) кровотечение;
- ретроградный пролапс слизистой оболочки желудка в пищевод;
- инвагинация пищевода в грыжевую часть;
- перфорация пищевода;
- рефлекторная стенокардия;
- ущемление грыжи (при параэзофагеальных грыжах).
3. Предполагаемая причина:
- дискинезия пищеварительного тракта;
- повышение внутрибрюшного давления;
- возрастное ослабление соединительнотканных структур и др.
4. Механизм возникновения грыжи:
- пульсионный;
- тракционный;
- смешанный.
5. Сопутствующие заболевания.
6. Степени тяжести рефлюкс-эзофагита:
- легкая форма (слабая выраженность симптоматики, иногда ее отсутствие (в этом случае наличие эзофагита констатируется на основании данных рентгенографии пищевода, эзофагоскопии и прицельной биопсии);
- средняя степень тяжести (симптоматика заболевания выражена отчетливо, имеется ухудшение общего самочувствия и снижение трудоспособности);
- тяжелая степень (выраженная симптоматика эзофагита и присоединение осложнений — в первую очередь пептических структур и рубцовых укорочений пищевода).
Клиническая картина
Приблизительно в 50% случаев ГПОД может протекать скрыто с очень незначительными клиническими проявлениями и просто оказаться случайной находкой при рентгенологическом или эндоскопическом исследовании пищевода и желудка. Достаточно часто (у 30—35% больных) на первый план в клинической картине выступают нарушения сердечного ритма (экстрасистолия, пароксизмальная тахикардия) или боли в области сердца (некоронарные кардиалгии), что служит причиной диагностических ошибок и безуспешного лечения у кардиолога.
Наиболее характерным клиническим симптомом ГПОД является болевой синдром. Чаще всего боль локализуется в подложечной области и распространяется по ходу пищевода, реже наблюдается иррадиация боли в спину и межлопаточную область. Иногда наблюдается боль опоясывающего характера, что приводит к ошибочной диагностике панкреатита. Приблизительно у 15—20% больных боль локализуется в области сердца и принимается за стенокардию или даже инфаркт миокарда. Следует также учесть, что возможно сочетание ГПОД и ишемической болезни сердца.
Очень важным в дифдиагностике болей, возникающих при ГПОД, является учет следующих обстоятельств:
- боль чаще всего появляется после еды, особенно обильной, при физической нагрузке, подъеме тяжестей, при кашле, метеоризме, в горизонтальном положении;
- боль исчезает или уменьшается после отрыжки, рвоты, глубокого вдоха, перехода в вертикальное положение, а также приема щелочей, воды;
- боль редко бывает чрезвычайно сильной, чаще всего она умеренная, тупая;
- боль усиливается при наклоне вперед. Происхождение болей при ГПОД обусловлено следующими основными механизмами:
- сдавление нервных и сосудистых окончаний кардии и фундального отдела желудка в области пищеводного отверстия диафрагмы при проникновении их в грудную полость;
- кислотно-пептическая агрессия желудочного и дуоденального содержимого;
- растяжение стенок пищевода при гастроэзофагеальном рефлюксе;
- гипермоторная дискинезия пищевода, развитие кардиоспазма;
- в некоторых случаях развивается пилороспазм.
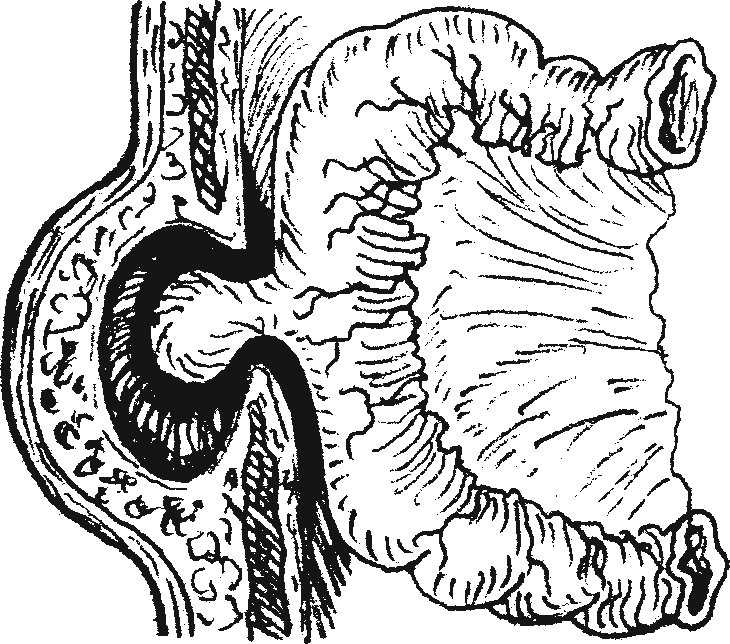
Пристеночное ущемление грыжи
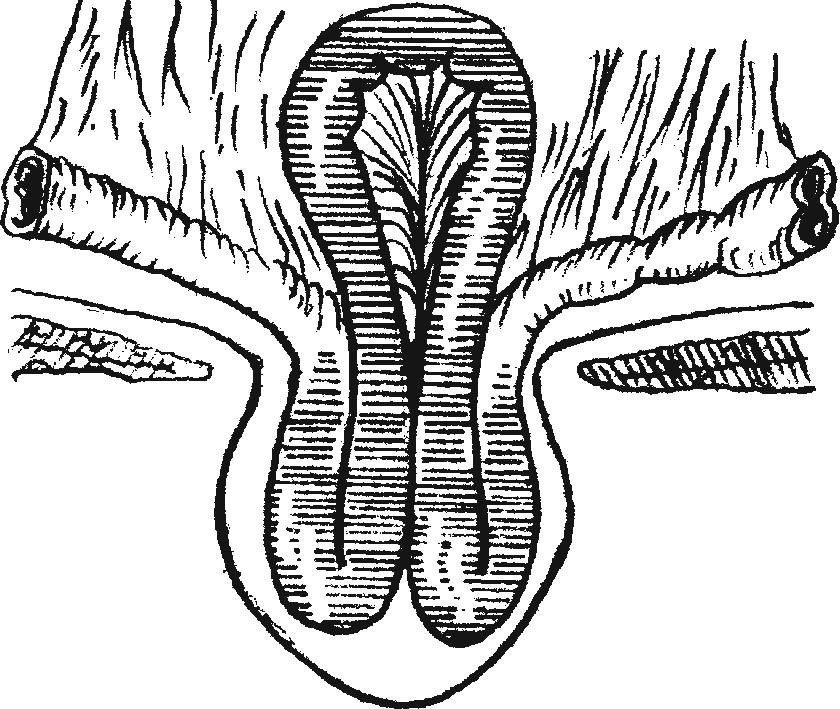
Ретроградное ущемление грыжи
В случае присоединения осложнений характер болей при ГПОД меняется. Так, например, при развитии солярита боли в эпигастрии становятся упорными, интенсивными, приобретают жгучий характер, усиливаются при надавливании на зону проекции солнечного сплетения, ослабевают в коленно-локтевом положении и при наклоне вперед. После приема пищи существенного изменения болевого синдрома не происходит. При развитии перивисцерита боли становятся тупыми, ноющими, постоянными, они локализуются высоко в эпигастрии и области мечевидного отростка грудины.
При ущемлении грыжевого мешка в грыжевых воротах характерны постоянные интенсивные боли за грудиной, иногда покалывающего характера, иррадиирующие в межлопаточную область.
Также характерна группа симптомов, обусловленных недостаточностью кардии, гастроэзофагеальным рефлюксом, рефлюкс-эзофагитом. При ГПОД закономерно развивается гастроэзофагеальная рефлюксная болезнь, к этой группе симптомов относятся:
- отрыжка кислым желудочным содержимым, нередко с примесью желчи, что создает вкус горечи во рту; возникает вскоре после еды и часто бывает очень выражена (при кардиофундальной фиксированной грыже — значительно, при нефиксированной кардиофундальной или фиксированной кардиальной грыже — менее выражена); возможна отрыжка воздухом;
- регургитация (срыгивание) — появляется после еды, обычно в горизонтальном положении, часто ночью («симптом мокрой подушки»), чаще всего происходит пищей, принятой недавно, или кислым желудочным содержимым, наиболее характерна для кардиофундальных и кардиальных ГПОД, обусловлена собственными сокращениями пищевода, ей не предшествует тошнота;
- дисфагия — затруднение при прохождении пищи по пищеводу, может появляться и исчезать; характерным для ГПОД является то, что дисфагия чаще всего наблюдается при употреблении жидкой или полужидкой пищи и провоцируется приемом слишком горячей или слишком холодной воды, поспешной едой или психотравмирующими факторами;
- загрудинная боль при глотании пищи — появляется в том случае, когда ГПОД осложняется рефлюкс-эзофагитом; по мере устранения эзофагита боль уменьшается;
- изжога — один из наиболее частых симптомов ГПОД, прежде всего аксиальных грыж, наблюдается после еды, в горизонтальном положении и особенно часто возникает ночью;
- икота — может иметь место у 3—4% больных с ГПОД, преимущественно при аксиальных грыжах, характерной особенностью икоты является ее продолжительность и зависимость от приема пищи; происхождение икоты объясняется раздражением диафрагмального нервагрыжевым мешком и воспалением диафрагмы;
- жжение и боли в языке — нечастый симптом при ГПОД, который может быть обусловлен забросом желудочного или дуоденального содержимого в ротовую полость, а иногда даже в гортань (своего рода «пептический ожог» языка и гортани), что вызывает появление боли в языке и часто охриплость голоса;
- частое сочетание ГПОД с патологией органов дыхания — трахеобронхитом, бронхиальной астмой, аспирационными пневмониями (бронхопищеводный синдром).
Среди указанных проявлений особенно важным является попадание желудочного содержимого в дыхательные пути. Как правило, это наблюдается ночью, во время сна, если незадолго до сна больной обильно поужинал.
Возникает приступ упорного кашля, нередко он сопровождается удушьем и болями за грудиной.
При объективном исследовании больного можно также выявить еще один характерный симптом.
Так, при расположении свода желудка с имеющимся в нем воздушным пузырем в грудной полости можно обнаружить при перкуссии тимпанический звук в околопозвоночном пространстве слева.
Как важнейший в клинической картине целесообразно выделить анемический синдром, так как нередко он выступает на первый план и маскирует остальные проявления ГПОД.
Как правило, анемия связана с повторными скрытыми кровотечениями из нижнего отдела пищевода и желудка, обусловленными рефлюкс-эзофагитом, эрозивным гастритом, а иногда пептическими язвами нижнего отдела пищевода.
Осложнения
- Хронический гастрит и язва грыжевой части желудка развиваются при длительно существующей ГПОД. Симптоматика этих осложнений маскируется проявлениями самой грыжи. Известен синдром Кея — грыжа пищеводного отверстия диафрагмы, гастрит и язва в той же части желудка, которая находится в грудной полости.
- Кровотечения и анемия. Выраженные острые желудочные кровотечения наблюдаются в 12—18%, скрытые — в 22—23% случаев. Причиной кровотечений являются пептические язвы, эрозии пищевода и желудка.
- Ущемление грыжи пищеводного отверстия диафрагмы — наиболее серьезное осложнение.
Клиническая картина ущемления ГПОД имеет следующую симптоматику: сильные схваткообразные боли в эпигастрии и левом подреберье (боли несколько ослабевают в положении на левом боку); тошнота, рвота с примесью крови; одышка, цианоз, тахикардия, падение артериального давления; выбухание нижней части грудной клетки, отставание ее при дыхании; коробочный звук или тимпанит и резкое ослабление или отсутствие дыхания в нижних отделах легких на стороне поражения; иногда определяется шум перистальтики кишечника; рентгенологически можно обнаружить смещение средостения в здоровую сторону.
4. Рефлюкс-эзофагит является закономерным и частым осложнением ГПОД.
Остальные осложнения ГПОД — ретроградный пролапс слизистой оболочки желудка в пищевод, инвагинация пищевода в грыжевую часть наблюдаются редко и диагностируются при рентгеноскопии и эндоскопии пищевода и желудка.
Диагностика и дифдиагностика
Грыжи пищеводного отверстия диафрагмы обычно хорошо обнаруживаются при рентгенологическом исследовании. В то же время выявление аксиальных грыж небольших размеров требует обязательного проведения исследования в положении лежа. К признакам аксиальной грыжи относятся: необычно высокая локализация нижнего пищеводного сфинктера, расположение кардии выше пищеводного отверстия диафрагмы, отсутствие поддиафрагмального сегмента пищевода, наличие в наддиафрагмальном образовании складок слизистой оболочки желудка, задержка взвеси бария в грыже, расширение пищеводного отверстия диафрагмы, уменьшение газового пузыря желудка. При параэзофагеальной грыже кардия проецируется под диафрагмой, а заполнение грыжевого мешка взвесью контрастного вещества происходит не из пищевода, как при аксиальной грыже, а из желудка.
При эндоскопическом исследовании аксиальные грыжи распознаются на основании смещения пищеводно-желудочной линии и слизистой оболочки желудка выше диафрагмы.
ГПОД приходится дифференцировать со всеми заболеваниями органов пищеварения, проявляющимися болями в эпигастрии и за грудиной, изжогой, отрыжкой, рвотой, дисфагией — с хроническим гастритом, язвенной болезнью, хроническим панкреатитом, холециститом. Довольно часто ГПОД приходится дифференцировать с ишемической болезнью сердца (при наличии загрудинных болей, аритмий сердца). Однако не следует забывать о том, что возможно сочетание ишемической болезни сердца и ГПОД и что ГПОД может вызывать ее обострение.
Лечение
Бессимптомно протекающие аксиальные грыжи пищеводного отверстия диафрагмы лечения не требуют. При наличии клинических симптомов желудочно-пищеводного рефлюкса лечение проводится в соответствии с установками, принятыми при лечении гастроэзофагеальной рефлюксной болезни (диета, нормализация массы тела, сон с высоким изголовьем, антацидные и антисекреторные препараты, прокинетики).
Оперативное лечение аксиальных грыж обычно проводится в тех случаях, когда возникают показания к хирургическому лечению гастроэзофагеальной рефлюксной болезни. С учетом возможного развития осложнений (кровотечение, ущемление) параэзофагеальные грыжи подлежат оперативному лечению.