ЛИМФОГРАНУЛЕМАТОЗ — Медицинский справочник
Содержание страницы
Определение
Лимфогранулематоз (синонимы: болезнь Ходжкина, злокачественная гранулема, хронический злокачественный лимфоматоз) — злокачественное новообразование лимфоидной ткани, характеризующееся ее гранулематозным строением с наличием гнойных клеток Березовского—Штернберга, поражением лимфатических узлов и внутренних органов. Лимфогранулематоз встречается в любом возрасте, чаще у мужчин; подъем заболеваемости отмечается в возрасте от 20 до 35 и старше 50 лет.
Этиология, патогенез и патанатомия
Причины возникновения и развития лимфогранулематоза до конца не выяснены. В XX в. господствовало представление о туберкулезной природе лимфогранулематоза. Обсуждаются проблемы вирусной и генетической теории, однако в соответствии с Международной классификацией опухолей кроветворной и лимфоидной ткани (ВОЗ, 1976 г.) лимфогранулематоз считают разновидностью злокачественной лимфомы. В настоящее время продолжают рассматриваться вирусная, иммунная и наследственная теории происхождения лимфогранулематоза.
Многие исследователи придерживаются вирусной теории, однако присутствие вируса Эпштейна—Барр у больных с лимфогранулематозом, по мнению других, не доказывает его влияния на возникновение заболевания.
В механизме развития лимфогранулематоза большое значение придают иммунологическим изменениям и прежде всего нарушению функции Т-лимфоцитов, что выражается в подавлении клеточного иммунитета. Апоптоз (программированная гибель клетки) — это активная форма гибели клетки, являющаяся результатом реализации ее генетической программы или ответом на внешние силы и требующая затрат и образования макромолекул снова. Апоптоз является одним из ключевых процессов, определяющих формирование антигенспецифической составляющей иммунной системы и в значительной степени — реализацию ее эффекторных функций.
Апоптоз — сложный механизм, в осуществлении которого участвует огромное количество факторов, одним из которых является определенный белок, играющий одну из ведущих ролей во включении механизма апоптоза. Его присутствие приводит к гибели клеток с нарушением в геноме, тогда как при мутациях гена такие клетки выживают и часто становятся источником злокачественного роста.
Злокачественная трансформация является постепенным процессом, который приводит к образованию клеток, обладающих способностью к неконтролируемому росту и заражению. Для формирования опухоли, в зависимости от ее происхождения, имеют значение мутации более сотни различных генов. Особую роль в развитии рака играют дефекты генов, контролирующих повреждения ДНК и клеточный рост. Повреждения ДНК могут возникать спонтанно в процессе клеточного роста либо провоцироваться различными внешними воздействиями.
Специфические белки вируса Эпштейна—Барр приводят к ослаблению апоптоза и коррелируют с прогрессированием и метастазированием опухолей и их устойчивостью к терапии.
Лимфогранулематоз, встречающийся у близких родственников, предполагает семейный аутоиммунный лимфопролиферативный синдром.
Первым проявлением лимфогранулематоза обычно является увеличение шейных или надключичных лимфатических узлов. Реже первичный очаг может возникнуть в других группах периферических и внутренних лимфатических узлов, а также в некоторых органах, например в легких, желудочно-кишечном тракте. Макроскопически пораженные лимфатические узлы увеличены, сероватого или серо-розового цвета на разрезе, иногда спаяны в бугристые скопления.
В ткани лимфоузлов нередко встречаются фиброзные прослойки, разделяющие ее на отдельные узелки с заметными, иногда неправильной формы желтоватыми участками некроза. Капсула лимфоузлов, как правило, сохранена, ее прорастание может наблюдаться лишь в поздних стадиях процесса, особенно в тех случаях, когда лимфогранулематозная ткань становится неотличима от низкодифференцированной саркомы (см.) и инфильтрирует (проникает) окружающие ткани и органы.

Лимфогранулематоз
Лимфогранулематоз. Увеличение паховых лимфоузлов
Изменения селезенки в типичных случаях представлены сероватыми опухолевыми узелками, проступающими на темно-красном фоне и придающими ей характерный пестрый вид, получивший классическое определение «порфирная селезенка» за сходство со шлифом камня порфира. В ткани селезенки очаговые проявления лимфогранулематоза сочетаются с лимфоидной гиперплазией (увеличенным образованием, особенно в начальных стадиях) и усиленным разрушением эритроцитов.
Макроскопически при лимфогранулематозе легких различают диффузно-инфильтративную (медиастинально-прикорневую), крупно- и мелкоочаговую и массивную (склеротическую и пневмониоподобную) формы. В процесс могут вовлекаться плевра, крупные бронхи, трахеи. Массивный пневмониоподобный лимфогранулематоз может сопровождаться образованием каверн (полостей в легочной ткани).
Лимфогранулематоз желудочно-кишечного тракта носит главным образом вторичный характер в результате распространения процесса с пораженных забрюшинных и брыжеечных лимфоузлов. Однако в ряде случаев встречается первичное поражение желудочно-кишечного тракта, при котором опухолевые разрастания вначале располагаются преимущественно на месте групповых и единичных лимфоидных фолликулов. В дальнейшем они проникают в мышечную и слизистую оболочку с последующим ее изъязвлением, кровотечением, а иногда с перфорацией стенки и развитием перитонита.
При исследовании печени лимфогранулематозные изменения обнаруживаются не всегда даже при резком увеличении массы органа; различают мелко-, крупноочаговое и распространенное поражение.
В патологоанатомической картине лимфогранулематоза почек преобладают изменения в межуточной ткани с вторичными атрофическими и дистрофическими изменениями в паренхиме органа.
Клеточные изменения нервной системы при лимфогранулематозе развиваются чаще всего в результате перехода процесса с пораженных костей черепа, позвонков или лимфатических узлов. Попадание опухолевых клеток лимфогранулематоза в мозг с кровотоком отмечается редко.
Пунктат печени при лимфогранулематозе печени
Среди изменений костей при лимфогранулематозе, по некоторым данным, большинство составляют: поражение позвоночника, в котором определяются одиночные, реже множественные очаги разрушения тел позвонков. На втором месте по частоте стоит поражение ребер, затем грудины и тазовых костей. Лимфогранулематоз трубчатых костей и костей черепа наблюдается реже.
При лимфогранулематозе могут также поражаться миндалины, сердце, молочные железы, щитовидная железа, глаза, яичники, матка, яички, серозные оболочки и другие, которые вовлекаются в патологический процесс в терминальной (конечной) стадии болезни или при распространении опухолевого процесса.
Микроскопическая картина лимфогранулематоза характеризуется разрастанием лимфоидных и плазматических клеток, гистоцитов, фибробластов, эозинофильных и нейтрофильных лейкоцитов, разрастанием клеток эндотелия сосудов, что в совокупности создает пеструю картину, напоминающую по виду строение грануляционной ткани.
На фоне гранулематоза обнаруживаются гигантские клетки Березовского—Штернберга, основными отличительными особенностями которых являются гигантский размер. При разных структурных типах лимфогранулематоза они встречаются в различном количестве, при этом в терминальной (конечной) стадии они отличаются многообразием и гиперхромией ядер.
Высокая специфичность для лимфогранулематоза клеток Березовского—Штернберга послужила основанием к тому, чтобы называть их диагностическими клетками.
При лимфогранулематозе встречаются также клетки Ходжкина — гигантские одноядерные клетки, являющиеся, по некоторым данным, предшественниками клеток Березовского—Штернберга, но лишенные признаков деления ядра.
В соответствии с чисто логической классификацией по количественному соотношению клеточных элементов и характеру склероза выделяют четыре тканевых типа лимфогранулематоза:
- лимфогистиоцитарный;
- нодулярный склероз;
- смешанно-клеточный;
- ретикулярный вариант и диффузный фиброз.
Нодулярный склероз — самый распространенный тканевый тип лимфогранулематоза (до 78%), отличается от других наличием коллагенового фиброза.
При гистологическом исследовании видно, что паренхима лимфатического узла разделена на нодулярные (узловые) участки, ограничена плотными тяжами фиброзной ткани. Степень фиброза лимфатического узла варьирует.
Смешанно-клеточный вариант лимфогранулематоза встречается в 25—50% случаев развития заболевания. Характеризуется выраженным клеточным многообразием, пролиферацией эозинофилов, нейтрофилов, макрофагов, плазматических клеток, лимфоцитов, значительным количеством клеток Березовского—Штернберга и Ходжкина. Каолиновый фиброз не определяется. Могут наблюдаться небольшие очаги некроза.
Вариант лимфогранулематоза с подавлением лимфоидной ткани подразделен на диффузный фиброз и ретикулярную форму.
При тканевом исследовании диффузный фиброз характеризуется полным стиранием структуры лимфатического узла.
Ретикулярная форма отмечается обилием клеток Березовского—Штернберга с выраженным многообразием, который касается их формы, размеров, формы ядер.
В лимфатических узлах при всех вариантах лимфогранулематоза, за исключением вариантов с подавлением лимфоидной ткани, присутствует большое число плазмоцитарных моноцитов. Они располагаются в основном по периферии лимфоидных скоплений. Цитологическая диагностика лимфогранулематоза основывается на обнаружении различных типов клеток Березовского—Штернберга. Иммунный профиль сильно варьирует.
Клиническая картина
Клиника лимфогранулематоза характеризуется динамичностью течения, многообразием симптомов и форм, обусловленных поражением различных органов и групп лимфатических узлов.
Острый лимфогранулематоз протекает с высокой температурой, увеличением лимфатических узлов, селезенки и печени, выраженной анемией, нередко с положительной реакцией Пауля—Буннелля. Возможен вариант острого лимфогранулематоза, проявляющийся только высокой температурой в сочетании с астенией, похудением, анорексией, болями в животе, анемией и резко ускоренной СОЭ.
Переходные по характеру клинического течения формы ранее рассматривались как подострый лимфогранулематоз. В большинстве случаев наблюдается хроническое течение лимфогранулематоза с ограниченным поражением одной группы лимфатических узлов.
Заболевание часто начинается с появления в какой-то определенной области малоболезненных лимфоузлов плотноэластичной консистенции, затем присоединяются быстрая утомляемость, лихорадка волнообразного характера с ознобами, потливостью, кожным зудом. В других случаях эти общие симптомы предшествуют выявлению патологически измененных лимфатических узлов.
В первую очередь увеличиваются шейные и надключичные лимфоузлы, чаще справа, после чего поражаются медиастинальные (средостения). Левые шейные лимфоузлы чаще являются «пусковой зоной» для последующего поражения медиастинальных, аксиллярных, паховых и забрюшинных лимфоузлов. Иногда с самого начала лимфогранулематозный процесс охватывает несколько областей. Распространенные лимфоузлы вначале более эластичны, затем они становятся плотными и сливаются друг с другом, образуя плотные опухолевые образования, которые, однако, редко спаиваются с кожей. Образование некрозов происходит только при присоединении бактериальной инфекции.
При поражении узлов средостения часто возникают явления сдавливания (кашель, боли в грудной клетке, одышка, синюшность, отек шеи и конечностей, развитие венозной сыпи на коже груди).
При мезентериальной форме лимфогранулематоза развиваются громадные опухоли в брюшинной области. Иногда лимфоузлы не определяются, но возникают метастазы, боли, чувство онемения в поясничной области, высокая температура и другие проявления интоксикации. При изменениях в подвздошных узлах могут наблюдаться признаки нарушения лимфооттока, чувство тяжести в ногах, отечность голени и стоп. Лимфогранулематоз желудка и кишечника протекает бурно, с болями приступообразного характера, поносами, непроходимостью, с выраженной интоксикацией и обезвоживанием. Селезенка, плевра и легкие также могут быть поражены первично; однако изолированное поражение внутренних органов при лимфогранулематозе встречается нечасто. Органные поражения при лимфогранулематозе являются, как правило, признаком распространения процесса.
Однако у ряда больных при единственной ограниченной органной локализации течение и прогноз могут быть вполне благоприятными. Поэтому классифицировать эти поражения как распространенную стадию заболевания представляется не во всех случаях верным. Специфические поражения кожи, костей, эндокринной и нервной систем относятся к редким внелимфатическим локализациям. По мере развития заболевания происходит распространение процесса, появляются дополнительные очаги поражения; отчетливое выявление их не всегда возможно.
Согласно международной клинической классификации по степени распространенности процесса выделяют четыре стадии:
- I стадия (локальные формы) — поражение одной или двух смежных групп лимфоузлов или одного внелимфатического органа;
- II стадия (регионарные формы) — поражение любых групп лимфоузлов по одну сторону диафрагмы, которое может сочетаться с локализованным вовлечением одного внелимфатического органа;
- III стадия (генерализованные (распространенные) формы) — поражение лимфатических узлов по обе стороны диафрагмы, которое может сопровождаться локализованным вовлечением одного из внелимфатических органов, селезенки;
- IV стадия (диссеминированные формы) — вовлечение в процесс костного мозга, легочной паренхимы, плевры, печени, костной ткани, желудочно-кишечного тракта в сочетании с поражением лимфоузлов и селезенки.
Каждую стадию, в свою очередь, подразделяют в зависимости от отсутствия (А) или наличия (Б) одного или нескольких симптомов интоксикации: повышенной температуры тела выше 37 °С, ночных потов; кожного зуда, быстрой потери веса более чем на 10% (при этом наличие только кожного зуда считается недостаточным для отнесения случая к подгруппе Б).
Кроме общих симптомов лимфогранулематоза, учитываются также так называемые биологические признаки активности опухолевого процесса, к которым относятся ускоренная СОЭ, повышеннный уровень нейтрофильных лейкоцитов, высокий уровень фибриногена в крови, низкое содержание сывороточного железа и другие признаки (отсутствие или наличие признаков биологической активности обозначают малыми буквами «а» и «б»).
Кроме клинических стадий, могут устанавливаться так называемые патологические стадии, в которых более точно, с помощью данных, полученных при лапаротомии или лапароскопии с пункционной биопсией, определяется степень распространенности процесса. Патологические стадии обозначают с помощью специальных символов, показывающих наличие или отсутствие изменений во взятых для тканевого исследования во время биопсии тканей органов.
Клиническая картина лимфогранулематоза в I стадии проявляется единственным постоянным симптомом — увеличением одного или нескольких периферических лимфоузлов одной анатомической области. Общее состояние больных в I стадии обычно не изменяется, однако в крови, по данным некоторых авторов, у ряда больных обнаруживается повышенный уровень нейтрофильных лейкоцитов, пониженное количество лимфоцитов в крови и ускоренная СОЭ.
Во II стадии в подавляющем большинстве случаев самым ранним симптомом является увеличение периферических лимфоузлов, расположенных выше диафрагмы. А также, как и в I стадии, встречается повышенное количество нейтрофильных лейкоцитов и лимфоцитов, несколько чаще отмечается ускоренная СОЭ.
Во IIБ стадии, кроме того, отмечаются симптомы заболевания — слабость, потливость, высокая температура, кожный зуд, сухой кашель, обусловленный поражением узлов средостения.
В IIIА стадии течение заболевания отличается относительной доброкачественностью. Общее состояние и трудоспособность не нарушаются длительное время. Как и во IIА стадии, отмечаются жалобы на умеренную потливость, незначительное повышение температуры, увеличение периферических лимфоузлов и появление вызванных этим увеличением болей.
В IIIА стадии заметно чаще встречаются жалобы на кожный зуд.
В IIIБ стадии заболевание протекает тяжело: почти все больные предъявляют жалобы на слабость, недомогание, часто отмечаются высокая температура, потливость, кожный зуд, большая потеря веса и ряд других симптомов.
В IIIА и IIIБ стадиях примерно с одинаковой частотой обнаруживаются повышенный уровень нейтрофильных лейкоцитов и лимфоцитов, ускоренная СОЭ и другие характерные признаки.
Поражение внутренних органов (IV стадия) чаще всего наблюдается при распространении лимфогранулематоза, но может также развиться в результате местного распространения опухолевого процесса с регионарных лимфоузлов на смежные с ними отделы внутренних органов.
Сложное сочетание клинических проявлений лимфогранулематоза, обусловленное особенностями локализации опухолевого процесса, наличием или отсутствием общих симптомов, различной скоростью прогрессирования заболевания, нередким присоединением неспецифических или так называемых паранеопластических синдромов, позволяет выделить кожные, костные, неврологические, тораксальные клинические формы с преимущественным или изолированным поражением желудочно-кишечного тракта и др.
Первичный лимфогранулематоз кожи относится к числу крайне редких его клинических форм. Описаны единичные случаи нодулярного склероза с множественным изолированным поражением кожи. При этом специфические проявления возникают как в начальной, так и в конечной стадии болезни. Они могут быть единичными и множественными в виде отдельных узелков диаметром от нескольких миллиметров до 3—5 см или обширных инфильтратов обычно круглой формы темно-красного цвета, окруженных нередко отечной кожей. Наиболее частая их локализация — область спины, верхние и нижние конечности. Вторичные поражения кожи могут быть обусловлены прорастанием в нее опухолевой ткани из лимфоузлов, молочной железы, грудины, ребер с последующим образованием язв величиной до 10 см в диаметре и с более обильным гнойно-некротическим отделяемым.
При лимфогранулематозе часто, особенно в конечных стадиях заболевания, наблюдаются неспецифические токсико-аллергические изменения кожи, причина возникновения которых окончательно не выяснена. К неспецифическим поражениям кожи относятся высыпания типа экземы, крапивницы, зуд кожи, коре- и скарлатиноподобные высыпания, пятна, повышенная пигментация кожи. Поражения могут быть локализованными и распространенными. Чаще всего наблюдаются кожный зуд и высыпания типа почесухи в виде небольших твердых папул розового цвета. Течение основного заболевания нередко отягощает опоясывающий лишай.
Поражение костей при лимфогранулематозе развивается чаще вторично в тех отделах скелета, к которым близко прилежат большие группы лимфатических узлов. Костные изменения возникают преимущественно на фоне распространения процесса, иногда они являются единственными проявлениями лимфогранулематоза.
Ведущими клиническими симптомами при лимфогранулематозе позвонков являются боли, локализованные или смещающиеся, которые объясняются сдавлением нервных стволов при прорастании в них опухолевой ткани. Боли могут усиливаться при надавливании на остистые отростки пораженных позвонков; при локализации процесса в нижнегрудных и верхнепоясничных позвонках они смещаются в нижние конечности; возникают чувство онемения, слабость и подергивания в ногах.
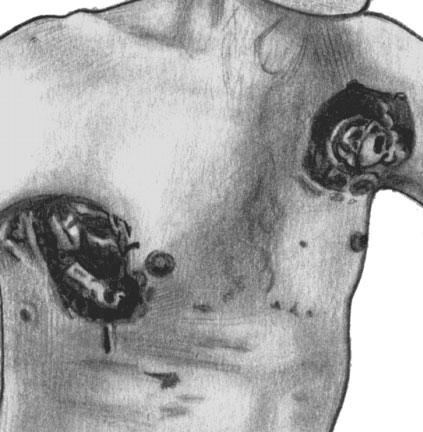
Лимфогранулематоз. Язвенно-некротическое поражение кожи
В результате сдавления твердой мозговой оболочки спинного мозга могут наступить парезы и параличи нижних конечностей с нарушением функции органов малого таза.
Постоянными симптомами при вовлечении в процесс ребер и грудины являются боли и возникновение мягкотканного опухолевидного образования соответственно пораженному участку; при прощупывании грудины иногда определяется характерный звук — симптом так называемого пергаментного хруста.
Изменения в костях таза связаны с прорастанием в них опухолевой ткани из подвздошных и тазовых лимфатических узлов и значительно реже в результате распространения процесса с током крови. Для этой локализации характерны боли постоянного или приступообразного характера, иногда смещающиеся в ноги, что объясняется давлением опухолевых масс на нервные сплетения.
Клиническая картина поражения легочной ткани определяется распространенностью процесса, наличием симптомов интоксикации и осложнений; отмечаются боли в грудной клетке, кашель, одышка, иногда кровохарканье.
Первичный лимфогранулематоз средостения обычно характеризуется длительным бессимптомным течением. Притом увеличение лимфатических узлов долгое время может оставаться единственным проявлением процесса. Какие-либо проявления в большинстве случаев возникают в связи с развитием кист органов средостения.
В дальнейшем при местном прогрессировании процесса могут развиться признаки поражения крупных сосудов в системе верхней полой вены с типичной картиной медиастенального (средостенного) синдрома, симптомы поражения диафрагмального и возвратного гортанного нервов, экссудативный плеврит, перикардит и др.
При лимфогранулематозе желудочно-кишечного тракта чаще поражается тонкая кишка, реже желудок и пишевод; лимфогранулематоз толстой кишки встречается редко. Клиническая картина лимфогранулематоза желудочно-кишечного тракта обусловлена местными и общими симптомами заболевания, в значительной мере зависит от характера роста опухоли, размеров и локализации патологического очага. Лимфогранулематоз желудка и двенадцатиперстной кишки иногда протекает с клиническими симптомами, свойственными язвенной болезни: отмечаются тошнота, боли в надчревной области в правом подреберье, болезненность при прощупывании живота. Для лимфогранулематоза тонкой кишки характерны боли в животе, метеоризм и диарея.
Первичное поражение селезенки встречается редко и характеризуется относительной доброкачественностью течения. Известны случаи, когда процесс в течение длительного периода времени остается локализованным, что является основанием для выделения некоторыми авторами так называемой селезеночной клинической формы лимфогранулематоза. При поражении селезенки могут возникать боли в левом подреберье, усиливающиеся в положении на левом боку, при ходьбе, беге. При лимфогранулематозе наблюдаются нарушения иммунитета, связанные с количественным дефицитом лимфоцитов в организме, что проявляется уменьшением содержания лимфоцитов в лимфатических узлах. Степень уменьшения лимфоцитов в крови соответствует тяжести клинических проявлений.
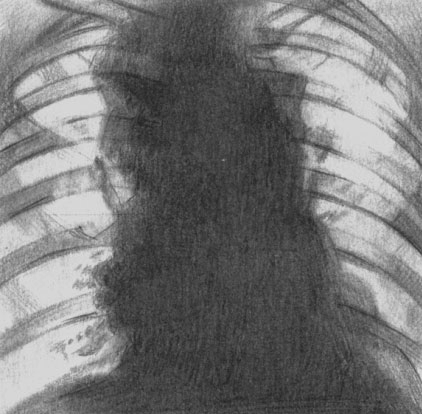
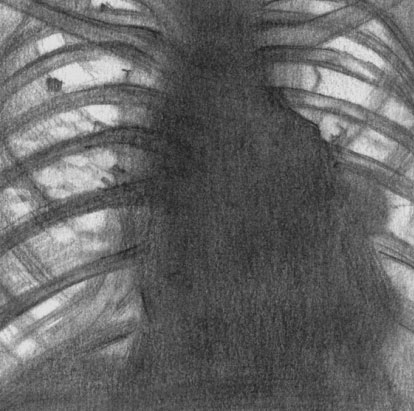
Лимфогранулематоз. Рентгенологическая картина при поражении лимфатических узлов средостения и корней легких
Изменения периферической крови довольно постоянны, но специфичны: повышенный уровень лейкоцитов (10—15 г/л), при абдоминальных формах — уменьшение количества лейкоцитов, выраженное увеличение нейтрофилов, уменьшение лимфоцитов, увеличение эозинофилов, моноцитов и тромбоцитов. Гипохромная микроцитарная (уменьшение размеров эритроцитов) анемия возникает часто в начале заболевания. Макроцитоз (увеличение размеров эритроцитов) наблюдается обычно вследствие нарушений обмена фолиевой кислоты, дефицит которой может возникать из-за быстрого клеточного обновления, нарушения питания при тяжелом состоянии. Причиной анемии в некоторых случаях является аутоиммунный гемолиз (разрушение эритроцитов). Отмечается резкое ускорение СОЭ — 30—50, а в периоды обострения — до 70—80 мм/ч.
Течение лимфогранулематоза отличается разнообразием. Обычно продолжительность заболевания ограничивается 3—4 годами. В некоторых случаях наблюдается более спокойное течение, с длительными ремиссиями после курсов лечения. Особенно это касается больных, у которых наблюдается изолированное поражение группы лимфоузлов и возможно их удаление оперативным путем. Срок жизни таких больных 6—10 лет. При проявлении признаков распространения и интоксикации течение болезни становится быстро прогрессирующим. Если заболевание начинается с поражения внутренних органов и выраженных явлений интоксикации, длительность его редко превышает год.
Диагностика и дифдиагностика
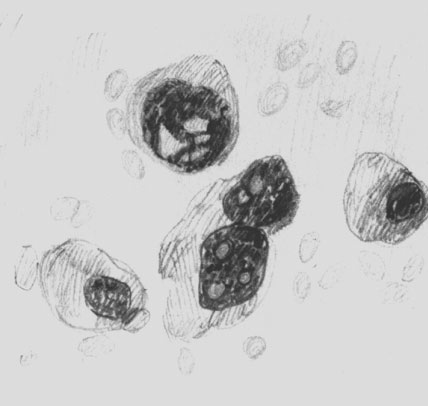
Диагностика лимфогранулематоза основывается на анализе клинических, рентгенологических и морфологических данных. Важнейшая роль в распознавании лимфогранулематоза принадлежит исследованию пунктата лимфатического узла, позволяющему установить предварительный диагноз, и тканевому исследованию материала, полученного с помощью биопсии, в том числе и при диагностической лапаротомии.
Диагноз лимфогранулематоза возможен только при обнаружении в исследуемой ткани гигантских клеток Березовского— Штернберга. Наличие в препаратах клеток Ходжкина позволяет высказать лишь предположительный диагноз, который не является основанием для проведения соответствующего лечения.
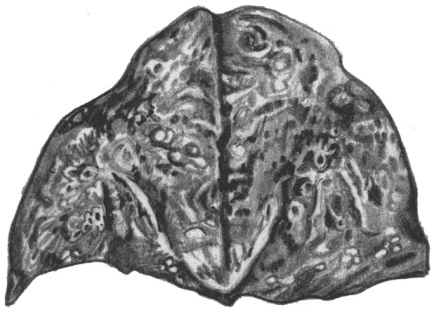
Лимфогранулематоз. Мелкоочаговое поражение легких. Макропрепарат
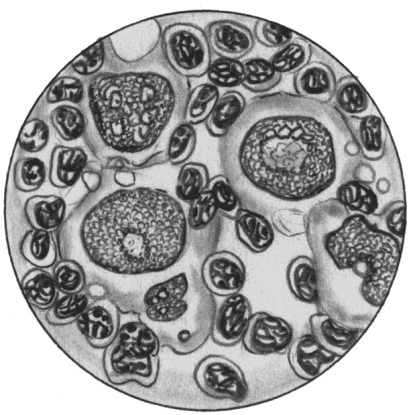
Пунктат лимфатического узла при лимфогранулематозе
Особенные трудности для дифференциального морфологического диагноза представляют лимфогистиоцитарный тип и диффузный фиброз. Лимфогистиоцитарный тип лимфогранулематоза необходимо дифференцировать с реактивным распространением лимфоидной ткани различного происхождения (инфекционной, вирусной, поствакцинальной, лекарственной и др.), специфическими лимфацимитами при некоторых инфекционных заболеваниях, например бруцеллезе (см.), токсоплазмозе (см.), а также с саркоидозом (см.) и лимфоцитарной лимфосаркомой (см.). При лимфоидном истощении по типу диффузного фиброза необходимо исключить фиброз ткани лимфоузла воспалительного происхождения, а при ретикулярном варианте лимфогранулематоза следует проводить дифференциальный морфологический диагноз с лимфосаркомой и ремикулосаркомой (см.).
В системе клинико-лабораторной и инструментальной диагностики лимфогранулематоза обязательными являются: общий анализ крови, биопсия одного из пораженных лимфоузлов, определение уровня щелочной фосфатазы в сыворотке крови и других биохимических показателей, исследующих функции почек и печени; рентгенография органов грудной клетки, внутривенная пиелография, двусторонняя нижняя рентгеноконтрастная лимфография.
При определенных условиях проводят дополнительные исследования — томографию органов грудной клетки, нижнюю кавографию, трепанобиопсию, лапаротомию с удалением селезенки (при подозрении на поражение органов брюшной полости).
Из числа вспомогательных исследований применяют скелетную сцинтиграфию, сканирование печени и селезенки, иммунологические методы исследования.
Лечение
Важнейшее условие — максимально раннее назначение комплексного поэтапного лечения, включающего удаление селезенки, лучевую и опухолевую терапию. У больных с I—II A стадией при локализованных формах (изолированные лимфоузлы, лимфогранулематоз селезенки, желудка и т. п.) по возможности производится хирургическое лечение — удаление единичных конгломератов (лимфатических узлов, селезенки), с обязательной последующей рентгенотерапией. Облучение осуществляется на гамма-терапических аппаратах.

1
2
Лимфогранулематоз: 1 — больной до рентгенолечения; 2 — тот же больной после рентгенолечения
В настоящее время с успехом используется последовательное субтотальное и тотальное многопольное с хорошей системой защиты облучение по так называемой радикальной программе всех лимфоузлов: шеи, подмышечных, над- и подключичных, медиастенальных, абдоминальных, паховых. При этом облучаются как пораженные зоны, так и профилактически внешне не измененные лимфатические зоны, являющиеся наиболее вероятными «кандидатами» на метастазирование процесса; суммарная доза на каждую область у взрослых достигает 3,5—4,5 тыс. рад, у детей 2,5—3,5 тыс. рад. Для предупреждения уменьшения количества лейкоцитов рекомендуются переливания крови 2—3 раза в месяц, при возникновении этого состояния — лейкоген и батилол. Облучение повторяют через месяц в полной или половинной дозе. Пока имеется локальное положение даже нескольких групп лимфоузлов, процесс может быть полностью ликвидирован и часто не требует поддерживающего лечения, или могут быть достигнуты длительные полные ремиссии (более 5 лет), особенно у больных лимфогистиоцитарным и склеронодулярным вариантами.
У больных с IIБ и IIIА стадиями всегда существует опасность распространения заболевания из необлученных узлов, особенно расположенных ниже диафрагмы, еще во время проведения лучевой программы. В этих случаях для индукции ремиссии показана полихимиотерапия («вводная» — сокращенная схема) в сочетании с облучением вначале только тех узлов, которые остались увеличенными после химиотерапии (минимальная программа), затем с включением в зону облучения всех отделов лимфатической системы, расположенных выше или ниже диафрагмы (максимальная программа). После лучевого воздействия назначается поддерживающая полихимиотерапия в течение 2—3 лет.
При генерализованных и диссеминированных (распространенных) формах в III Б и IV стадиях лимфогранулематоза после морфологического подтверждения диагноза, проведения лапаротомии и удаления селезенки можно применить комбинированную химио- и рентгенотерапию. Общая схема лечения включает в себя два этапа: индукцию (стимуляцию) ремиссии с помощью цикловой полихимиотерапии (по какой-либо из апробированных схем) и консолидацию (поддержание) ремиссии посредством назначения поддерживающих циклов лекарственной терапии или радикальной лучевой терапии. Используют несколько композиций различных цитостатиков: циклофосфан (эндоксан), натулан (прокарбазин), мустарген (эмбихин), допан, диранол, хлорбутин, онковин (винкристин), винбластин. Нитрозомочевина и др.; противоопухолевые антибиотики (брутомицин, адриамицин, блеомицин) эффективны при легочной форме.
В сочетании с цитостатиками показан преднизолон, особенно при гемолитическом синдроме и в конечной стадии.
Существуют различные схемы лечения лимфогранулематоза, выбор которых осуществляется в индивидуальном порядке с учетом тяжести и длительности течения заболевания, степени поражения и наличия сопутствующей патологии. Одной из таких схем является схема СОРР (циклофосфан — 600 мг/м2 и онковин — 1,4 мг/м2 в первый и восьмой день внутривенно, прокарбазин — 100 мг/м2 и преднизолон — 40 мг/м2 ежедневно внутрь). Учитывая синхронизирующий эффект онковина, циклофосфан вводится часто не одновременно с ним, а через сутки, т. е. во второй и девятый дни лечения. Циклофосфан можно заменить мустаргеном (схема МОРР) или допаном (ДОРР), онковин—винбластином (СУРР). Лечение по любой схеме предусматривает проведение 2-недельных циклов с 2-недельными интервалами между ними. Программа состоит из 6 циклов (преднизолон назначается только в 1-м и 4-м циклах). У больных лимфогистиоцитарным и склеронодулярным вариантами более эффективно применение схемы МОРР и СОРР, а при смешанноклеточном варианте — композиция СУРР. При очень тяжелом течении заболевания используют блеомицин, адриомицин. Существуют и другие схемы лечения.
При применении полихимиотерапии клинический эффект, как правило, наблюдается уже в процессе проведения первого цикла. Он выражается в улучшении самочувствия больных, исчезновении симптомов интоксикации, уменьшении размеров опухолевых образований и нормализации показателей крови. В этом случае при появлении признаков ремиссии полихимиотерапия должна быть продолжена до 6 циклов (в стационаре или амбулаторно). Если после первого цикла терапевтический эффект отсутствует или процесс прогрессирует, то схему следует изменить.
В любой стадии заболевания при малейших признаках интоксикации обязательно вновь использование химиотерапии. При снижении показателей периферической крови редуцируют (восстанавливают) дозы цитостатиков, вводят лейко-тромбовзвесь, эритромассу. При отсутствии преднизолона в 1-м и 4-м циклах возможны аллергические реакции на натумен (крапивница, «лекарственная» лихорадка, токсикодермия, геморрагический васкулит), для прекращения которых следует использовать средства десенсибилизирующей терапии.
Возникновение побочных явлений лекарственной терапии — алопеция (облысение) и аменорея — не является показанием к отмене противоопухолевых препаратов и специального лечения не требует. Появление симптомов токсического полиневрита, связанного с введением онковина, требует его отмены или замены, а также назначения кокарбоксилазы, витаминов группы В, глютаминовой кислоты, ганглерона.
Поддерживающая химиотерапия проводится циклами по той или иной схеме в течение первого года наблюдения (отсчет производится с момента окончания 6-го цикла) — один цикл в 2—3 месяца, на второй год — в 3—4 месяца, в течение третьего года — 1 цикл в 6 месяцев. Ее рекомендуется проводить при вовлечении в патологический процесс костного мозга, множественном поражении костей либо одновременно двух или более органов, а также при наличии противопоказаний к лучевому лечению (интоксикация, цитонемия, кахексия). При этом целесообразно применять схемы полихимиотерапии, с помощью которых достигнута ремиссия.
Если остальным больным с IIIБ и IV стадиями лимфогранулематоза, находящимся после циклов той или иной схемы полихимиотерапии в ремиссии, рекомендуется проведение лучевой терапии на зоны, где первоначальная опухоль достигла наибольших размеров или не произошло ее полного обратного развития, продолжительность перерыва между полихимио- и лучевой терапией зависит в основном от показателей крови. При нормальном количестве лейкоцитов и тромбоцитов он не должен превышать 2—3 недели. Участки, в которых не произошло полного рассасывания опухоли под влиянием предшествующей полихимиотерапии, облучаются в суммарных очаговых зонах — радикальных для лимфогранулематоза, остальные ранее пораженные области — в половинной дозе.
Возникновению рецидивов способствует несоблюдение курсов поддерживающей терапии, необходимого ее режима, физические перегрузки, облучения, беременность, роды; физио-, электро- и тепловые процедуры противопоказаны. Санаторно-курортное лечение с учетом вышеназванных рекомендаций в привычном для больного климате или в средней полосе вполне допустимо.
Всем больным лимфогранулематозом противопоказана работа, связанная с воздействием повышенной радиации, токов высокой частоты, солей тяжелых металлов, неблагоприятных метеорологических условий, облучением, значительным нервным и физическим напряжением.
Диспансеризация производится у гематолога или онколога.