ЛИХОРАДКА — Медицинский справочник
Содержание страницы
Определение
Лихорадка — защитно-приспособительная реакция организма в ответ на воздействие эндоили экзогенных пирогенов (агентов, вызывающих температурную реакцию), выражающаяся в повышении порога терморегуляции и временном поддержании более высокой, чем обычно, температуры тела.
Лихорадка характеризуется не только повышением температуры, но и нарушением деятельности всех систем организма. Степень повышения температуры имеет важное, но не всегда решающее значение для оценки тяжести лихорадки.
Этиология, патогенез и клиническая картина
Лихорадка сопровождается учащением пульса и дыхания, снижением артериального давления, выражены общие симптомы интоксикации: головная боль, разбитость, чувство жара и жажды, сухость во рту, отсутствие аппетита; уменьшением мочеотделения, повышением обмена веществ за счет катаболических процессов (процессов разрушения).
Быстрое и сильное повышение температуры (например, при воспалении легких) обычно сопровождается ознобом, который может длиться от нескольких минут до часа, реже — дольше. При сильном ознобе характерен вид больного: из-за резкого сужения кровеносных сосудов кожа становится бледной, ногтевые пластинки приобретают синюшный цвет. Испытывая чувство холода, больные дрожат, стучат зубами. Для постепенного повышения температуры характерно небольшое познабливание. При высокой температуре кожа имеет характерный вид: красная, теплая («огненная»). Постепенное падение температуры сопровождается обильным потом. При лихорадке вечерняя температура тела обычно выше утренней. Подъем температуры выше 37 °С днем — основание заподозрить заболевание.
В зависимости от степени повышения температуры различают следующие виды лихорадок:
- субфебрильная (повышенная) температура 37—38 °С:
- а) малый субфебрилитет 37—37,5 °С;
- б) большой субфебрилитет 37,5—38 °С;
- умеренная лихорадка 38—39 °С;
- высокая лихорадка 39—40 °С;
- очень высокая лихорадка — свыше 40 °С;
- гиперпиретическая — 41—42 °С, она сопровождается тяжелыми нервными явлениями и сама является опасной для жизни. Большое значение имеет колебание температуры тела в течение суток и всего периода.
Основные типы лихорадки:
- постоянная лихорадка — температура долго держится высокой, в течение суток разница между утренней и вечерней температурой не превышает 1 °С; характерна для крупозной пневмонии, II стадии брюшного тифа;
- послабляющая (ремиттирующая) лихорадка — температура высокая, суточные колебания температуры превышают 1— 2 °С, причем утренний минимум выше 37 °С; характерна для туберкулеза, гнойных заболеваний, очаговой пневмонии, в III стадии брюшного тифа;
- истощающая (гектическая) лихорадка — большие (3—4 °С) суточные колебания температуры, чередующиеся с падением ее до нормы и ниже, что сопровождается изнуряющими потами; типична для тяжелого туберкулеза легких, нагноений, сепсиса;
- перемежающаяся (интермиттирующая) лихорадка — кратковременные повышения температуры до высоких цифр строго чередуются с периодами (1—2 дня) нормальной температуры; наблюдается при малярии;
- волнообразная (ундулирующая) лихорадка — периодические нарастания температуры, а затем понижение уровня до нормальных цифр, такие «волны» следуют одна за другой в течение длительного времени; характерна для бруцеллеза, лимфогранулематоза;
- возвратная лихорадка — строгое чередование периодов высокой температуры с безлихорадочными периодами, при этом температура повышается и понижается очень быстро, лихорадочная и безлихорадочная фазы продолжаются в течение нескольких дней каждая; характерна для возвратного тифа;
- обратный тип лихорадки — утренняя температура бывает выше вечерней; наблюдается иногда при сепсисе, туберкулезе, бруцеллезе;
- неправильная лихорадка — разнообразные и неправильные суточные колебания; часто отмечается при ревматизме, эндокардите, сепсисе, туберкулезе, эту лихорадку еще называют атипичной (нерегулярной).
В течении лихорадки различают период нарастания температуры, период высокой температуры и период снижения температуры. Резкое снижение повышенной температуры (в течение нескольких часов) до нормы называют кризисом, постепенное понижение (на протяжении нескольких дней) — лизисом. Для первой стадии лихорадки характерно снижение теплоотдачи — наблюдаются спазм периферических сосудов, снижение температуры кожи и потоотделения. Одновременно усиливается температура, что сопровождается познабливанием (ознобом) на протяжении одного или нескольких часов. Больные предъявляют жалобы на головную боль, чувство общего дискомфорта, тянущие боли в мышцах.
При выраженном ознобе характерен вид больного: кожные покровы бледные из-за резкого капилляроспазма, отмечается периферическая синюшность, мышечная дрожь может сопровождаться постукиванием зубами.
Вторая стадия лихорадки характеризуется прекращением подъема температуры, теплоотдача уравновешивается с теплопродукцией. Периферическое кровообращение восстанавливается, кожа становится теплой на ощупь и даже горячей, бледность кожных покровов сменяется яркой розовой окраской. Потоотделение также усиливается.
В третьей стадии теплоотдача преобладает над теплопродукцией, кожные кровеносные сосуды расширяются, потоотделение продолжает нарастать. Снижение температуры тела может протекать быстро и резко (критически) или постепенно.
Иногда наблюдается кратковременное повышение температуры в течение нескольких часов (однодневная, или эфемерная лихорадка) при легких инфекциях, перегревании на солнце, после переливания крови, иногда после внутривенного введения лекарственных веществ.
Лихорадка продолжительностью до 15 дней называется острой, длящаяся более 45 дней — хронической.
Чаще всего причиной лихорадки бывают инфекционные заболевания и образования продуктов распада ткани (например, очага омертвения или инфаркта миокарда). Лихорадка обычно является реакцией организма на инфекцию. Иногда инфекционное заболевание может не проявляться лихорадкой или временно протекать без повышения температуры (туберкулез, сифилис и др.). Степень повышения температуры в значительной мере зависит от организма больного: при одной и той же болезни у разных лиц она может быть различной. Так, у молодых людей с высокой реактивностью организма инфекционное заболевание может протекать с температурой до 40 °С и выше, в то время как это же инфекционное заболевание у лиц старшего возраста с ослабленной реактивностью может протекать с нормальной или слегка повышенной температурой. Степень повышения температуры не всегда соответствует тяжести заболевания, что связано также с индивидуальными особенностями реагирования организма.
Лихорадка при инфекционных заболеваниях является наиболее ранней и типичной реакцией на внедрение микробного агента. При этом бактериальные токсины или продукты жизнедеятельности микроорганизмов (вирусов) являются экзогенными пирогенами. Они же вызывают и другую защитную реакцию, заключающуюся в развитии механизмов стресса с усилением выброса нейтрофильных лейкоцитов.
Повышение температуры неинфекционного происхождения наблюдается нередко при злокачественных опухолях, омертвении ткани (например, при инфаркте), кровоизлияниях, быстром распаде в крови эритроцитов, введении подкожно или внутривенно чужеродных веществ белковой природы. Значительно реже встречается лихорадка при заболеваниях центральной нервной системы, а также рефлекторного происхождения. При этом подъемы температуры чаще наблюдаются в дневные часы, поэтому возникает необходимость ее почасового измерения.
Лихорадка центрального происхождения может наблюдаться при травмах и заболеваниях центральной нервной системы, она отличается тяжелым злокачественным течением. Высокая температура может развиться без участия пирогенов при тяжелом эмоциональном стрессе.
Лихорадка характеризуется не только развитием высокой температуры, но и нарушением деятельности всех систем организма. Максимальный уровень температурной кривой имеет важное, но не всегда решающее значение для оценки тяжести лихорадки.
Помимо высокой температуры, лихорадка сопровождается учащением пульса и дыхания, снижением артериального давления, возникновением общих симптомов интоксикации: головной боли, недомогания, чувства жара и жажды, сухости во рту, отсутствием аппетита, уменьшением мочеотделения, повышением обмена веществ за счет катаболических процессов.
На пике лихорадочного состояния в ряде случаев могут наблюдаться спутанность сознания, галлюцинации, бред вплоть до полной потери сознания. Однако большей частью эти явления отражают особенности течения самого инфекционного процесса, а не только лихорадочной реакции.
Частота пульса при лихорадке прямо связана с уровнем высокой температуры только при доброкачественных лихорадках, вызванных малотоксичными пирогенами. Это происходит не при всех инфекционных заболеваниях. Например, брюшной тиф характеризуется выраженным урежением сердцебиения на фоне выраженной лихорадки. В таких случаях влияние высокой температуры на частоту сердечного ритма ослабевает под влиянием других причинных факторов и механизмов развития заболевания.
Частота дыхательных движений также увеличивается при развитии высокой температуры. При этом дыхание становится более поверхностным. Однако выраженность урежения дыхания не всегда соответствует уровню высокой температуры и подвержена значительным колебаниям.
В лихорадочном периоде у больных всегда нарушается функция пищеварительного тракта. Обычно полностью отсутствует аппетит, что связано с понижением переваривания и усвоения пищи. Язык покрывается налетом различных оттенков (чаще белого), пациенты жалуются на сухость во рту.
Значительно снижается объем секрета пищеварительных желез (слюнных, желудочных, поджелудочной железы и пр.). Нарушения двигательной функции желудочно-кишечного тракта выражаются в разного рода нарушениях двигательных функций, обычно с преобладанием спастических явлений. В результате продвижение содержимого кишечника значительно замедляется, как и выброс желчи, концентрация которой возрастает.
Заметных изменений в деятельности почек при лихорадке не наблюдается. Повышение суточного мочевыделения в первой стадии (рост повышения температуры) зависит от повышения кровотока в почках вследствие перераспределения крови в тканях. Напротив, некоторое снижение мочевыделения с усилением концентрации мочи на высоте лихорадочной реакции объясняется задержкой жидкости.
Одним из важнейших компонентов защитно-приспособительного механизма лихорадки является усиление фагоцитарной активности лейкоцитов и тканевых макрофагов, и, что особенно важно, отмечается рост интенсивности продукции антител. Активация клеточных и гуморальных механизмов иммунитета позволяет организму адекватно реагировать на внедрение чужеродных агентов и прекращать инфекционное воспаление.
Высокая температура сама по себе способна создать неблагоприятные условия для размножения различных болезнетворных микроорганизмов и вирусов. В свете вышеописанного понятна цель развития лихорадочной реакции, выработанной в ходе эволюции. Именно поэтому лихорадка является неспецифическим симптомом большого количества разнообразных инфекционных заболеваний.
Диагностика и дифдиагностика
Чаще всего лихорадка является наиболее ранним симптомом инфекционного заболевания и решающей для пациента причиной обращения к врачу.
Ряду инфекций свойственна типичная температурная кривая. Уровень повышения температуры, длительность и характер лихорадки, а также периодичность ее возникновения могут явиться значительным подспорьем в диагностике. Однако распознать инфекцию в первые дни по одной только лихорадке без дополнительных симптомов практически невозможно.
Длительность лихорадочного периода позволяет разделить все подобные состояния на кратковременные (острые) и длительные (хронические). К первым относят высокую температуру продолжительностью не более двух недель, к последним — свыше двух недель.
Острые лихорадки длительностью не более одной недели чаще всего возникают вследствие различных вирусных инфекций верхних дыхательных путей и прекращаются самостоятельно без постороннего вмешательства.
Ряд кратковременных бактериальных инфекций также вызывает острую лихорадку. Наболее часто они поражают глотку, гортань, среднее ухо, бронхи, мочеполовую систему.
Если лихорадка сохраняется более длительно, то даже при кажущейся ясности клинической картины пациенту требуется более тщательное обследование. Если длительная лихорадка не соответствует другим клиническим проявлениям или общему состоянию больного, обычно употребляется термин «лихорадка неясной этиологии» (ЛНЭ). Выделяют следующие лихорадочные состояния.
А. Острые:
- Вирусные.
- Бактериальные.
Б. Хронические:
- Инфекционные:
- вирусные (инфекционный мононуклеоз, вирусный гепатит В, цитомегаловирусная инфекция, ВИЧ);
- бактериальные (туберкулез, бруцеллез, септический эндокардит и др.);
- у лиц с вторичным иммунодефицитом.
- Опухолевые.
- При системных заболеваниях соединительной ткани.
- При прочих состояниях и заболеваниях (эндокринных, аллергических, повышении порога чувствительности центра терморегуляции).
Среди инфекционных причин длительной хронической лихорадки следует отметить в первую очередь туберкулез. Трудности в диагностике ряда форм этого заболевания и угрожающая эпидемиологическая ситуация требуют обязательного проведения диагностических тестов на туберкулез у всех длительно лихорадящих пациентов.
Среди менее распространенных причин хронической лихорадки следует отметить такие заболевания, как бруцеллез, токсоплазмоз, сальмонеллез, цитомегаловирусную инфекцию (у детей и ослабленных больных). Кроме того, среди заболеваний вирусного происхождения длительные лихорадочные состояния могут вызывать вирусные гепатиты (особенно гепатит В), а также инфекционный мононуклеоз.
Неинфекционные причины длительной лихорадки встречаются не более чем в одной трети случаев. К ним можно отнести лихорадку при подостром септическом эндокардите, который достаточно трудно диагностировать при первоначальном отсутствии шумов в сердце. Помимо этого, посевы крови в 15% случаев не выявляют наличия бактерий в крови. Нередко отсутствуют и периферические признаки заболевания (увеличение селезенки, узелки Ослера и др.).
Гнойная инфекция органов брюшной полости и внебрюшинной локализации (подпеченочный и поддиафрагмальный абсцессы, пиелонефриты, апостематозный нефрит и карбункул почки, гнойный холангит и обструкция желчевыводящих путей) также могут приводить к развитию длительно текущих лихорадочных состояний.
Помимо последних, причиной хронической лихорадки могут быть воспалительные процессы женской половой сферы, однако в данном случае лихорадка чаще всего протекает по типу длительного субфебрилитета. Около 20—40% лихорадок неясной этиологии (при неясном факторе возникновения) могут быть обусловлены системной патологией соединительной ткани (системная красная волчанка, системная склеродермия, ревматоидный полиартрит, болезнь Шегрена и пр.).
Среди прочих причин наиболее важными являются опухолевые процессы. Среди последних особое место занимают опухоли, происходящие из системы кроветворения (лейкозы, лимфогранулематоз и др.). В ряде случаев лихорадка может быть обусловлена присоединением инфекции, как, например, при карциноме бронха, когда развивается обструкция (затруднение дыхания) и пневмония нижерасположенного участка легкого.
Длительные лихорадки могут возникать при патологии эндокринной системы (болезнь Аддисона, тиреотоксикоз). У ряда пациентов после детально проведенного обследования и при отсутствии каких-либо патологических изменений можно говорить о повышении порога чувствительности центра терморегуляции.
Особое место среди причин длительных лихорадок занимает синдром приобретенного иммунодефицита, вызванный ВИЧ-инфекцией. Для начального периода СПИДа характерно длительное повышение температуры выше 38 °С, постоянное или перемежающееся. В сочетании с распространенной лимфаденопатией такое состояние должно послужить поводом для экстренного серологического обследования больного на ВИЧ.
В обязательный минимум лабораторных исследований длительно лихорадящих больных входят общий анализ крови с подсчетом лейкоцитарной формулы, определение в мазке малярийных плазмодиев, тесты функционального состояния печени, бактериологические посевы мочи, кала и крови до 3—6 раз. Помимо этого, необходимо провести реакцию Вассермана, туберкулиновую и стрептокиназную пробы, серологическое исследование на ВИЧ, а также рентгенологическое исследование легких и УЗИ органов брюшной полости.
Даже наличие незначительных жалоб на умеренную головную боль, слабо выраженное изменение психического статуса требуют проведения пункции спинномозговой жидкости с последующим ее исследованием. В дальнейшем, если диагноз продолжает оставаться неясным, ориентируясь на результаты первичного обследования, следует определить у пациента наличие таких признаков, как антиядерные антитела, ревматоидный фактор, антитела к бруцелле, сальмонелле, токсоплазме, гистоплазме, вирусу Эпштейна—Барра, цитомегалии и др., а также провести исследование на грибковые заболевания (кандидоз, аспергиллез, трихофитоз).
Следующим этапом обследования при неустановленном диагнозе у длительно лихорадящего больного является проведение компьютерной томографии, которая позволяет локализовать опухолевые изменения или абсцессы внутренних органов, а также внутривенной пиелографии, пункции и посева костного мозга, эндоскопии желудочнокишечного тракта.
Если причину длительной лихорадки установить не удается, рекомендуется назначать таким пациентам пробное лечение, обычно представленное антибиотикотерапией либо специфическими противотуберкулезными препаратами. Если больной уже получает лечение, следует отменить его на некоторое время для исключения лекарственной природы лихорадки.
Лекарственная лихорадка развивается в результате аллергической реакции на вводимый препарат (препараты) и сопровождается, как правило, лимфоцитозом с эозинофилией (повышением уровня лимфоцитов и эозинофилов), многообразной сыпью, хотя в ряде случаев этих симптомов может и не быть.
Вторичный иммунодефицит встречается у пациентов с опухолевыми процессами, получающих специфическую терапию, в том числе лучевую, у лиц с индуцированной иммуносупрессией, а также у большинства пациентов, часто принимающих антибиотики.
Нередко причиной лихорадки у таких больных является инфекция, вызванная условноболезнетворной флорой. Они также являются контингентом, наиболее подверженным возникновению внутрибольничной инфекции.
Помимо стафилококка, стрептококка и анаэробов, возбудителями заболеваний у стационарных больных с иммунодефицитом могут являться грибы рода Candida и Aspergillus, пневмоцисты, токсоплазмы, листерии, легионеллы, цитомегаловирусы и вирусы герпеса.
Обследование таких пациентов необходимо начинать с бактериологического исследования посевов крови, мочи, кала и мокроты, а также спинномозговой жидкости (в зависимости от клинических проявлений инфекции).
Нередко требуется начинать антибиотикотерапию до получения результатов бактериологического посева. В таких случаях следует ориентироваться на наиболее характерную природу возбудителя для данной локализации инфекции у больного (стрептококки и кишечная палочка, а также анаэробы при энтероколитах, кишечная палочка и протей для инфекций мочевыводящих путей).
Для распознавания причин острых лихорадок важнейшее значение имеют характер повышения температуры, ее периодичность и высота, а также длительность различных периодов лихорадки.
Различная длительность периода повышения температуры может являться характерным признаком ряда острых инфекционных процессов. Например, для бруцеллеза и брюшного тифа типично постепенное нарастание температурной кривой в течение нескольких дней до максимума.
Для гриппа, сыпного тифа, кори и большинства вирусных заболеваний дыхательного тракта характерен короткий — не более суток — период повышения температуры до высоких цифр.
Острейшее начало заболевания, когда температура достигает максимальных показателей за несколько часов, характерно для менингококковой инфекции, возвратного тифа, малярии.
В дифференциальной диагностике причин лихорадочных состояний следует опираться не только на один симптом (повышение температуры), а на весь симптомокомплекс особенностей течения периода высокой температуры.
Для риккетсиозов типично сочетание острого развития лихорадки с упорной головной болью и бессонницей, а также покраснение лица и двигательное возбуждение больного. Появление типичной сыпи на 4—5-й день заболевания позволяет диагностировать клинику сыпного тифа.
Лихорадка при сыпном тифе — важный клинический признак заболевания. Обычно температура повышается в течение 2—3 дней до 39—40 °С. Температура нарастает как вечером, так и утром. У больных отмечается незначительный озноб. С 4—5-го дня болезни характерен постоянный тип лихорадки. Иногда при раннем применении антибиотиков возможен ремиттирующий тип лихорадки. При сыпном тифе могут наблюдаться «врезы» температурной кривой. Обычно это бывает на 3—4-й день болезни, когда температура тела понижается на 1,5—2 °С, а на следующий день с появлением сыпи на коже вновь поднимается до высоких цифр. Это наблюдается в разгар заболевания. На 8— 10-й день болезни у больных сыпным тифом также может отмечаться «врез» температурной кривой, аналогичный первому. Но затем через 3—4 дня температура снижается до нормы. При применении антибиотикотерапии редко встречаются типичные лихорадочные реакции. При неосложненном сыпном тифе лихорадка длится обычно 2—3 дня, реже — 4 дня и больше.
Бореллиозы (возвратный вшивый и клещевой тифы) характеризуются быстрым подъемом температуры до высоких цифр, сопровождающимся выраженными симптомами интоксикации и потрясающим ознобом. В течение 5—7 дней высокая температура сохраняется на достигнутом уровне, после чего критически снижается до нормальных цифр, а затем через 7—8 дней цикл повторяется.
Лихорадка — постоянный и характерный симптом брюшного тифа. В основном для этого заболевания характерно волнообразное течение, при котором температурные волны как бы накатываются одна на другую. В середине прошлого столетия немецкий врач Вундерлих схематически описал температурную кривую. Она состоит из фазы нарастания температуры (длящейся около недели), фазы разгара (до двух недель) и фазы падения температуры (около 1 недели). В настоящее время в связи с ранним применением антибиотиков температурная кривая при брюшном тифе имеет различные варианты и отличается разнообразием. Чаще всего развивается ремиттирующая лихорадка и лишь при тяжелом течении — постоянного типа.
К числу острых лихорадочных заболеваний относится лептоспироз. Для лептоспироза типично повышение температры в течение суток до 39—41 °С с параллельным возникновением выраженной интоксикации (головной боли, тошноты, рвоты, мышечных болей) и (иногда) болей в животе. Это заболевание человека и животных, характеризующееся интоксикацией, волнообразной лихорадкой, геморрагическим синдромом, поражением почек, печени, мышц. Температура держится на высоких цифрах в течение 6—9 дней. Характерен ремиттирующий тип температурной кривой с колебаниями в 1,5—2,5 °С. Затем температура тела нормализуется. У большинства больных отмечаются повторные волны, когда после 1—2 (реже 3—7) дней нормальной температуры тела вновь отмечается ее повышение до 38—39 °С в течение 2—3 дней.
Малярийным приступам свойственна строгая периодичность (кроме тропической малярии). Часто имеет место предшествующий период (1—3 дня), после чего отмечаются характерные, с промежутком в 48 или 72 ч, приступы повышения температуры, когда на фоне потрясающего озноба отмечается подъем температуры в течение 30—40 мин (реже 1—2 ч) до 40—41 °С с выраженной головной болью, тошнотой (реже рвотой). Через 5—9 ч стойкой высокой температуры начинается усиленное потоотделение и критическое снижение температуры до нормальных или слегка повышенных цифр. Тропическая малярия отличается наличием более длительных приступов высокой температуры на фоне укорочения безлихорадочного периода. Граница между ними размыта, иногда ознобы и поты могут совсем не наблюдаться.
Для рожистого воспаления также характерно острое начало и отсутствие предшествующего периода. Повышение температуры достигает 39—40 °С, может сопровождаться рвотой, возбуждением. Обычно сразу возникают боль и жжение в области пораженного участка кожи, который вскоре приобретает ярко-красную окраску с валиком, резко ограничивающим область воспаления.
Для менингококцемии и менингококкового менингита также характерно острое начало с быстрым подъемом температуры и выраженным ознобом. Характерна острейшая головная боль, могут быть рвота и возбуждение. Для менингита типично появление повышенной кожной чувствительности, а затем менингеальных знаков (оцепенелости затылочных мышц, симптомов Кернига и Брудзинского). При менингококцемии через несколько (4—12) часов на коже возникает звездчатая геморрагическая сыпь.
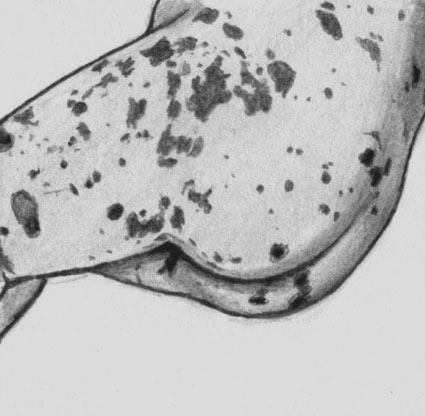
Менингококцемия. Звездчатая геморрагическая сыпь
При менингококковой инфекции температура тела может колебаться от слегка повышенной до очень высокой (до 42 °С). Температурная кривая может быть постоянного, интермиттирующего и ремиттирующего типа. На фоне антибиотикотерапии температура снижается ко 2—3-му дню, у некоторых больных еще в течение 1—2 дней сохраняется слегка повышенная температура.
Менингококцемия (менингококковый сепсис) начинается остро и протекает бурно. Характерным признаком является геморрагическая сыпь в виде звездочек неправильной формы. Элементы сыпи у одного и того же больного могут быть различной величины — от мелкоточечных до обширных кровоизлияний. Сыпь появляется через 5—15 ч от начала заболевания. Лихорадка при менингококцемии имеет чаще интермиттирующий характер. Характерны выраженные симптомы интоксикации, температура повышается до 40—41 °С, появляются сильный озноб, головная боль, геморрагическая сыпь, учащение сердцебиения, одышка, синюшность. Затем резко падает артериальное давление. Температура тела снижается до нормальных или слегка повышенных цифр. Двигательное возбуждение нарастает, появляются судороги. И при отсутствии соответствующего лечения наступает смерть.
Менингиты могут иметь не только менингококковое происхождение. Менингит, так же как и энцефалит (воспаление головного мозга), развивается как осложнение любой перенесенной инфекции. Так, самые безобидные, на первый взгляд, вирусные инфекции, такие как грипп, ветряная оспа, краснуха, могут осложниться тяжелейшим энцефалитом. Обычно отмечается высокая температура тела, резкое ухудшение общего состояния, появляются общемозговые расстройства, головная боль, головокружение, тошнота, рвота, нарушение сознания, общее беспокойство. В зависимости от поражения того или иного участка мозга могут обнаруживаться различные симптомы — расстройства со стороны черепно-мозговых нервов, параличи.
Большую группу острых инфекционных заболеваний составляют различые геморрагические лихорадки, которые отличаются выраженной очаговостью (на территории РФ распространены крымская, омская и геморрагическая лихорадка с почечным синдромом). Для них типично острое начало с периодом повышения температуры до 39—40 °С в течение суток, выраженной головной болью, бессонницей, болями в мышцах и глазных яблоках. Отмечается покраснение лица и верхней половины туловища, инъекция склер. Состояние больных прогрессивно ухудшается. На 2—3-й день в типичных местах появляется геморрагическая сыпь (при омской лихорадке сыпь развивается на фоне второй лихорадочной волны).
Грипп характеризуется острым началом с ознобом и коротким (4—5 ч) периодом повышения температуры до 38—40 °С. При этом развивается выраженная интоксикация с появлением головной и мышечной боли, слабости, головокружения. Отмечаются катаральные явления в области носоглотки, может быть конъюнктивит, несколько позже присоединяются симптомы трахеита. Длительность лихорадочного периода обычно не превышает 5 дней.
Парагрипп отличается отсутствием длительной лихорадки, она может быть непостоянной или кратковременной (1—2 дня, как при обычной вирусной инфекции дыхательных путей), обычно не превышает 38—39 °С. Корь протекает у взрослых значительно тяжелее, чем у детей, и характеризуется периодом повышения температуры в течение суток до 38—39 °С на фоне выраженных катаральных явлений. На 2—3-и сутки заболевания уже можно определить пятна Филатова— Коплика на слизистой оболочке внутренней поверхности щек. На 3—4-й день отмечаются крупнопятнистые папулезные высыпания сначала на лице, а затем на туловище и конечностях.
Для острой формы бруцеллеза характерна высокая лихорадка с ознобом до 40 °С, при которой, однако, ряд больных сохраняет удовлетворительное самочувствие. Головная боль умеренная, типична повышенная потливость (или проливные поты). Отмечается увеличение всех групп лимфатических узлов, увеличение печени и селезенки. Заболевание обычно начинается постепенно, реже остро. Лихорадка у одного и того же больного может быть различной. Иногда заболевание сопровождается типичной для бруцеллеза волнообразной температурной кривой ремиттирующего типа, когда колебания между утренней и вечерней температурой больше 1 °С, интермиттирующей — снижение температуры с высокой до нормы или постоянной — колебания между утренней и вечерней температурой не превышает 1 °С. Лихорадочные волны сопровождаются обильным потоотделением. Число волн лихорадки, их длительность и интенсивность различны. Промежутки между волнами — от 3—5 дней до нескольких недель и месяцев. Лихорадка может быть высокой, длительно субфебрильной, а может быть и нормальной. Заболевание чаще протекает с длительным субфебрилитетом. Характерна смена длительного лихорадочного периода безлихорадочным промежутком также различной продолжительности. Несмотря на высокую температуру, состояние больных остается удовлетворительным. При бруцеллезе отмечается поражение различных органов и систем, прежде всего страдают опорнодвигательная, урогенитальная (мочеполовая), нервная системы, увеличиваются печень и селезенка.
Иерсиниоз имеет несколько клинических форм, однако для всех них (кроме субклинической) характерно острое начало с ознобом, головной и мышечной болью и повышением температуры до 38—40 °С. Длительность лихорадочного периода в среднем составляет 5 дней, при септических формах бывает лихорадка неправильного типа с повторяющимися эпизодами озноба и профузного пота.
При аденовирусной инфекции температура повышается до 38—39 °С в течение 2—3 дней. Лихорадка может сопровождаться ознобом и длиться около недели. Температурная кривая носит постоянный или ремиттирующий характер. Явления общей интоксикации при аденовирусной инфекции обычно выражены слабо.
Инфекционный мононуклеоз чаще начинается остро, реже постепенно. Повышение температуры обычно постепенное. Лихорадка может быть постоянного типа или с большими колебаниями. Лихорадочный период зависит от тяжести течения заболевания. При легких формах он короткий (3—4 дня), при тяжелом течении — до 20 дней и более. Температурная кривая может быть различной — постоянного или ремиттирующего типа. Лихорадка может быть и слегка повышенной. Явления высокой температуры (40—41 °С) наблюдаются редко. Свойственны перепады температуры в течение суток с размахами 1—2 °С и литическое ее снижение.
При полиомиелите — остром вирусном заболевании центральной нервной системы — также отмечается повышение температуры. Поражаются различные отделы головного и спинного мозга. Заболевание наблюдается преимущественного у детей до 5 лет. Ранними симптомами болезни являются озноб, желудочно-кишечные расстройства (понос, рвота, запор), повышается температура тела до 38—39 °С и более. При этом заболевании нередко наблюдается двугорбая температурная кривая: первый подъем длится 1—4 дня, затем температура снижается и держится в пределах нормы 2—4 дня, затем снова отмечается ее подъем. Бывают случаи, когда температура тела повышается в пределах нескольких часов и остается незамеченной, либо заболевание протекает по типу общей инфекции без неврологической симптоматики.
Паразитарное заболевание, такое, как токсоплазмоз, тоже сопровождается лихорадкой. При остром токсоплазмозе температура тела повышается до 38—39 °С, снижаясь до слегка повышенной или нормальной на второй неделе заболевания. Заболевание протекает тяжело, с поражением печени, селезенки, увеличением лимфоузлов, макуло-папулезной сыпью на кожных покровах по всему телу, симптомами общей интоксикации. Токсоплазмоз может протекать как острое заболевание с поражением центральной нервной системы (энцефалит, менингит). В случае выздоровления остаются стойкие изменения — олигофрения, снижение слуха, парез конечностей и т. д.
Орнитоз — болезнь, возникающая в результате заражения человека от больных птиц. Заболевание сопровождается лихорадкой и атипично протекающей пневмонией. Температура тела с первых дней повышается до высоких цифр. Лихорадочный период длится 9—20 дней. Температурная кривая может быть постоянной или ремиттирующей. Снижается она в большинстве случаев постепенно. Высота, длительность лихорадки, характер температурной кривой зависят от тяжести и клинической формы болезни. При легком течении температура тела повышается до 39 °С и держится 3—6 дней, снижаясь в течение 2—3 дней. При средней тяжести температура поднимается выше 39 °С и сохраняется на высоких цифрах в течение 20—25 дней. Повышение температуры сопровождается ознобом, снижение — обильным потоотделением. Для орнитоза характерны лихорадка, симптомы интоксикации, частое поражение легких, увеличение печени и селезенки. Заболевание может осложниться менингитом.
Клиника туберкулеза — многообразна. Лихорадка у больных длительное время может протекать без выявленных органных поражений. Чаще всего температура тела держится на повышенных цифрах. Температурная кривая носит интермиттирующий характер, обычно не сопровождаясь ознобом. Иногда лихорадка является единственным признаком заболевания. Туберкулезным процессом могут быть поражены не только легкие, но и другие органы и системы (лимфатические узлы, костная, мочеполовая системы). У ослабленных больных возможно развитие туберкулезного менингита. Заболевание начинается постепенно. Симптомы интоксикации, вялость, сонливость, светобоязнь постепенно нарастают, температура тела держится на повышенных цифрах. В дальнейшем лихорадка становится постоянной, обнаруживаются отчетливые менингеальные признаки, головная боль, сонливость.
Сепсис — тяжелое общее инфекционное заболевание, возникающее вследствие недостаточного местного и общего иммунитета организма при наличии очага воспаления. Развивается преимущественно у недоношенных детей, у ослабленных другими заболеваниями, переживших травму. Диагностируется по септическому очагу в организме и входным воротам инфекции, а также симптомам общей интоксикации. Температура тела чаще остается на повышенных цифрах, периодически возможна высокая температура. Температурная кривая может носить гектический характер. Лихорадка сопровождается ознобом, снижение температуры — резкой потливостью. Увеличиваются печень и селезенка. Нередки высыпания на кожных покровах, чаще геморрагического характера. Повышение температуры тела может отмечаться при гельминтозах (паразитарных заболеваниях). Так, для трихинеллеза характерны плохое самочувствие, головная боль, отеки на лице, лихорадка. У большинства больных лихорадка носит ремиттирующий характер и сопровождается умеренно выраженными симптомами общей интоксикации, потливостью. Длительность лихорадки различная, зависит от тяжести состояния. При легком течении — от 5 до 7 дней; при тяжелом — может продолжаться до 6 недель и более. Ведущим симптомом заболевания являются мышечные боли. При тяжелом течении трихинеллеза могут появляться тяжелейшие мышечные боли с ограничением их подвижности.
Повышение температуры тела может наблюдаться при различных заболеваниях легких, сердца, других органов.
Так, воспаление бронхов (острый бронхит) может возникать при острых инфекционных заболеваниях (грипп, корь, коклюш и др.) и при охлаждении организма. Температура тела при остром очаговом бронхите может быть слегка повышенной или нормальной, а при тяжелом течении может повышаться до 38—39 °С. Беспокоят также слабость, потливость, кашель.
Развитие очаговых пневмоний (воспаления легких) связано с переходом воспалительного процесса с бронхов на легочную ткань. Они могут быть бактериального, вирусного, грибкового происхождения. Наиболее характерными симптомами очаговой пневмонии являются кашель, лихорадка и одышка. Лихорадка у больных бронхопневмонией бывает различной продолжительности. Температурная кривая чаще послабляющего типа (суточные колебания температуры в 1 °С, причем утренний минимум выше 38 °С) или неправильного типа. Нередко температура бывает слегка повышенной, а в пожилом и старческом возрасте может вообще отсутствовать.
Крупозная пневмония чаще наблюдается при переохлаждении организма. Для крупозной пневмонии характерна определенная цикличность течения. Болезнь начинается остро, с потрясающего озноба, повышения температуры тела до 39—40 °С. Озноб обычно продолжается до 1—3 ч. Состояние очень тяжелое. Отмечаются одышка, синюшность. В стадии разгара болезни состояние больных еще больше ухудшается. Выражены симптомы интоксикации, дыхание частое, поверхностное, тахикардия до 100/200 уд./мин. На фоне выраженной интоксикации может развиться сосудистый коллапс, который характеризуется падением артериального давления, учащением сердцебиения, одышкой. Температура тела также резко снижается. Страдает нервная система (нарушается сон, могут быть галлюцинации, бред). При крупозной пневмонии, если не начато лечение антибиотиками, лихорадка может держаться на протяжении 9—11 дней и иметь постоянный характер. Падение температуры может происходить критически (в течение 12—24 ч) или постепенно, на протяжении 2—3 суток. В стадии разрешения лихорадки обычно не бывает. Температура тела нормализуется.
Лихорадка может сопровождать такое заболевание, как ревматизм. Он имеет инфекционно-аллергическую природу. При этом заболевании происходит поражение соединительной ткани, страдают преимущественно сердечно-сосудистая система, суставы, центральная нервная система и другие органы. Заболевание развивается через 1—2 недели после перенесенной стрептококковой инфекции (ангина, скарлатина, фарингит). Температура тела обычно слегка повышается, появляются слабость, потливость. Реже заболевание начинается остро, температура повышается до 38—39 °С. Температурная кривая носит ремиттирующий характер, сопровождается слабостью, потливостью. Через несколько дней появляются боли в суставах. Для ревматизма характерно поражение сердечной мышцы с развитием миокардита. Больного беспокоят одышка, боли в области сердца, сердцебиение. Может отмечаться незначительное повышение температуры тела. Лихорадочный период зависит от тяжести заболевания. Миокардит может развиться и при других инфекциях — скарлатине, дифтерии, риккетсиозах, вирусных инфекциях. Могут возникать аллергические миокардиты, например при применении различных лекарственных препаратов.
На фоне острого тяжелого септического состояния возможно развитие септического эндокардита — воспалительного поражения эндокарда с поражением клапанов сердца. Состояние таких больных очень тяжелое. Выражены симптомы интоксикации. Беспокоят слабость, недомогание, потливость. Вначале отмечается незначительное повышение температуры тела. На фоне слегка повышенной температуры возникают нерегулярные подъемы температуры до 39 °С и выше («температурные свечи»), типичны познабливание и обильное потоотделение, отмечаются поражения со стороны сердца и других органов и систем. Диагностика первичного бактериального эндокардита представляет особые трудности, так как в начале заболевания поражение клапанного аппарата отсутствует, и единственным проявлением заболевания является лихорадка неправильного типа, сопровождающаяся ознобом с последующим обильным потоотделением и понижением температуры. Иногда подъем температуры может отмечаться в течение дня или в ночное время. Бактериальный эндокардит может развиться у больных с искусственными клапанами сердца. В ряде случаев встречаются лихорадки, обусловленные развитием септического процесса у больных с наличием катетеров в подключичных венах, которые используются в инфузионной терапии.
Лихорадочное состояние может возникать у больных с поражением желчевыделительной системы, печени (холангит, абсцесс печени, скопление гноя в желчном пузыре). Лихорадка при этих заболеваниях может являться ведущим симптомом, особенно у больных старческого и пожилого возраста. Боли таких больных обычно не беспокоят, желтухи нет. При обследовании выявляется увеличенная в размерах печень, незначительная ее болезненность.
Повышение температуры отмечается при заболеваниях почек. Особенно это характерно для острого пиелонефрита, который характеризуется тяжелым общим состоянием, симптомами интоксикации, высокой лихорадкой неправильного типа, ознобом, тупыми болями в области поясницы. При распространении воспаления на мочевой пузырь и уретру возникают болезненные позывы на мочеиспускание и рези при мочеиспускании. Источником длительной лихорадки может быть урологическая гнойная инфекция (абсцессы и карбункулы почек, паранефрит, нефрит). Характерные изменения в моче в таких случаях могут отсутствовать или быть слабовыраженными.
Ведущее место среди лихорадочных состояний занимают опухолевые заболевания. Повышение температуры может встречаться при любых злокачественных опухолях. Наиболее часто лихорадка наблюдается при гипернефроме, опухолях печени, желудка, злокачественных лимфомах, лейкозах. При злокачественных опухолях, особенно при небольшом по размеру гипернефроидном раке и при лимфопролиферативных заболеваниях, может отмечаться выраженная лихорадка. У таких больных лихорадка (чаще в утренние часы) связана с распадом опухоли или присоединением вторичной инфекции. Особенностью лихорадки при злокачественных заболеваниях являются неправильный тип лихорадки, нередко с максимумом подъема в утренние часы, отсутствие эффекта от антибиотикотерапии.
Нередко лихорадка является единственным симптомом злокачественного заболевания. Лихорадочные состояния нередко встречаются при злокачественных опухолях печени, желудка, кишок, легких, предстательной железы. Известны случаи, когда лихорадка длительно являлась единственным симптомом злокачественной лимфомы с локализацией в забрюшинных лимфатических узлах.
Основными причинами лихорадки у онкологических больных принято считать присоединение инфекционных осложнений, рост опухоли и влияние на организм опухолевой ткани.
Третье место по частоте лихорадочных состояний занимают системные заболевания соединительной ткани (коллагенозы). К данной группе относятся системная красная волчанка, склеродермия, узелковый артериит, дерматомиозит, ревматоидный артрит.
Системная красная волчанка характеризуется неуклонным прогрессированием процесса, иногда довольно длительными ремиссиями. В остром периоде всегда имеется лихорадка неправильного типа, иногда принимающая гектический характер, с ознобами и профузным потом. Характерны дистрофии, поражение кожи, суставов, различных органов и систем.
Следует отметить, что распространенные заболевания соединительной ткани и системные васкулиты сравнительно редко проявляются изолированной лихорадочной реакцией. Обычно они проявляются характерным поражением кожи, суставов, внутренних органов. В основном лихорадки могут встречаться при различных васкулитах, нередко их локализованных формах (височный артериит, поражение крупных ветвей дуги аорты). В начальном периоде таких заболеваний появляется лихорадка, которая сопровождается болями в мышцах, суставах, похудением, затем появляются локализованные головные боли, обнаруживается утолщение и уплотнение височной артерии. Васкулит чаще встречается у лиц пожилого возраста.
Среди больных с длительной лихорадкой в 5—7% случаев встречается лекарственная лихорадка. Она может возникать на любые лекарственные препараты, чаще на 7— 9-й день лечения. Диагностике способствуют отсутствие инфекционного или соматического заболевания, появление папулезной сыпи на кожных покровах, по времени совпадающее с приемом лекарств. Для данной лихорадки характерна одна особенность: симптомы основного заболевания на фоне терапии проходят, а температура тела растет. После отмены препарата температура тела обычно нормализуется через 2—3 суток.
Повышение температуры тела наблюдается при различных эндокринных заболеваниях. Прежде всего к данной группе относится такое тяжелое заболевание, как диффузный токсический зоб (гипертиреоз). Развитие данного заболевания связано с избыточной продукцией гормонов щитовидной железы. Возникающие в организме больного
многочисленные гормональные, обменные, аутоиммунные нарушения приводят к повреждениям всех органов и систем, нарушению функций других эндокринных желез и различных видов обмена. В первую очередь поражаются нервная, сердечно-сосудистая, пищеварительная системы. Больные испытывают общую слабость, утомляемость, сердцебиение, потливость, дрожание рук, отмечается выпячивание глазных яблок, снижение массы тела, увеличивается щитовидная железа.
Расстройство терморегуляции проявляется почти постоянным чувством жара, непереносимостью жары, тепловых процедур, слегка повышенной температурой тела. Повышение температуры до высоких цифр (до 40 °С и выше) характерно для осложнения диффузного токсического зоба — тиреотоксического криза, который возникает у больных с тяжелой формой заболевания. Резко обостряются все симптомы тиреотоксикоза. Появляется резко выраженное возбуждение, доходящее до психоза, пульс учащается до 150— 200 уд./мин. Кожа лица покрасневшая, горячая, влажная, конечности синюшны. Развиваются мышечная слабость, дрожание конечностей, выражены параличи, парезы.
Острый гнойный тиреоидит — гнойное воспаление щитовидной железы. Может вызываться различными бактериями — стафилококком, стрептококком, пневмококком, кишечной палочкой. Он возникает как осложнение гнойной инфекции, пневмонии, скарлатины, абсцессов. Клиническая картина характеризуется острым началом, повышением температуры тела до 39—40 °С, ознобом, учащенным сердцебиением, сильными болями в области шеи, смещающимися в нижнюю челюсть, уши, усиливающимися при глотании, движении головы. Кожа над увеличенной и резко болезненной щитовидной железой покрасневшая. Продолжительность заболевания — 1,5—2 месяца.
Полиневрит — множественные поражения периферических нервов. В зависимости от причин, вызвавших заболевание, выделяют инфекционные, аллергические, токсические и другие полиневриты. Для полиневритов характерно нарушение двигательной и чувствительной функции периферических нервов с преимущественным поражением конечностей. Инфекционный полиневрит начинается обычно остро, по типу острого лихорадочного процесса, с повышением температуры тела до 38—39 °С, болями в конечностях. Температура тела держится несколько дней, затем нормализуется. На первый план в клинической картине выступают слабость и поражение мышц рук и ног, нарушение болевой чувствительности.
При аллергическом полиневрите, развивающемся после введения антирабической вакцины (применяемой для профилактики бешенства), также может отмечаться повышение температуры тела. В течение 3—6 дней после введения может наблюдаться высокая температура тела, неукротимая рвота, головная боль, расстройство сознания.
Существуют конституционально обусловленная гипоталамопатия («привычная лихорадка»). Данная лихорадка имеет наследственную предрасположенность, чаще встречается у женщин молодого возраста. На фоне вегетососудистой дистонии и постоянного субфебрилитета отмечается повышение температуры тела до 38—38,5 °С. Подъем температуры связан с физической нагрузкой или эмоциональным стрессом.
При наличии длительной лихорадки следует иметь в виду искусственную лихорадку. Некоторые больные искусственно вызывают повышение температуры тела с целью симуляции какого-либо заболевания. Чаще всего подобного рода заболевания встречаются у лиц молодого и среднего возраста, в основном женского пола. Они постоянно находят у себя различные заболевания, длительно лечатся различными препаратами. Впечатление, что у них имеется серьезное заболевание, усиливается тем, что эти больные часто лежат в стационарах, где им ставятся разнообразные диагнозы, проводится терапия. При консультации данных больных психотерапевтом выявляются истероидные черты (признаки истерии), что дает возможность заподозрить у них фальсификацию лихорадки. Состояние таких больных обычно удовлетворительное, самочувствие хорошее. Необходимо измерить температуру в присутствии врача. Таких больных необходимо тщательно обследовать.
Диагноз «искусственная лихорадка» может быть заподозрен только после наблюдения за больным, обследования его и исключения других причин и заболеваний, которые вызывают повышение температуры тела.
Лихорадка может наблюдаться при различных острых хирургических заболеваниях (аппендицит, перитонит, остеомиелит и др.) и связана с проникновением в организм микробов и их токсинов. Значительное повышение температуры в послеоперационном периоде может быть обусловлено реакцией организма на операционную травму.
При травме мышц и тканей температура может повышаться в результате распада белков мышц и образования аутоантител. Механическое раздражение центров терморегуляции (перелом основания черепа) часто сопровождается повышением температуры. При внутричерепных кровоизлияниях (у новорожденных), постэнцефалитных поражениях мозга также отмечается высокая температура, главным образом в результате центрального нарушения терморегуляции.
Для острого аппендицита характерно внезапное появление болей, интенсивность которых прогрессирует по мере развития воспалительных изменений в червеобразном отростке. Отмечаются также слабость, недомогание, тошнота, может быть задержка стула. Температура тела обычно повышена до 37,2—37,6 °С, иногда сопровождается ознобом. При флегмонозном аппендиците боли в правой подвздошной области постоянные, интенсивные, общее состояние ухудшается, температура тела повышается до 38—38,5 °С. При нагноении аппендикулярного воспалительного уплотнения образуется периаппендикулярный абсцесс. Состояние больных ухудшается. Температура тела становится высокой, гектической. Резкие перепады температуры сопровождаются ознобами. Боли в животе усиливаются. Грозным осложнением острого аппендицита является разлитой гнойный перитонит. Боли в животе носят разлитой характер. Состояние больных тяжелое. Отмечается значительное учащение сердцебиения, причем частота пульса не соответствует температуре тела.
Травмы головного мозга бывают открытыми (с повреждением костей черепа, вещества мозга) и закрытыми. К закрытым травмам относят сотрясение, ушиб и контузию со сдавлением. Наиболее часто встречается сотрясение головного мозга, основными клиническими проявлениями которого являются потеря сознания, повторная рвота и амнезия (выпадение из памяти событий, которые предшествовали расстройству сознания). В ближайшие дни после сотрясения мозга может отмечаться незначительное повышение температуры тела. Длительность ее может быть различной и зависит от тяжести состояния. Также наблюдаются головная боль, головокружение, слабость, недомогание, потливость.
При солнечном и тепловом ударе общее перегревание организма не обязательно. Нарушение терморегуляции возникает вследствие воздействия прямых солнечных лучей на непокрытую голову или обнаженное тело. Беспокоят слабость, головокружение, головная боль, тошнота, иногда могут отмечаться рвота и понос. В тяжелых случаях возможны возбуждение, бред, судороги, потеря сознания. Высокой температуры, как правило, не бывает.
Лечение
При гипертермическом (высокая температура) синдроме лечение проводится в двух направлениях: коррекция жизненно важных функций организма и непосредственно борьба с высокой температурой.
Для снижения температуры тела используются как физические методы охлаждения, так и медикаментозные.
К физическим средствам относятся методы, обеспечивающие охлаждение организма: рекомендуется снять одежду, произвести обтирание кожных покровов водой, спиртом, 3%-ным раствором уксуса, можно приложить лед к голове. На запястья рук, к голове можно приложить бинт, смоченный холодной водой. Применяют также промывание желудка через зонд холодной водой (температура 4—5 °С), ставят очистительные клизмы, также с прохладной водой. В случае проведения инфузионной терапии все растворы вводят внутривенно охлажденными до 4 °С. Больного для снижения температуры тела можно обдувать вентилятором. Эти мероприятия позволяют снизить температуру тела на 1—2 °С в течение 15—20 мин. Не следует снижать температуру тела ниже 37,5 °С, так как после этого она продолжает снижаться самостоятельно.
В качестве медикаментозных средств применяют анальгин, ацетилсалициловую кислоту, бруфен. Наиболее эффективно использовать препарат внутримышечно. Так, применяют 50%-ный раствор анальгина, 2 мл (детям — в дозе 0,1 мл на год жизни) в сочетании с антигистаминными препаратами: 1%-ный раствор димедрола, 2,5%-ный раствор пипольфена или 2%-ный раствор супрастина.
Для снижения температуры тела и уменьшения беспокойства может быть использован 0,05%-ный раствор аминазина внутрь. Детям до 1 года — по 1 ч. л., от 1 года до 5 лет — 1 дес. л., 1—3 раза в день. Для приготовления 0,05%-ного раствора аминазина берут ампулу 2,5%-ного раствора аминазина и разводят содержащиеся в ней 2 мл в 50 мл воды.
При более тяжелом состоянии для уменьшения возбудимости центральной нервной системы используют литические смеси, в состав которых входит аминазин в сочетании с антигистаминными веществами и новокаином (1 мл 2,5%-ного раствора аминазина, 1 мл 2,5%-ного раствора пипольфена, 0,5%-ный раствор новокаина).
Разовая доза смеси для детей составляет 0,1—0,15 мл/кг массы тела, внутримышечно.
Для поддержания функции надпочечников и при снижении артериального давления применяют кортикостероиды — гидрокортизон (детям по 3—5 мг на 1 кг массы тела) или преднизолон (1—2 мг на 1 кг массы).
При наличии дыхательных нарушений и сердечной недостаточности терапия должна быть направлена на ликвидацию этих синдромов.
При повышении температуры тела до высоких цифр у детей может развиться судорожный синдром, для прекращения которого используют седуксен (детям до 1 года в дозе 0,05—0,1 мл; 1—5 лет — 0,15—0,5 мл 0,5%-ного раствора внутримышечно).
Для борьбы с отеком мозга используют магния сульфат 25%-ный раствор в дозе 1 мл на год жизни внутримышечно.
Первая помощь при тепловом и солнечном ударе сводится к следующему. Необходимо немедленно прекратить воздействие факторов, приведших к солнечному или тепловому удару. Необходимо перенести пострадавшего в прохладное место, снять одежду, уложить, приподнять голову. Проводят охлаждение тела, головы, прикладывая компрессы с холодной водой или обливая холодной водой. Пострадавшему дают понюхать нашатырный спирт, внутрь — успокаивающие и сердечные капли (капли Зеленина, валерианы, корвалол). Больному дают обильное прохладное питье. При остановке дыхательной и сердечной деятельности необходимо немедленно освободить верхние дыхательные пути от рвотных масс и начать искусственное дыхание и массаж сердца до появления первых дыхательных движений и сердечной деятельности (определяют по пульсу). Больного срочно госпитализируют в стационар.